 Le cancer
Le cancer
Ceux qui ne savent pas, ont le devoir d'apprendre. Ceux qui ont le privilège de la connaissance, ont le devoir d'agir (Albert Einstein).
Dernière mise à jour : 2025-11-17
L'organisme est un système d'une extraordinaire sophistication, et qui ne survit que parce qu'il arrive, en dépit de changements constants, à maintenir un équilibre global, ce qui suppose d'incessants ajustements au niveau de l'interaction des organes. Cette capacité à s'auto-réguler dans un équilibre dynamique est appelée l'homéostasie. La composition du sang, par exemple, met en jeu presque tous les processus métaboliques, ce qui suppose un degré de complexité que le plus puissant ordinateur aurait du mal à gérer. Or, il semble pour le moins difficile d'expliquer comment un système de surveillance aussi efficace peut connaître des dysfonctionnements aussi grossiers que le postule la cancérologie, contredisant l'intelligence qu'il démontre par ailleurs dans le maintien de l'homéostasie organique.
Il faut bien comprendre le cancer : j'ai le cancer, vous avez le cancer, nous portons tous en nous des cancers potentiels. Seulement, il évolue rarement jusqu'au bout. Des trillions de cellules qui travaillent ensemble, une parfaite collaboration ? Des minuscules tumeurs endormies, l'art c'est de ne pas les réveiller par des mauvaises habitudes alimentaires ou des comportements dangereux (= facteurs épigénétiques).
L'OMS présente des estimations inquiétantes : 28 millions de patients cancéreux aujourd'hui dans le monde pour 75 millions en 2030 (60% de la population adulte chinoise serait fumeuse!). Chaque année dans le monde, le cancer fait déjà plus de morts que le SIDA, le paludisme et la tuberculose combinés.
En Belgique en 2020, seuls 68.782 nouveaux cas de cancer ont été enregistrés. Cette baisse est due au report des visites chez le médecin (à domicile), à l'arrêt temporaire du dépistage de la population et à la réduction des soins au printemps dernier en raison de la crise du corona.
En 2019, 71.651 nouveaux cancers (en 2016 : 68.216, en 2014 : 67.820, en 2011 : 64.301 et en 2008 : 59.996) ont été enregistrés en Belgique (à l'exclusion des cancers de la peau non-mélanomes) : 38.572 chez les hommes et 33.079 chez les femmes (en 2016 on comptait 35.948 nouveaux cas chez les hommes et 31.872 chez les femmes). Environ 67% des femmes et 78% des hommes sont âgés d'au moins 60 ans au moment du diagnostic (source 2016 : Registre du cancer belge). Les enfants ne sont toutefois pas épargnés : en 2019 405 enfants ont été affectés par un cancer (en 2014 chez 349 enfants, en 2008 chez 319 enfants).
Il est très difficile d’évaluer l’évolution de l’incidence du cancer chez les enfants étant donné que le nombre de patients est très limité (voir : www.cancer.be).
En Belgique, 74 249 personnes ont appris qu'elles avaient un cancer en 2022. Les hommes (40 335) ont été diagnostiqués un peu plus souvent que les femmes (33 914). Aujourd'hui, cela représente encore près de 75 000 nouveaux cas par an. En 2030, ce chiffre atteindrait 83 500.
En France en 2015, le nombre de nouveaux cas de cancer est estimé à 384 442 (dans le détail, 210 882 hommes et 173 560 femmes). Chez l’homme, les trois tumeurs solides les plus fréquentes restent celles de la prostate (53 913 nouveaux cas), du poumon (30 401) et du côlon-rectum (23 535). Chez la femme, il s’agit des cancers du sein (54 062), du côlon-rectum (19 533) et du poumon (14 821) [Source : InCA, 15 06 2017].
En France, le nombre de nouveaux cas de cancers par an a presque doublé entre 1980 et 2005 (augmentation de 93 % chez l’homme 7et de 84 % chez la femme). La moitié de cette augmentation est liée à l’accroissement de la population et à son vieillissement. L’autre moitié, qui correspond à l’augmentation effective du risque, revient à l’amélioration du dépistage et du diagnostic, et à l’augmentation de l’exposition à des facteurs de risque. Statistiquement, il est estimé actuellement qu'un homme sur 2 en sera victime au cours de sa vie. Et une femme sur 3. Chez l'enfant, les cancers sont en augmentation de 1 à 3% chaque année en Europe. Une accélération de cette tendance a même été constatée depuis 2010 ![]() .
.
Quoi qu'on raconte : depuis 2004, les cancers sont devenus en France la cause de décès la plus fréquente et ce malgré la diminution du risque de mortalité par cancers liée à la mise au point de méthodes de diagnostic plus précoce et de traitements plus efficaces ![]() . Mais, si vous survivez un cancer, vous allez vivre plus longtemps, Et si vous vivez plus longtemps, vous risquez davantage un (autre) cancer... Quid?
. Mais, si vous survivez un cancer, vous allez vivre plus longtemps, Et si vous vivez plus longtemps, vous risquez davantage un (autre) cancer... Quid?
Des données récentes suggèrent que l'incidence des cancers à début précoce, définis comme des cancers diagnostiqués chez des personnes de moins de 50 ans est en augmentation dans différents pays ![]() . Le cancer nous concerne tous.
. Le cancer nous concerne tous.
Mais il y a aussi de bonnes nouvelles : le cancer "protègerai" contre l'Alzheimer (33% de risque en moins), et inversement (61% de risque en moins de développer un cancer) ![]()
![]() . On observe le même phénomène avec des affections neurodégénératives telles que le Parkinson, Huntington, syndrome de l'X fragile... On n'est pas encore parvenu à expliquer ce phénomène, bien que des hypotheses existent... (voir "La maladie d'Alzheimer").
. On observe le même phénomène avec des affections neurodégénératives telles que le Parkinson, Huntington, syndrome de l'X fragile... On n'est pas encore parvenu à expliquer ce phénomène, bien que des hypotheses existent... (voir "La maladie d'Alzheimer").
Sommaire :
![]() "Un" cancer ou "des" cancers, primaire/secondaire : une piste éventuelle
"Un" cancer ou "des" cancers, primaire/secondaire : une piste éventuelle
![]() Des recommandations dans la prévention du cancer
Des recommandations dans la prévention du cancer
![]() Prévention primaire : des aliments et styles de vie anti-cancer?
Prévention primaire : des aliments et styles de vie anti-cancer?
![]() Prévention secondaire : le dépistage du cancer
Prévention secondaire : le dépistage du cancer
![]() Prévenir le cancer de la prostate
Prévenir le cancer de la prostate
![]() Prévenir le cancer de l'estomac
Prévenir le cancer de l'estomac
![]() Prévenir le cancer du col de l'utérus
Prévenir le cancer du col de l'utérus
Contenu :
 L'origine
L'origine
Des études de restes de vieux squelettes et de fossiles montrent que le cancer est en réalité une maladie faite par l'homme ("man-made"), causée par l'excès. Encore récemment, avant que la pollution et des mauvaises habitudes alimentaires ont empoissonné notre santé, le cancer était une maladie rare, très rare.
Aujourd'hui, l'origine d'une tumeur cancéreuse est presque toujours multiple. En dehors de la cigarette (même passive) et l'excès d'alcool ![]()
![]() que l'on peut incriminer directement, il s'agit souvent d'interactions entre facteurs biologiques individuels (prédisposition, pathologies...) et facteurs environnementaux (habitudes alimentaires, mode de vie, prise de médicaments, exposition aux agents déclenchants tels que toxines, produits chimiques ...).
que l'on peut incriminer directement, il s'agit souvent d'interactions entre facteurs biologiques individuels (prédisposition, pathologies...) et facteurs environnementaux (habitudes alimentaires, mode de vie, prise de médicaments, exposition aux agents déclenchants tels que toxines, produits chimiques ...).
Une restriction d'utilisation de ces produits a été convenue dans la convention REACH (2007). Toutefois, une bureaucratie lente et l'existence d'autorisations antérieures freinent son application.
Le cancer est fréquent chez l’Homme mais pas chez le chimpanzé. Pourquoi ?
-
-
leur régime pauvre en calories joue certainement un rôle.
-
mais selon des chercheurs, la réponse viendrait des différences épigénétiques. En effet, la comparaison du génome des deux espèces (ils partagent 99% de leur patrimoine génétique) montre que les grands singes africains connaissent davantage de méthylations sur des gènes clés, impliqués dans différentes maladies humaines. Comme l’environnement lui-même joue un rôle dans ces changements épigénétiques, l’importance du génome et du milieu dans l’apparition de ces méthylations peut, à terme peut-être, déboucher sur de nouvelles découvertes utilisables dans la lutte contre le cancer. Ces différences dans les méthylations pourraient expliquer au moins partiellement pourquoi certaines maladies se développent chez une espèce et non chez l’autre
 .
. -
des antibiothérapies seraient impliquées : elles augmenteraient le risque de toutes les formes de cancer
 (une étude incluant plus de 3 million de personnes!).
(une étude incluant plus de 3 million de personnes!). -
...
-
En tout cas, on ne sait pas pourquoi, à un moment donné, une cellule commence à mal fonctionner, au point de mettre l'organisme en danger. On sait qu'il se développe plus facilement quand les défenses naturelles de l’organisme sont déficientes. Il s’agit d'abord du système immunitaire constitué à la fois de la circulation lymphatique, des nœuds ou ganglions lymphatiques présents partout dans notre corps et ensuite de la réponse immunitaire des nombreuses familles de globules blancs en particulier les familles de lymphocytes fabriqués par la moelle osseuse et par le thymus.
Le phénomène de l'échappement des métastases (tumeurs secondaires) est également dramatiquement incompris. Probablement, les cellules cancéreuses se multiplient tellement vite que leurs vaisseaux se développement anormalement. C'est un paradoxe bizarre. Parce que ce développement anormal assure un mauvais apport d'oxygène et d'autres nutriments. Cette situation crée donc un environnement hostile pour la tumeur, qui cherchera une sortie. Et puisque ces vaisseaux anormaux présentent en général des petites fissures, permettant les cellules cancéreuses de s'échapper et de se disperser...
En absence de métastases, il est beaucoup plus facile de traiter une tumeur ou d'en faire une maladie chronique. En effet, 90% des décès attribués au cancer sont dus à la propagation de ses cellules tumorales "occultes" (qui ne sont détectées par les tests standard) dans des organes comme le poumon, le foie, les os et le cerveau. Or ce processus de dissémination peut passer inaperçu pendant longtemps. A l'inverse de l'idée commune que les cellules cancéreuses restent sur place jusqu'elles deviennent, par altérations génétiques, suffisamment agressives, des études montrent qu'elles commencent à migrer comme des cellules normales, dans un stade très précoce de la maladie. Ces dernières se développent comme cellules cancéreuses lorsque leurs oncogènes sont activées ![]() .
.
- Le responsable principal serait le fructose. Le fructose agit en provoquant un processus inflammatoire, plus précisément en activant une enzyme appelée 12-lipoxygénase (12-LOX), qui transforme l’acide arachidonique (AA) de l’alimentation en un autre acide appelé hydroxyeicosatétraénoique (12-HETE), dont dépendent les cellules cancéreuses pour métastaser. Récemment la même équipe a montré que le glucose (l'autre saccharide dans le sucrose (= sucre blanc)) pousse lui aussi les tumeurs à s'étendre selon le même mécanisme
 .
.
Pour mieux comprendre, il faut savoir que l’AA est un acide gras oméga-6 présent naturellement dans l’alimentation, mais surtout fabriqué par l'organisme à partir du précurseur oméga-6, l’acide linoléique (cis LA), qu’on trouve en quantité dans les huiles et margarines de tournesol, maïs, pépins de raisin, argan, et dans la viande, les oeufs d'animaux nourris aux céréales. Des études ont d’ailleurs incriminé un régime riche en acide linoléique dans le risque de cancer du sein et la mortalité par cancer. Le fructose favoriserait la transformation de l'AA en 12-HETE.
- L'enzyme LOXL2 serait responsable de l'expansion du cancer du sein vers d'autres organes via l'angiogenèse
 &
&  .
.
L'angiogenèse est le processus de croissance de nouveaux vaisseaux sanguins vers des nouveaux tissus. Lorsqu'une tumeur dépasse un volume de 1 à 2 mm³, le développement de nouveaux vaisseaux sanguins (et lymphatiques) devient indispensable pour l'alimenter en oxygène et en nutriments et pour éliminer les déchets métaboliques générés à ce niveau ((lymph)angiogenèse).
Ce processus physiologique est d’ailleurs identique à celui qui se produit chez l’embryon après la conception : c’est bien la preuve qu’il n’est pas anarchique ni désordonné, sinon le développement embryonnaire devrait également être qualifié de la sorte. Cette prolifération cancéreuse peut être assimilée à un corps étranger que certaines composantes du système immunitaire cherchent à éliminer. Mais justement, c’est aussi un corps étranger que l’hôte finit par accepter et tolérer, tout comme une femme enceinte accepte d’héberger un œuf composé pour moitié d’un ADN qui n’est pas le sien. Ce sont les mêmes molécules endocrines qui interviennent dans la nidification utérine et dans l’éclosion des cancers. Elles ont pour fonction de désactiver partiellement l’immunité et de permettre au « soi » d’abriter du « non soi » en son sein. On peut donc dire que la formation d’une tumeur est semblable à celle d’un petit être humain dans un ventre féminin : dans les deux cas, tout se passe comme si la tolérance était planifiée d’avance ![]() .
.
Les plaquettes sanguines assureraient la production de facteurs de croissance et donc aussi la formation de nouveaux vaisseaux (l'aspirine pourrait freiner cette évolution ![]() ). Et ces vaisseaux néoformés interviennent dans la dissémination de cellules tumorales à distance, responsable du développement des métastases. Les chercheurs se sont donc appliqués à mettre au point des méthodes permettant d'inhiber cette angiogenèse. Parmi les cibles identifiées dans ce contexte, les récepteurs pour les facteurs de croissance de l'endothélium vasculaire (Vascular Endothelium Growth Factor ou VEGF, dont il existe plusieurs types) jouent un rôle essentiel dans la néoformation de vaisseaux, en réponse à des facteurs angiogéniques issus de la tumeur. On en distingue plusieurs types différents, tous situés au niveau de l'endothélium, notamment VEGFR-1, 2 et 3.
). Et ces vaisseaux néoformés interviennent dans la dissémination de cellules tumorales à distance, responsable du développement des métastases. Les chercheurs se sont donc appliqués à mettre au point des méthodes permettant d'inhiber cette angiogenèse. Parmi les cibles identifiées dans ce contexte, les récepteurs pour les facteurs de croissance de l'endothélium vasculaire (Vascular Endothelium Growth Factor ou VEGF, dont il existe plusieurs types) jouent un rôle essentiel dans la néoformation de vaisseaux, en réponse à des facteurs angiogéniques issus de la tumeur. On en distingue plusieurs types différents, tous situés au niveau de l'endothélium, notamment VEGFR-1, 2 et 3.
En outre, des études avec la prosaposine, une protéine produite en grande quantité par certains cancers de la prostate et du sein qui ne métastasent pas, donnent de l'espoir. Cette protéine stimulerait la production d'un inhibiteur naturel de l'angiogenèse (la formation de nouveaux vaisseaux sanguins indispensables à la croissance tumorale). Récemment on a trouvé que la normalisation dans les tumeurs de ces nouveaux vaisseaux sanguins anormaux par la protéine HRG (Histidine Riche Glycoprotein), via la suppression de PIGF (Placental Growth Factor), empêche la dissémination des cellules tumorales et améliore leur accessibilité par une chimiothérapie (en effet, l'angiogenèse est un processus naturel indispensable dans l'embryogenèse et lors de l'implantation embryonaire)..
- Le stress chronique peut favoriser la propagation des tumeurs dans le reste du corps. Le stress fait quadrupler le nombre de métastases. Les chercheurs ont découvert que les glucocorticoïdes, un type d'hormone de stress, agissaient sur les neutrophiles, un type de globules blancs qui peuvent normalement nous défendre contre les micro-organismes envahissants. Les neutrophiles stressés formaient des structures collantes semblables à des toiles d'araignée - les NET ou pièges extracellulaires des neutrophiles - qui rendaient les tissus corporels plus sensibles aux métastases
 .
.
On ne sait pas pourquoi, dans certains cas, la tumeur primaire a disparu sous l'effet du système immunitaire (chez le mélanome, on observe parfois des métastases en absence de tumeur primaire...). Ce qu'on sait c'est que l'interleukine-2 (IL-2) joue le rôle de anticancéreux d'ADN : en effet, les taux de l'interleukine-2 (voir "La réponse immunitaire") diminuent sous l'influence d'une pression physique et mentale, et se normalisent dès que le patient se relaxe et se réjouit. En outre, on ne sait pas encore dire pourquoi certains cancers ont bénéficié d'une réponse adéquate et pas ceux qui développent une tumeur à des stades ultérieurs.
Seulement 2% des cancers sont d'origine héréditaire. En revanche, on sait qu'une alimentation déséquilibrée (trop peu de fruits et légumes, de fibres et trop de graisses, de sel et d'alcool) peut à la longue favoriser le développement d'un cancer. La variation nette du type de cancers les plus fréquents d'une région du monde à l'autre en fonction des habitudes alimentaires est claire depuis longtemps. On estime que le développement de 32 à 35% des cancers est lié à la nutrition, donc la contribution du régime aux différents types de cancer varie entre 10% dans le cancer pulmonaire à 80% dans le cancer du côlon. Par rapports aux mangeurs de viande, les végétariens ont 12% moins de risque de développer un cancer : cela voudrait dire qu'une alimentation végétarienne permettrait à 300.000 Belges d'échapper à une forme de cancer ![]()
![]() .
.
Une alimentation équilibrée et un mode de vie sain : un peu simpliste ? Peut-être, mais ce sont les seuls facteurs qu'on peut maîtriser ![]() .
.
Voir aussi "Prolongitudine" : 12 recommandations pour réduire son risque de cancer de plus d'un tiers...
Mangez des fruits et des légumes, bougez, limitez le gras et le sucre..., ce refrain a tellement été répété que même nos enfants y font à peine attention.
Une chose est sûre : le surpoids et l'obésité sont fortement corrélés à plusieurs types de cancers comme celui de la vessie, du pancréas, du côlon, de l'estomac, du sein, de l'endomètre, du rein et de l'oesophage. L'IMC est considéré comme un facteur de risque plus important que le tour de taille ![]() .
.
Sucre > surpoids > obésité > graisse ↑ > inflammation ↑ > syndrome métabolique, obésité, maladies cardiovasculaires, diabète & cancer ↑
Comprendre le cancer est moins lié à ce que nous ingérons (l'alimentation) qu'à la façon dont notre organisme stocke et utilise l'énergie. Une consommation excessive de sucres est responsable pour l'épidémie de l'obésité et pour des détériorations telles que le cancer ![]() , provoquées par la nouvelle façon dont le corps utilise l'énergie. L'hormone insuline joue ici un rôle primordial : lorsque la glycémie sanguine s'élève, la présence d'insuline est indispensable pour autoriser son absorption par les cellules, ou pour stocker l'excès sous forme de glycogène ou de masse adipeuse.
, provoquées par la nouvelle façon dont le corps utilise l'énergie. L'hormone insuline joue ici un rôle primordial : lorsque la glycémie sanguine s'élève, la présence d'insuline est indispensable pour autoriser son absorption par les cellules, ou pour stocker l'excès sous forme de glycogène ou de masse adipeuse.
En outre, l'insuline et ses hormones de croissance apparentées (IGF-I ou insuline-like growth factors) :
-
-
peuvent également stimuler une cellule cancéreuse, stimuler la croissance tumorale et même favoriser l'angiogenèse
-
sont impliquées dans la régulation des hormones sexuelles (oestrogènes!)
-
Sucre > surpoids > obésité > graisse ↑ > homones de croissance ↑ > inflammation ↑ > syndrome métabolique, obésité, maladies cardiovasculaires, diabète & cancer ↑
D'autre part, une élévation des taux insuliniques (p. ex. en cas d'une résistance à l'insuline) provoque une mise en stock de sucres sous forme de graisse. Et puisque les cellules graisseuses sont productrices d'oestrogènes :
Résistance à l'insuline ↑ > glycémie ↑ > obésité ↑ > oestrogènes ↑ > cancer hormonodépendant ↑ ... :
 L'œstrogène stimule la progression du cancer en forçant les cellules à entrer en glycolyse, tandis que les hormones protectrices telles que la progestérone, la testostérone et la prégnénolone neutralisent ces effets néfastes: ce sont des inhibiteurs de l'aromatase. Ils limitent donc directement la synthèse de nouveaux œstrogènes, quel que soit leur lieu de production, et équilibrent le système (ces hormones protègent donc contre le cancer).
L'œstrogène stimule la progression du cancer en forçant les cellules à entrer en glycolyse, tandis que les hormones protectrices telles que la progestérone, la testostérone et la prégnénolone neutralisent ces effets néfastes: ce sont des inhibiteurs de l'aromatase. Ils limitent donc directement la synthèse de nouveaux œstrogènes, quel que soit leur lieu de production, et équilibrent le système (ces hormones protègent donc contre le cancer).
(chaque cellule produit l'enzyme aromatase, qui est l'étape limitante dans la synthèse des œstrogènes. Ainsi, tout ce qui inhibe l'aromatase réduit en principe la production d'œstrogènes)
Il ne s'agit donc pas d'une carcinogenèse chimique ou virale, mais d'une carcinogenèse métabolique, le développement d'un cancer causé par le métabolisme ![]()
![]() !
!
Toutefois, l'insuline seule joue aussi une rôle!
Insuline ↑ > graisse ↑ > inflammation ↑ > syndrome métabolique, obésité, maladies cardiovasculaires, diabète & cancer ↑
Car la masse adipeuse stockée influence aussi le système immunitaire :
-
-
outre des oestrogènes, les cellules adipeuses contiennent également des macrophages, qui assurent le phagocytose capable de digérer des corps étrangers et qui également peuvent être utilisés par un cancer en cas d'attaque.
-
les cellules adipeuses abdominales produisent beaucoup de protéines FGF2 (Fibroblast Growth Factor-2), capables de modifier des cellules non-cancéreuses en cellules cancéreuses (vu chez des souris).
-
les cellules adipeuses produisent aussi d'autres substances qui peuvent favoriser l'installation d'un état inflammatoire (des adipocytes tels que la leptine), un mécanisme de guérison capable d'activer la formation de nouveaux tissus : croissance tissulaire et croissance tumorale, comment les distinguer...?
-
des personnes obèses présentent en général un état inflammatoire systémique et chronique de bas grade : une inflammation chronique pourrait accélérer la prolifération cellulaire, probablement parce que cet état est impliqué dans le développement d'affections telles que le syndrome métabolique et le diabète. Ce qui nous amène de nouveau chez l'hormone insuline...
-
Outre l'insuline, le cortisol et la mélatonine sont également impliqués dans les métabolismes de l'énergie, d'oestrogènes et d'inflammation : mauvais sommeil, perturbation du rythme circadien, travail de nuit... ils augmentent tous le risque de cancer ![]()
![]() !
!
Pour limiter l'embonpoint, rien de mieux que l'activité physique, qui permet d'éviter le stockage des sucres et lipides dans l'organisme. En particulier, les activités physiques qui permettent de se dépenser tout en préservant le corps, sans l'agresser : aquagym, randonnée, marche, stretching postural, pilate, taïchi, Qi-qong, yoga, danse...
En outre, même quand le cancer produit déjà ses premiers symptômes, l'alimentation reste essentielle : bien s'alimenter pour le maintien de l'énergie et de la vitalité, pour le maintien de la masse musculaire, les défenses de l'organisme et le bien-être : pour résister positivement à la maladie... afin de diminuer le risque de récidive! De toute façon, en détruisant la tumeur seule, on n'obtient pas nécessairement un organisme sain.
L'aide d'un diététicien est un plus à ne pas négliger : limiter la perte de poids, contrer les effets secondaires de la chimiothérapie, prévenir la sous-alimentation...
 "Un" cancer ou "des" cancers, une piste éventuelle
"Un" cancer ou "des" cancers, une piste éventuelle
On ne parle actuellement plus "du" cancer, mais "des" cancers. Pourquoi? Pour la médecine académique, les cancers sont des pathologies génétiques, qui ont pour origine une modification quantitative ou qualitative du génome. Selon la théorie dominante, le cancer est une pathologie multigénique : chaque cancer a pour origine l'altération de 10 à 20 gènes, ces modifications se produisant de manières successives, chacune d'elle favorisant la suivante. Les gènes jouant un rôle dans le processus de cancérisation peuvent être classés en 4 groupes : ceux qui interviennent dans le contrôle de la division cellulaire, dans la différentiation, dans la réparation de l'ADN et dans l'apoptose (suicide cellulaire). On n'a pas la moindre idée de pourquoi et comment certains gènes provoquent le cancer. Dans certains cancers, il y a plus de 500 anomalies génétiques identifiables, dont aucune n'est clairement désignée comme la cause.
Le processus pathogénique se déclenche lorsque un type de gène particulier est atteint : l'oncogène. Jusqu'ici sous contrôle d'un gène suppresseur (p. ex. le p53 et l'Ha.ras), il profite de l'inactivation du suppresseur pour s'exprimer, et il met en route une multiplication cellulaire effrénée. La cellule cancéreuse devient immortelle, tandis que son suicide (apoptose) serait naturel. C'est la mort de la cellule qui est saine...
Tant que la protéine p53 agit normalement, la division des cellules reste sous contrôle (la p53 oblige l'apoptose des cellules mutées). Toutefois, lorsque le contrôle du p53 échoue (p. ex. suite à une mutation ou à la formation de complexes protéiques), les cellules se divisent librement, pouvant entraîner le développement d'une tumeur. Dans ce cas, la protéine p53 mutée évolue donc d'une protéine protectrice vers une protéine stimulatrice de la croissance tumorale ![]()
![]() . Un cancer se développe lorsque un nombre plus élevé d'oncogènes sont sur "On", avec un nombre accru de gènes suppresseurs sur "Off".
. Un cancer se développe lorsque un nombre plus élevé d'oncogènes sont sur "On", avec un nombre accru de gènes suppresseurs sur "Off".
Des ribosomes, des petites structures composées de protéines et d'ARN, pourraient jouer un rôle dans la régulation cellulaire de p53. Des petites parties de ces ribosomes sont en effet capable de limiter l'action de certaines protéines, même celles nécessaire à la dégradation cellulaire normale de p53. Des parties d'ARN déterminent ainsi l'activité de plusieurs gènes : la production de protéines selon les circonstances...
![]() .
.
Note :
Les médicaments antinéoplastons pourraient influencer un large spectre d'oncogènes, comme un antibiotique à large spectre administré dans le traitement d'une maladie infectieuse. Contrairement aux anticancéreux classiques (cisplatine, doxorubicine...), les antinéoplastons ne présenteraient pas d'effets délétères graves. En effet, les traitements anticancer actuels (chimiothérapie + radiothérapie) sont en soi carcinogènes et pourront donc favoriser la réapparition du cancer et/ou favoriser le développement de métastases.
Un clone de cellules modifiées est considéré comme cancéreux (CC) par l'acquisition d'au moins 5 propriétés (The hallmarks of cancer) :
-
-
indépendance vis-à-vis des signaux qui stimulent la prolifération : elles prolifèrent spontanément
-
insensibilité aux signaux inhibiteurs : les cellules cancéreuses n'ont pas besoin d'un signal de croissance.
-
détérioration du système d'apoptose : les cellules cancéreuses peuvent échapper au programme de mort cellulaire p53.
-
Une protéine, l’hnRNPA2 (heterogeneous nuclear ribonucleoprotein A2) contrôle une étape importante dans la formation des ARN messagers (ARNm) : l’épissage. Or, un épissage dit "alternatif" peut modifier les instructions présentes dans l’ARNm final. C’est ce qui se passe dans des cellules cancéreuses, notamment pour une protéine particulière, la caspase-9 (cas9), empêchant ainsi l'exécution de l'apoptose.
-
-
déconnecter le compteur intérieur de la duplication cellulaire : donc une division cellulaire infinie ! Grâce à un compte à rebours (télomères : voir "Veillissement"), les cellules normales limitent leur nombre de divisions possibles.
-
capacité de susciter l'angiogenèse (la formation de nouveaux vaisseaux pour irriguer la future tumeur) : les tumeurs ne sont pas uniquement constituées de cellules cancéreuses, mais forment un écosystème tumoral avec d'autres cellules : des fibroblastes (structure), des cellules du stroma (croissance), des cellules immunitaires, donc surtout des macrophages (sur lesquels repose l'immunothérapie).
-
développement d'une capacité à se mouvoir, à partir du tissu originel vers la circulation sanguine : contrairement aux cellules normales qui ne peuvent pas métastaser dans d'autres organes.
-
Ces propriétés ne concernent pas nécessairement toutes les cellules du groupe : des tumeurs ne sont pas des masses homogènes de cellules malignes, elles possèdent aussi des cellules saines qui aident à produire les protéines nécessaires à la tumeur, y compris des cellules qui forment des vaisseaux sanguins... : on appelle cet écosystème anormal le "micro-environnement" du cancer.
Toutefois, un cancer n'est pas obligatoirement la conséquence d'une mutation (suspensions, ajouts, ajustements des bases azotés (lettres A, T, C, G) d'une molécule d'ADN dans une cellule). Des groupements méthyle (-CH3) peuvent se fixer sur l'hélice ou sur les centres protéiques, entraînant une mise sous tension de l'ensemble. Dans un tel situation, certains gènes peuvent s'exprimer, ou justement pas (adaptations épigénétiques). Sans modifier les brins d'ADN, ces tags épigénétiques peuvent être modifiés e.a. par des carcinogènes, par un régime ou par du stress. Qui plus est, ces changements épigénétiques peuvent être à la base de modifications génétiques, et ces modifications génétiques peuvent influencer le processus de méthylation, provoquant à son tour des adaptations épigénétiques... etc, etc...
Note :
Cette méthylation ne rend l'ADN plus accessible à l'ARN polymérase, l'enzyme qui lit l'information génétique et la convertit en ARN messager ARNm), le plan pour la formation de protéines.
Ensuite, l'évolution d'une tumeur peut prendre plusieurs chemins :
-
-
régression et disparition spontanées : le plus souvent on ne s'en aperçoit pas
-
développement local très limité (type papillome) : il s'agit d'une tumeur, pas d'un "cancer"
-
infiltration locale des tissus voisins
-
échappement de métastases et envahissement de tissus filtres éloignés
-
Même des cellules souches (des cellules capables de se différencier en plusieurs types cellulaires) pourraient être à l'origine de cancer. Les cellules souches sont présentes partout dans le corps (langue, follicule pileux, peau, intestines...) et sont uniques pour cet organe... Il a été montré qu'il était possible d'induire cette maladie chez une souris après avoir injecté des cellules souches à profil cancéreux extraites de patients humains. Des "cellules souches cancéreuses" (CSC) ont été d'abord mises en évidence sur la leucémie myéloïde chronique (un cancer du sang) mais elles ont été ensuite retrouvées dans d'autres cancers tels que : sein, prostate, côlon, pancréas, ovaires, poumon, vessie ainsi que certains mélanomes. Avec les CSC, le cancer ne serait plus une masse de cellules malignes identiques, mais des cellules hiérarchisées où une minorité donnerait naissance à toutes les autres. Cette approche expliquerait pourquoi certains cancers sont résistants aux traitements. En effet, les médicaments anticancéreux se concentrent sur les cellules en division, comme le sont les cellules cancéreuses. Or les cellules souches prolifèrent lentement et possèdent des capacités de réparation de leur ADN. Elles pourraient donc être épargnées par la chimiothérapie et la radiothérapie. Même si la tumeur est détruite, subsisterait une niche de CSC pour donner naissance à de nouvelles cellules cancéreuses (CC) et entraîner une rechute.
Prudence toutefois, retrouver des CSC ne signifie pas pour autant qu'elles sont à l'origine des cancers. Certaines cellules malades pourraient acquérir des caractéristiques de cellules souches au cours de la progression de la tumeur. Les CSC seraient ainsi une résultante de la maladie et non la cause.
Note :
Un cancer du coeur n'existe pas, puisque les cellules musculaires du coeur sont incapables de se diviser (les divisions se font avant la naissance). Ce caractéristique particulière offre donc une certaine protection au coeur contre le cancer. Toutefois, des tumeurs (rares) peuvent se développer sur le péricarde (enveloppe du coeur) ou au niveau du tissu conjonctif au niveau des oreillettes (atriums), car ils ne sont pas constitués de cellules cardiaques. Qui plus est, la plupart des cancers du coeur sont des métastases, provenant d'une cancer primaire.
Deux nouvelles visions totalement originales, l'une de la tumeur (avec comme cofacteur un champignon) et l'autre des métastases (avec comme cofacteurs les macrophages) sont présentées ici :
La tumeur primaire :
L'inflammation est normalement un mécanisme de guérison : en envoyant des cellules immunitaires vers le site d'une blessure, l'organisme peut éliminer les substances irritantes, combattre les infections et déclencher la croissance des tissus. Mais en cas de stimuli continus, tels que les particules de pollution atmosphérique dans les poumons, l'inflammation elle-même peut causer des lésions tissulaires et provoquer l'apparition de tumeurs. Les tumeurs ont d'ailleurs été décrites comme des « blessures qui ne guérissent jamais ».
Dans le cas de la tumeur en démarrage, on observe aussi un état d'inflammation chronique et un métabolisme du glucose modifié : l'inflammation modifie l'environnement conjonctif et la modification métabolique pourrait en être la cause. En effet, ce qui caractérise les cancers, ce sont les capacités de reproduction de cellules défectueuses qui seraient normalement éliminées par l'apoptose déclenché par les mitochondries. En effet, les mitochondries ne jouent plus leur rôle respiratoire ni leur rôle inducteur d'apoptose. Le cancer est donc avant tout une maladie métabolique mitochondriale, caractérisée par une dysfonction respiratoire mitochondriale et une fermentation du glucose en présence d'oxygène (fermentation en anaérobie dans un milieu aérobie)
![]() .
.
Les mitochondries (jadis des bactéries?) possèdent leur propre ADN (ADNmt) et peuvent se multiplier indépendamment. Le début d'un cancer se trouve peut-être son origine dans une révolte des mitochondries, qui ne veulent pas mourir. En effet, il est possible que leur activation constante dans la production d'énergie a causé des dégâts, provoquant la libération de radicaux libres qui détruisent d'autres parties de la cellule, dont le génome. Ainsi, la cellule devient de plus en plus malade avec sa propre destruction comme sa seule issu. Sauf que les mitochondries pourraient refusés, parce qu'ils ne veulent pas mourir. Donc d'autres mutations surviennent rendant la cellules maligne. Pour cette cellule, la mutation serait son seul moyen pour échapper aux difficultés, même si cette action met en péril le reste de l'organisme (hypothèse de Robert Austin, Princeton University).
L'inflammation peut à la fois avoir un effet anti- et pro-tumorigène :
-
-
effet anti-tumorigène : les cellules cancéreuses provoquent une réponse anti-tumorigène chez le patient, appelée "immunosurveillance tumorale", qui est médiée par les lymphocytes T cytotoxiques, les cellules tueuses naturelles (NK cells), les lymphocytes Th1 et les cytokines (voir : "La réponse immunitaire").
-
-
-
effet pro-tumorigène : certaines cellules cancéreuses sont capables de reprogrammer les cellules immunitaires par l'activation de certaines cytokines : les macrophages M1 (qui produisent des facteurs anti-tumorigènes) pouvaient se différencier en macrophages M2 (Myeloid derived suppressor cells) à activité pro-tumorigène (production de facteurs immunosuppresseurs et pro-angiogéniques). Qui plus est, certaines cellules immunosuppressives produisent le NO (monoxyde d'azote) qui participe à la destruction des lymphocytes T.
-
Une inhibition de la production de NO ou une réduction de son activité diminue l'inflammation dans l'environnement de la tumeur et permet le retour à la normale du nombre de lymphocytes T.
 La plupart des cancers déclenchent la production de cytokines inflammatoires. Celles-ci provoquent des changements neurologiques qui causent la dépression chez le patient. Certains chercheurs pensent même que la dépression est un mécanisme de survie, qui nous avertit que quelque chose ne va pas dans notre corps...
La plupart des cancers déclenchent la production de cytokines inflammatoires. Celles-ci provoquent des changements neurologiques qui causent la dépression chez le patient. Certains chercheurs pensent même que la dépression est un mécanisme de survie, qui nous avertit que quelque chose ne va pas dans notre corps...
En outre, un lien moléculaire a été identifié entre l'inflammation et le cancer : le facteur de transcription NF-kB (Nuclear Factor-kappa B), un médiateur central de la réponse immunitaire anti-tumorigène et de l'inflammation, mais aussi d'activités pro-tumorigènes comme la prolifération et la migration des cellules cancéreuses, et l'angiogenèse tumorale. Il a été démontré que l'inactivation de NF-kB permet de réduire drastiquement le développement tumoral chez des souris ![]()
![]() . Qui plus est, un traitement quotidien à long terme chez 25000 individus par aspirine administrée comme agent anti-inflammatoire avait permis de réduire le risque de tumeurs cérébrales et de cancer du côlon
. Qui plus est, un traitement quotidien à long terme chez 25000 individus par aspirine administrée comme agent anti-inflammatoire avait permis de réduire le risque de tumeurs cérébrales et de cancer du côlon ![]()
![]() , la progression du cancer de la prostate
et par AINS de cancers mammaires chez des femmes obèses
, la progression du cancer de la prostate
et par AINS de cancers mammaires chez des femmes obèses
![]() . Et selon une étude anglaise, u
ne prise quotidienne d’aspirine, à faible dose, réduit de manière significative le risque de développer des cancers gastro-intestinaux. Les auteurs estiment que les bénéfices surpassent les risques, notamment de saignements, lorsque le traitement est initié entre 50 et 65 ans, à une dose de 75 à 100 mg, pendant au moins 10 ans.
. Et selon une étude anglaise, u
ne prise quotidienne d’aspirine, à faible dose, réduit de manière significative le risque de développer des cancers gastro-intestinaux. Les auteurs estiment que les bénéfices surpassent les risques, notamment de saignements, lorsque le traitement est initié entre 50 et 65 ans, à une dose de 75 à 100 mg, pendant au moins 10 ans.
L'inflammation ne serait pas la conséquence du cancer. Elle en est plutôt la cause :
-
-
Tous les phénomènes vitaux intracellulaires dans l'organisme sont effectués par des enzymes à un pH bien défini, variable d'un tissu à l'autre, mais de manière générale légèrement alcalin (pH = 7.3) (voir aussi : "Acides et bases"). Dans le cas de la cellule cancéreuse, l'inflammation, point du départ du processus, entraîne une dérivé d'acidose, qui modifie complètement sa physiologie énergétique : elle passe d'une respiration aérobie (les sucres sont brûlés par oxydation au sein des mitochondries) à une fermentation anaérobie (une glycolyse dans le cytoplasme), beaucoup plus lente, qui nécessite 18x plus de glucose, nettement moins d'oxygène (hypoxie) et qui accumule d'importants sous-produits (acide lactique) qui renforcent l'acidité du cytoplasme (voir la "La théorie de Warburg"). L'accumulation d'acide lactique met vos cellules dans un état plus réducteur, ce qui leur signale de dégrader encore davantage leurs mitochondries. Il en résulte une spirale descendante dans laquelle les cellules perdent leur capacité à retrouver leur fonction normale. Et lorsque les mitochondries ne fonctionnent pas correctement, les cellules deviennent agressives et se multiplient rapidement...
-
 La cellule cancéreuse est donc une cellule basique (donc plutôt alcaline, avec un pH élevé) qui se développe dans un milieu acide. Si on veut "l’affaiblir" il est capital de réduire la part des aliments acidifiants et d’augmenter les aliments alcalinisants afin d’améliorer les effets "anticancer".Les tumeurs provoquent habituellement la réduction du pH dans leur environnement. Elle supprime la réponse immunitaire de l’organisme et réduit l’efficacité d'une immunothérapie. Un micro-environnement moins acide est plus accueillant pour les cellules immunitaires qui peuvent cibler la tumeur...
La cellule cancéreuse est donc une cellule basique (donc plutôt alcaline, avec un pH élevé) qui se développe dans un milieu acide. Si on veut "l’affaiblir" il est capital de réduire la part des aliments acidifiants et d’augmenter les aliments alcalinisants afin d’améliorer les effets "anticancer".Les tumeurs provoquent habituellement la réduction du pH dans leur environnement. Elle supprime la réponse immunitaire de l’organisme et réduit l’efficacité d'une immunothérapie. Un micro-environnement moins acide est plus accueillant pour les cellules immunitaires qui peuvent cibler la tumeur...
Certaines cellules cancéreuses importent du bicarbonate grâce à une protéine de transport spécifique. Le bicarbonate est un puissant tampon de pH : il permet aux cellules cancéreuses de maintenir un pH neutre en leur sein. Elles peuvent donc effectuer davantage de glycolyse, produire plus d'énergie et se multiplier. En même temps, elles produisent plus d'acide lactique. Elles parviennent même à exporter de l'acide lactique, abaissant ainsi le pH à l'extérieur de la cellule. Ce micro-environnement acide empêche les cellules T de faire leur travail.
Une étude réalisée en 2009 en Floride, au Moffitt Cancer Research Center, a confirmé que, chez les souris, le bicarbonate de soude (NaHCO3) augmentait le pH à l’extérieur des cellules cancéreuses d’une tumeur. Les chercheurs ont aussi montré que les injections de bicarbonate de soude dans la rate freinaient la propagation du cancer vers le foie (métastases)
![]() (vu chez les souris)
...
(vu chez les souris)
...
Les cellules cancéreuses préfèrent donc de fermenter le sucre en acide lactique au lieu de les expirer sous forme de CO2. Donc complètement inversement à des cellules saines... Cette glycolyse est habituelle en cas de baisse de pression en oxygène dans les cellules normales. Dans les cellules cancéreuses, elle se produit même en présence d'oxygène. Les cellules tumorales se développent rapidement et possèdent des taux de glycolyse plusieurs centaines de fois plus importants que les cellules normales. Plus le cancer est agressif, plus ses cellules se multiplient. Cette consommation hyperactive du sucre constitue un véritable cercle vicieux avec une stimulation constante du développement tumoral et de sa croissance.
Le pyruvate est indispensable à l'oxydation du glucose. L'enzyme PDK (Pyruvate Déshydrogénase Kinase) garde la porte et gère le passage du pyruvate vers les mitochondries. Lorsque la PDK est activée, la porte s'ouvre et oblige les cellules à faire appel à la glycolyse en anaérobie pour leur production d'énergie, même en présence d'oxygène. En cas de PDK non-active, le pyruvate passe vers les mitochondries, même en absence ou en faible présence d'oxygène.
Les cellules cancéreuses possèdent des PDK très actives. Si nous trouvions un moyen pour bloquer ces PDK, les cellules cancéreuses seraient obligées à virer vers l'oxydation de glucose, augmentant tellement l'activité des mitochondries que ces derniers préfèrent se suicider (voir la "La théorie de Warburg").
Le CO2 lutte contre le développement du cancer en abaissant le pH de la cellule, ce qui permet d'évacuer l'eau excédentaire. C'est le contraire de l'acide linoléique (AL) et des œstrogènes, qui aspirent tous deux l'eau et font gonfler la cellule. Le gonflement cellulaire est une caractéristique des cellules cancéreuses.
Voir aussi : "Bohr, effet de ".
C'est la voie que votre corps utilise lorsqu'il atteint la limite de la quantité d'ATP qui peut être produite dans les mitochondries (ce qui est la façon la plus efficace et la moins dommageable de produire de l'énergie).
A cause de la fermentation en aérobie (en présence d'oxygène), le patient rentre en glucopénie (manque de sucre) et se sent fatigué d'une façon permanente. Lorsque vos cellules brûlent des acides gras au lieu du glucose, elles génèrent ce qu'on appelle un stress réducteur. Cela signifie que les électrons s'accumulent dans la cellule au lieu de se lier à l'oxygène, ce qui étouffe le système. Cet état peut être un signe précurseur du développement d'un terrain précancérigène. Dès que la glycolyse anaérobie domine, elle essayera de se maintenir en accélérant la gluconéogenèse (recyclage du glucose à partir d'acide lactique). Voir plus loin : "La perturbation du bilan aérobie/anaérobie". En outre, lors de cette conversion de sucre en anaérobie dans les cellules cancéreuses, le fructose-1,6-biphosphate est généré plus fortement. Cela active ensuite des protéines Ras qui stimulent la multiplication des cellules. Le sucre comme multiplicateur...
![]() .
.
Note :
-
-
-
Normalement, l'organisme est capable de corriger spontanément l'acidité en excès en puissant dans ses réserves de minéraux basiques pour tamponner les acides, en formant des sels neutres. On peut aussi traiter par la prise de citrates alcalins (de calcium, potassium, magnésium et de zinc).
-
-
-
-
-
Dans l'organisme, il existe un équilibre croisé entre le pH du sang, et celui du milieu conjonctif dans lequel baignent les cellules : si le sang est acide, le tissu conjonctif tend vers l'alcalinité. Il faut donc acidifier le sang (avec des sels d'acides comme des citrates ou par le jeûne). Afin de connaître le pH des tissus, il faut partir du principe que l'urine est "le miroir" du conjonctif, le sang est "le miroir" de la cellule. Chez la souris, des cycles courts de jeûne sévère freinent la croissance tumorale. Qui plus est, ils rendent même la chimiothérapie plus efficaces et diminuent ses effets indésirables
 .
.
-
-
Voir également : "L'équilibre acido-basique".
-
-
-
On peut déceler des tumeurs au PET-scan en injectant du glucose marqueur : ce dernier allume les tumeurs, parce qu'elles sont plus gourmandes en énergie que les cellules normales. Cependant, cette méthode entraîne trop de faux résultats positifs et piste mal les métastases. Seul un marqueur très spécifique (en général un anticorps, combiné avec une molécule radioactif) peut apporter la solution.
-
Un tel état d'inflammation peut être provoqué par une infection bactérienne : H. pyroli > cancer de l'estomac, Hépatite B > cancer du foie, prostatite > cancer de la prostate...
-
-
-
-
En cas de glucopénie (manque de sucres), une mobilisation de graisses provenant des tissus adipeux est observée, suivie d'une hydrolyse en acides gras et glycérol. Les acides gras sont oxydés par bêta-oxydation, passent, avec l'aide de la L-Carnitine (pour les acides gras à chaîne longue), à travers la membrane mitochondriale (navette moléculaire de la carnitine) et via l'AcCoA dans le cycle de l'acide citrique et apportent même plus d'énergie que la combustion du glucose, mais à long terme.
-
En cas de jeûne prolongé ou de déficience en sucres, l'oxaloacétate est utilisé dans la gluconéogenèse (puisqu'il existe un manque de sucres). La disponibilité de l'oxaloacétate est dans ces cas insuffisante pour réagir avec l'AcétylCoA. Le cycle d'acide citrique peut être débordé en AcCoA. Dans cette situation, beaucoup d'AcétylCoA sont utilisés pour la synthèse de composés cétoniques, en particulier l'acétone :
-
-
2 Molécules d'AcétylCoA forment une molécule d'acétoacétylCoA et ensuite en corps cétoniques tels que l'acétone, l'acétylacétate (diacète) et le D-3-hydroxybutyrate. Même l'acétylacétate subit une décarboxylation lente et spontanée en acétone.
-
-
-
 Suite au passage d'une respiration aérobie à une fermentation anaérobie (même en présence de O2), les cellules cancéreuses peuvent difficilement brûler des corps cétoniques... (toutefois, pouvant offrir des avantages considérables : voir "Le régime cétogène"). A l'aide d'enzymes SCOT (OXCT en anglais) et BDH, les cellules cancéreuses arrivent partiellement à transformer des cétones (qui sont générés par le corps soumis à un régime cétogène) en énergie. Des études avec des inhibiteurs de l'enzyme SCOT sont en cours. Toutefois, les premiers éléments scientifiques expérimentaux sur l’inhibition de l’enzyme SCOT ne soutiennent pas vraiment l’idée d’un traitement miracle contre le cancer...
Suite au passage d'une respiration aérobie à une fermentation anaérobie (même en présence de O2), les cellules cancéreuses peuvent difficilement brûler des corps cétoniques... (toutefois, pouvant offrir des avantages considérables : voir "Le régime cétogène"). A l'aide d'enzymes SCOT (OXCT en anglais) et BDH, les cellules cancéreuses arrivent partiellement à transformer des cétones (qui sont générés par le corps soumis à un régime cétogène) en énergie. Des études avec des inhibiteurs de l'enzyme SCOT sont en cours. Toutefois, les premiers éléments scientifiques expérimentaux sur l’inhibition de l’enzyme SCOT ne soutiennent pas vraiment l’idée d’un traitement miracle contre le cancer...
-
-
-
-
Il convient donc de limiter l'apport de glucose, mais également d'améliorer sa combustion en aérobie, au lieu de la fermentation en anaérobie... Un meilleur apport d'oxygène pourrait peut-être renverser cette situation.
-
-
Un pH plus élevé, qui est alcalin, signifie qu’il y a une concentration plus élevée en molécules d’oxygène, tandis qu’un pH plus faible, qui est acide, signifie qu’il y a une concentration plus faible d’oxygène... C’est cette même oxygène qui est nécessaire pour garder des cellules saines.
-
-
En effet, la cause réel du cancer est liée à 2 facteurs qui sont toujours présents lors d’un cancer, le pH acide et le manque d’oxygène singulet indispensable à la bonne combustion de glucose (tandis que l'oxygène triplet (dioxygène, O2) est disponible). En apprenant à manipuler ces deux facteurs qui seraient la cause du cancer, on peut réduire ou inverser le processus du cancer. En l’absence d’oxygène singulet, le glucose fermente et devient acide lactique et CO2. Cela baisse le pH des cellules. Nos corps ne peuvent pas lutter contre la maladie si le pH n’est pas proprement équilibré. En d’autres termes, c’est « alcaliniser ou mourir ».
-
-
 Rappelons-nous que le pH (taux d'acidité) est un nombre exponentiel de 10 ; donc une petite différence dans le pH se traduit en grosse différence dans le nombre d’ions OH-. En d’autres mots, un sang avec un pH de 7.45 contient 64.9% plus d’oxygène qu’un sang donc le pH est 7.3. Le cancer a besoin d’un environnement acide/pauvre en oxygène pour survivre et se développer. Les patients en phase terminale d’un cancer sont environ 1000 fois plus acides qu’ils ne devraient l’être. Cela veut dire un niveau d’oxygène dangereusement critique au niveau cellulaire. En l’absence d’oxygène, le glucose fermente et devient acide lactique. Cela baisse le pH des cellules. Le pH des urines et de la salive des patients en phase terminale de cancer se situe très souvent entre 4.0 et 5.5. Quand le cancer se transforme en métastases, le pH chute davantage.
Rappelons-nous que le pH (taux d'acidité) est un nombre exponentiel de 10 ; donc une petite différence dans le pH se traduit en grosse différence dans le nombre d’ions OH-. En d’autres mots, un sang avec un pH de 7.45 contient 64.9% plus d’oxygène qu’un sang donc le pH est 7.3. Le cancer a besoin d’un environnement acide/pauvre en oxygène pour survivre et se développer. Les patients en phase terminale d’un cancer sont environ 1000 fois plus acides qu’ils ne devraient l’être. Cela veut dire un niveau d’oxygène dangereusement critique au niveau cellulaire. En l’absence d’oxygène, le glucose fermente et devient acide lactique. Cela baisse le pH des cellules. Le pH des urines et de la salive des patients en phase terminale de cancer se situe très souvent entre 4.0 et 5.5. Quand le cancer se transforme en métastases, le pH chute davantage.
-
-
-
La diminution de la pression d'oxygène entraîne la libération de HIF-1 (Hypoxia Induced Factor 1). Si cela continue de façon chronique persiste, Le HIF-1 induit la production de facteurs de croissance vasculaire. En d'autres termes, de nouveaux vaisseaux sanguins se forment ("angiogenèse"). L'angiogenèse soutenue entraîne un flux continu de médiateurs inflammatoires et maintient le processus inflammatoire.
-
 Lutter contre l'acidité provoquée par la tumeur peut donc aider à bloquer la multiplication des cellules cancéreuses.
Lutter contre l'acidité provoquée par la tumeur peut donc aider à bloquer la multiplication des cellules cancéreuses. -
Une augmentation de l'alcalinité favorise l'apport d'oxygène dans les cellules cancéreuses. Ces dernières ne peuvent pas survivre en présence d'un excès d'oxygène. Les résultats d'études montrent que la manipulation du pH tumoral avec du bicarbonate renforce les effets de la chimiothérapie
 . Le bicarbonate agirait de deux façon : en augmentant le pH tumoral et en freinant la prolifération spontanée. L'augmentation de l'alcalinité assure un apport d'oxygène dans les cellules cancéreuses, un apport qui excède leurs capacités d'absorption. En effet, en présence de taux élevés d'oxygène, les cellules cancéreuses ne peuvent pas survivre. L'augmentation des taux sanguins de CO2 avec le bicarbonate permet une meilleure oxygénation des cellules.
. Le bicarbonate agirait de deux façon : en augmentant le pH tumoral et en freinant la prolifération spontanée. L'augmentation de l'alcalinité assure un apport d'oxygène dans les cellules cancéreuses, un apport qui excède leurs capacités d'absorption. En effet, en présence de taux élevés d'oxygène, les cellules cancéreuses ne peuvent pas survivre. L'augmentation des taux sanguins de CO2 avec le bicarbonate permet une meilleure oxygénation des cellules.
La L-Carnitine
-
-
-
aide aussi à combattre l'acidification du sang et donc également la perte qui y est associée des ions Ca, Mg et K (voir : Equilibre acido-basique),
-
a des effets considérables sur l'apport d'énergie à partir des graisses et agit donc contre la fatigue physique et mentale (vue chez la plupart des cancéreux et probablement causée par une élévation des cytokines pro-inflammatoires et par une perturbation dans la gestion du cortisol, l'hormone de stress),
-
diminue la masse totale de graisse,
-
est synthétisée à partir de la lysine en présence de la vitamine C : un déficit en cette vitamine réduit donc la synthèse de carnitine.
-
-
La tumeur secondaire (métastase) :
La métastase (formation de tumeurs secondaires) représente la dissémination de cellules cancéreuses d'une tumeur primaire vers les tissus limitrophes et vers les organes plus lointains. Elle est la plus grande cause (90%) de décès parmi les patients atteints de cancer.
Le processus métastatique fait toute la gravité du cancer : à partir d'une tumeur primaire, des cellules (au départ des cellules normales, plus tard des cancéreuses) peuvent pénétrer dans les vaisseaux sanguins ou lymphatiques (pour cette raison on cherche la présence de cellules cancéreuses dans le ganglion sentinelle, la glande lymphatique la plus proche) et circuler dans le corps jusqu'à un lieu (en général, un "organe filtre") où beaucoup de sang circule dans des vaisseaux de faible calibre (rein, poumon, foie). Pour survivre, s'accrocher et se multiplier, ces cellules migrantes doivent profiter d'un processus qui reste à comprendre.
Quelques hypothèses :
-
-
Une des hypothèse est la suivante : dans les fins vaisseaux hépatiques, pulmonaires ou cérébraux, le système immunitaire rencontre et attaque les cellules tumorales circulantes, provoquant des "blessures" et ensuite la formation anormale de tissu cicatriciel. Cette formation de tissu cicatriciel pourrait former les circonstances idéales pour permettre aux cellules circulantes un retour vers leur état de cellule souche ("cellules souches cancéreuses" (CSC) : voir plus haut). Cette cellule souche (multiplication illimitée) serait ensuite à l'origine d'une nouvelle métastase
 .
.
-
-
-
Certaines cellules tumorales laissent circuler dans la circulation sanguine des vésicules d'ARNm (ARN messager) capables d'infecter d'autres cellules avec leurs mutations et d'accélérer ainsi la métastatisation...
 .
. -
Qui plus est, après chimiothérapie ou radiothérapie, une grande partie des résidus mitochondriaux et des résidus du noyau cellulaire activeraient exactement les mêmes voies et récepteurs que les bactéries ou les infections virales. Le système immunitaire réagit comme si vous étiez attaqué par une infection grave et propage l'inflammation dans tout votre corps. Les inflammations désactivent le système énergétique préféré de votre corps (phosphorylation oxydative). Tout le corps dit : "je suis attaqué", ce qui fait que les cellules entrent dans le métabolisme cancéreux au lieu de rétablir l'équilibre.
-
Quelques chercheurs mettent en avant la théorie de la fusion des macrophages :
-
-
La fusion est un mécanisme fondamental en biologie cellulaire : fusion spermatozoïdes+ ovule pour former un embryon, fusion myoblastes + cellules indifférenciées issues de la moelle osseuse pour donner des myotubes, fusion hépatocytes sains + cellules de la ligne blanche provenant de la moelle osseuse pour remplacer des cellules nécrosées dans un foie lésé...
-
-
-
Les macrophages sont des cellules immunitaires produites en permanence dans la moelle osseuse, sont présentes dans le sang circulant sous le nom de monocytes, puis assurent dans les tissus un rôle de sélection/élimination des cellules anormales (infectées, cancéreuses, vieillissantes) par phagocytose à l'aide de lysosomes.
-
-
-
La fusion de macrophages avec des cellules tumorales, un processus naturel de nettoyage, donne nécessairement des métastases, sous le double effet d'une part de facteurs de croissance et de cytokines normalement dédiés aux tissus en renouvellement ou en cicatrisation, et d'autre part de la capacité des macrophages de se mouvoir et de produire des enzymes protéolytiques. Voir aussi : "La réponse immunitaire". Ces cellules cancéreuses hybrides combinent ainsi leur capacité illimitée de prolifération avec les propriétés des macrophages d'intravasation et d'extravasation, d'entrer et de sortir des tissus, et de migrer vers des organes lointains.
-
Certaines cellules de fusion (cellules hybride de macrophage-cellule cancéreuse) sont également capables de phagocyter des lymphocytes T et des cellules NK, ce qui peut être une explication pour la faible efficacité de l'immunothérapie dans le traitement de cancers métastatiques (influence limitée sur la mortalité). L'inflammation, la radiation et l'immunosuppression pourraient favoriser la fusion et la formation de cellules cancéreuses hybrides.
-
-
-
En outre, cette fusion est probablement à l'origine d'aberrations chromosomiques, de modifications génétiques, que les chercheurs ont constaté en leur donnant un sens principal, alors que ce ne sont que des "conséquences"...
-
Sur le plan thérapeutique, cette avancée de connaissance est encore improductive.
 Les facteurs déclenchants
Les facteurs déclenchants
Le Président américain Richard Nixon déclara la "Guerre contre le Cancer" (War on Cancer) en 1971. En y mettant les moyens, le cancer aurait disparu en 1976, affirmait-il.
Vous connaissez la suite de l'histoire :
Les chiffres disponibles aux Etats-Unis nous apprennent que l'espérance de vie dans son ensemble y a augmenté de 6 ans entre 1970 et 2000 et que 65% de cette augmentation, équivalent à environ 4 ans, est la conséquence des progrès accomplis pour faire reculer la mortalité cardiovasculaire. La lutte contre le cancer a permis durant la même période de prolonger l'espérance de vie de 3 mois seulement ![]() .
.
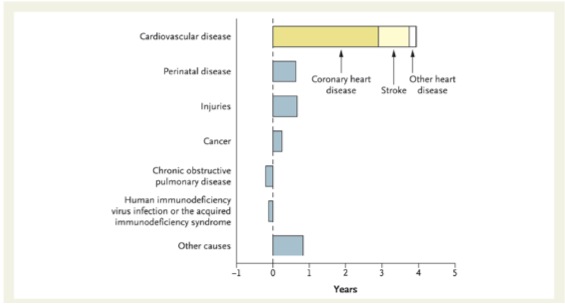
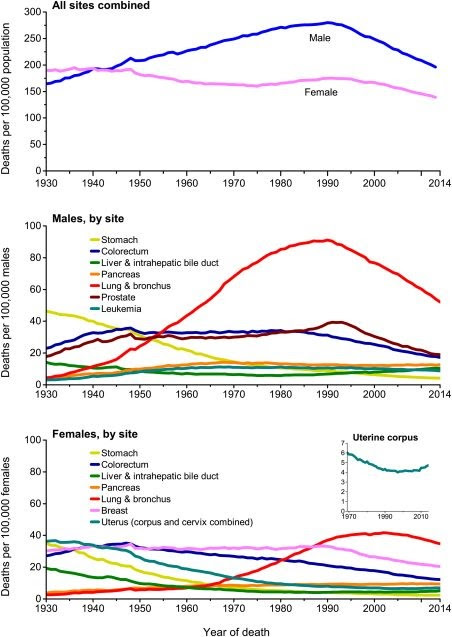
Des données de mortalité plus récentes (1950 - 2005) : ![]() . A lire également : As Other Death Rates Fall, Cancer’s Scarcely Moves. Pour certains cancers, la baisse de mortalité est attribuable à la diminution du tabagisme (poumons), aux détections et aux traitements précoces (sein). En revanche, la mortalité d'autres cancers a augmenté (pancréas, foie, cerveau, tissus mous...) (Cancer statistics, 2019).
. A lire également : As Other Death Rates Fall, Cancer’s Scarcely Moves. Pour certains cancers, la baisse de mortalité est attribuable à la diminution du tabagisme (poumons), aux détections et aux traitements précoces (sein). En revanche, la mortalité d'autres cancers a augmenté (pancréas, foie, cerveau, tissus mous...) (Cancer statistics, 2019).
Quand les statisticiens neutralisent l’impact de la démographie et du vieillissement, la part de décès attribuables au cancer lui-même s’avère effectivement en léger déclin. Mais si l’on y regarde de près, on s’aperçoit que cette diminution de la mortalité concerne uniquement les quatre localisations (sein, prostate, colon-rectum et col de l’utérus) qui font l’objet d’un dépistage de masse. Or comme ce dernier s’accompagne de sur-diagnostics massifs, l’évolution favorable n’est en réalité qu’une illusion. Inutile, je suppose, de vous rappeler que la détection précoce de petites tumeurs anodines permet de faire passer des rémissions spontanées pour des cures réussies et de justifier ainsi le business du cancer.
Si on remonte aux années 1930, à une époque où la chimiothérapie, les antibiotiques, la cortisone n’avaient pas encore été découverts, et où les techniques d’imagerie médicale et de chirurgie étaient encore primitives, on obtient ceci :
Depuis 60 ans, on cherche une remède contre le cancer. Le problème est que les progrès sont lents. Insupportablement lents. Même aujourd'hui la solution pour la plupart des cancers nous échappe. Mis à part les cancers "liquides" (cancers du sang et de la lymphe) et de rares cancers solides comme le cancer des testicules (1% des cancers chez les hommes), du col de l'utérus et des ovaires, le cancer est toujours extrêmement mal traité aujourd'hui.
Parce que, loin des mutations et autres catastrophes génétiques, le cancer repose sur un phénomène toujours inconnu (ou pas? : voir "La théorie de Warburg : l'origine du cancer"), qui dépend d'une inflammation primordiale, et qui bloque l'action des mitochondries. Et ceci pour tous les types de cancers. La prédisposition et les circonstances (Nature and Nurture) déterminent le risque de cancer.
Des facteurs qui peuvent déclencher ce phénomène inconnu (triggers) :
-
-
La pollution : les pesticides utilisés dans l'agriculture et la viticulture sont une cause indiscutable de cancer professionnel du rein et du pancréas. Dans la plupart des autres cas, ils jouent probablement un rôle indirect dans le développement du cancer : certaines substances chimiques présentent une action mutagène (et lèsent le génome humain) et sont potentiellement capables de favoriser la survenue de cancers.
-
Lorsque l'organisme détecte une détérioration de ces tissus, il active un processus de guérison qui comprend e.a. la mitose. Le risque de mutations arbitraires augmente avec le nombre de brins d'ADN à dupliquer. Et le risque d'une combinaison mortelle également : en termes techniques, la mitogenèse entraîne la mutagenèse...
D'autres molécules sont considérées comme perturbateurs endocriniens (voir plus loin) et accusées aussi bien d’être à l’origine d’une épidémie de cancer que d’être la cause d’une baisse importante de la fécondité humaine.
-
-
La dénaturation alimentaire :
-
- ajout d'additifs : nitrites? dioxyde de titane (pas sûr en tant que additif alimentaire, EFSA 2021)? autres?
- mode de préparation : dès qu'il y a cuisson ou élévation de la température,
- les sucres et l'amidon se polymérisent (réaction de Maillard : en formant de l'acrylamide, une substance cancérigène chez l'animal : en particulier dans chips, frites, biscottes, céréales pour petit-déjeuner, (croûte de) pain...(peu dans chocolat et café). En Belgique, c'est dans les spéculoos qu'on a relevé les taux d'acrylamide les plus élevés. L'acrylamide apparaît lors de la cuisson à plus de 120°C (réaction de Maillard) d'aliments riches en glucides et en asparagine, un acide aminé capable de réagir avec des sucres naturels comme le glucose pour former des composés nocifs. (l'acrylamide n'apparaît donc pas dans des aliments crus et bouillis). Plus la température est élevée, plus la production d'acrylamide est élevée : 526 ppb d'acrylamide pour des frites cuites à 170°C, 708 ppb d'acrylamide pour des frites cuites à 190°C. Il est recommandé de ne pas dépasser les 170°C et de limiter le temps de cuisson. Suivant des chercheurs danois, chaque fois que le taux d'acrylamide est multiplié par 10, le risque de cancer du sein est multiplié par 2.7 (toutefois sans preuve épidémiologique)

 . L'acrylamide a été mise en relation avec l'infertilité et la perte de contrôle musculaire.
. L'acrylamide a été mise en relation avec l'infertilité et la perte de contrôle musculaire.
- toutefois, l'acrylamide ne représente pas le seul danger : les huiles s'oxydent, se polymérisent également, se cyclisent d'autant plus aisément qu'elles sont insaturées. Des isomères peuvent se former, or les enzymes n'agissent que sur la substance originelle et naturelle, et non sur l'isomère souvent non reconnu par l'organisme.
Note :
-
On utilise l'acrylamide également dans la purification de l'eau potable.
- en outre, l'élévation de la température détériore également les protéines, rendant plus difficile leur dégradation en acides aminés individuels, indispensables dans la synthèse de protéines de communication qui incitent les cellules à la division, à l'arrêt de la division ou à l'apoptose. La croissance cancéreuse pourrait être en effet un simple problème de communication...
- emballages au contact avec des aliments : il est probable que certaines substances migreront vers les aliments.
-
-
Les perturbateurs endocriniens :
-
De nombreux perturbateurs endocriniens (PE) sont présents dans notre environnement : aliments, air, sol, produits synthétiques... : bisphénol A (BPA), phtalates, PCB, dioxines, pesticides, matériel médical en plastique, ciments dentaires, certains médicaments à base de soja, oestrogènes (la pilule) ![]() ... ce qui entraîne un déséquilibre hormonal constant.
... ce qui entraîne un déséquilibre hormonal constant.
Note : Il n’y a pas que l’arme chimique et les barrières mécaniques qui permettent d’éviter la maternité involontaire. Comment ? Par la connaissance de votre corps et la compréhension de ses signaux d’ovulation.
-
-
-
-
L'ovulation s’accompagne notamment d’une légère augmentation de la température corporelle, d’une modification de la position du col de l’utérus et d’un changement de consistance de la glaire cervicale. Pris isolément, ces différents indices n’offrent pas de garanties suffisantes, mais leur combinaison est remarquablement gagnante : cette méthode dite des "indices combinés" possède en effet la même efficacité que la pilule. Il existe même des app pour iPhone et Android (LadyTimer, My Ovulation cal...) pour prédire l'ovulation et la fertilité. Seule bémol : la voie naturelle possède l’inconvénient d’exiger parfois l’abstinence, le port du préservatif ou ... l’exploration créative d’une sexualité non fécondante...
-
Reste enfin le stérilet au cuivre, sans hormones : un des moyens de contraception les plus fiables (0.5% d'échec seulement), et peut être poser quel que soit l'âge, même si on n'a jamais eu d'enfants. Seules conditions : avoir eu déjà eu un rapport sexuel, aucune infection vaginale existante.
-
-
-
Ces PE influencent le développement et la fonction de reproduction : anomalies sexuelles chez les alligators, certains mollusques et phoques. Chez l'homme, depuis 20 ans, le nombre de malformations génitales (testicules ne descendant pas dans les bourses à la puberté, malformation de l'urètre (hypospadias), micropénis...) a nettement augmenté, tandis que la production des spermatozoïdes diminue. Sont mises en cause, des substances telles que phtalates, pesticides (agriculteurs!), PCBs, dioxines...
En outre, le nombre de cancers hormonodépendants, comme le cancer du sein, de la prostate ou du testicule, ne fait que croître. Sont mises en cause, des substances telles que PCBs, dioxine, solvants organiques... La restriction de ces substances a été prévu dans le règlement REACH (2007). Toutefois, une bureaucratie lente et les autorisations en cours empêchent la disparition rapide de ces substances à risque.
En France, l’"Académie nationale de la Médecine" s’est penchée sur l’impact éventuel des perturbateurs endocriniens - en particulier celui du bisphénol A - sur l’augmentation de l’incidence des cancers hormono-dépendants. « Les études conduites sur des animaux de laboratoire montrent que des doses faibles, voire très faibles, de certains perturbateurs endocriniens peuvent stimuler les étapes initiales de la cancérogénèse de tissus sensibles aux hormones ». Les cancers du sein et de la prostate seraient particulièrement concernés
![]()
![]() .
.
Ils miment les effets d'une hormone naturelle. L'embryon et le foetus sont particulièrement vulnérables du fait de leur intense activité hormonale. Mais aussi les premiers mois, voire les deux premières années de vie, au cours desquelles les tissus des organes prolifèrent grande vitesse. Toutefois, les effets sur la santé peuvent se dévoiler à tous les âges de la vie : à la naissance, pendant l'enfance, adulte, et même sur plusieurs générations...
-
-
Le vieillissement : les causes du vieillissement restent une énigme. Au cours de la vie, on accumulent de plus en plus des cellules sénescentes. Il s'agit de cellules vieillissantes qui ont stoppé leur réplication dès qu'elles ont subi trop de dommages, suite à : une usure trop prononcée de l'extrémités des chromosomes, les télomères; des lésions irréparables de l'ADN; une accumulation trop importante de ROS (des espèces réactives oxygénées, extrêmement réactives et dangereuses, sortes de déchets issus de la machinerie cellulaire). Lorsque tous ces facteurs sont réunis, la cellule entre en sénescence (voir également : "Le stress oxydant" et "Le profil du stress"). A priori, c'est un bon moyen d'éviter qu'elle ne devienne cancéreuse. Mais l'on commence à découvrir qu'un excès de cellules sénescentes dans une région de l'organisme prédispose à un cancer. On croit que ces cellules sénescentes sécrètent des signaux anormaux, créant ainsi un terrain propice pour le développement des cellules précancéreuses. Elles pourraient également faciliter les métastases en dégradant les tissus alentour (l'environnement cellulaire). Et si l'on faisait fausse route?
-
-
-
Une perturbation de l'environnement cellulaire/de l'immunité : les mutations se sont pas nécessaires à l'apparition d'un cancer, ce qui compte c'est l'équilibre maintenu entre toutes les cellules. Si un agent environnemental perturbe la diffusion ou l'expression d'une protéine essentielle, en s'y liant p. ex., l'équilibre est rompu à l'intérieur d'un tissu et entraîne un processus de cancérisation. En effet, des cellules cancéreuses (CC) réimplantées dans un tissu sain vont redevenir normales. C'est la preuve d'une influence de l'environnement cellulaire. Lorsqu'une anomalie survient perturbant les interactions cellulaires, s'ensuivrait un changement d'expression des gènes. Et non l'inverse. D'abord une détérioration cellulaire (p. ex. au niveau des mitochondries : voir "La théorie de Warburg") et ensuite l'apparition de mutations...
-
Une tumeur serait ainsi la marque d'un déséquilibre dans l'environnement de la cellule liée à une perturbation des paramètres qui maintiennent l'intégrité du tissu. Rétablir cet équilibre, en modifiant p. ex. les paramètres de diffusion d'une protéine défectueuse, pourrait constituer une piste thérapeutique prometteuse. P. ex. lorsque la présence de la télomérase (une protéine) est abondante, la longueur des télomères est continuellement rétablie et reste donc inchangée : dans ce cas, la cellule peut se diviser sans se détériorer. C'est le cas chez la cellule cancéreuse. Dans d'autres maladies héréditaires, la télomérase est déficitaire, entraînant une détérioration des cellules impliquées. Qui plus est, les lymphocytes NK (Natural killer cells, qui jouent un rôle majeur dans la réponse rapide contre des infections par virus et des cellules cancéreuses) peuvent mal fonctionner ou être déficientes.
-
Une stratégie prometteuse fait appel à des cellules dendritiques (CD) qui jouent un rôle crucial dans notre système immunitaire : ce sont les généraux de notre armée de cellules T (voir : "La réponse immunitaire, les agents immunitaires"). Chez les patients cancéreux, ces CD sont altérées : elles donnent la consigne aux cellules T de maintenir la tolérance vis-à-vis les cellules cancéreuses. Ce problème peut être contourné en préparant au laboratoire des CD "correctes", en récoltant dans les globules blancs des précurseurs de CD (des monocytes) et de les laisser mûrir jusqu'à obtention de vraies CD du soi. Ensuite il suffit de les mélangées aux antigènes tumoraux du patient et de les injecter.
Cette perturbation de l'environnement cellulaire/de l'immunité joue donc un rôle crucial dans le développement (ou non) d'un cancer induit par une infection (virus, bactérie, mycose, parasite).
-
-
Une infection virale : certains cancers tels que hépatites (VHB et C), papillomatose (HPV), col d'utérus (HPV), Epstein-Barr (mononucléose), Burkitt (lymphome), prostate?... sont bien identifiés pour leur origine virale. Pour tous les autres cancers (sein, poumon...), la piste virale peut être totalement écartée. Dans les pays en développement, les virus seraient à l'origine du quart des cancers, mais cette proportion est inférieure à 10% chez nous. Selon le virologue allemand Harald zur Hausen, des infections virales seraient responsables de 4 cancers sur 10. Il s’agit du chercheur qui a découvert le lien entre le papillomavirus humain (HPV) et le cancer du col de l’utérus. Une étude récente indique également l’existence d’un lien entre le polyomavirus et certains cancers de la peau et entre le virus de l’herpès et des cancers du cerveau (médulloblastome chez l’enfant). Il n’est pas exclu qu’à l’avenir d’autres liens entre cancers et virus soient encore mis en lumière.
-
-
-
Une infection bactérienne : une infection bactérienne ne passe pas inaperçue : elle entraîne immédiatement une fièvre importante, une réaction inflammatoire/des douleurs dans les organes atteints, qui déclenchent une puissante réaction immunitaire, qui le plus souvent bloque l'infection avec des effets cellulaires exclusivement nécrotisants sans induire de métaplasie (phénomène adaptatif en transformant d'un tissu en un autre de structure différente, pouvant évoluer vers une dysplasie puis vers un carcinome). Toutefois, une famille de bactéries est différente : celle des mycobactéries (tuberculose, lèpre). Elle provoque à bas bruit mais avec des dégâts importants, une invasion de tout l'organisme,en bloquant par divers mécanismes la réaction immunitaire. Les mycobactéries sont bien des bactéries, mais leur ressemblance structurelle avec des organismes mycéliens est frappante. La tuberculose, une maladie infectieuse transmissible provoquée par une mycobactérie "Mycobacterium tuberculosis", augmente 11 fois le risque de cancer du poumon

 . L'incidence du cancer dû à une infection est plus faible dans les pays occidentaux.
. L'incidence du cancer dû à une infection est plus faible dans les pays occidentaux.
-
-
-
Une infection mycosique : en tant que parasite, une levure (p.ex. le Candida) peut développer des structures spécialisées comme des rostres qui pénètrent facilement dans les cellules de l'hôte, et devenir un champignon. Elle change à ce moment de forme : d'un bouton (levure) vers une forme de filaments mycéliens lorsque les conditions leur sont favorables. Présent partout dans l'organisme, il laisse des secteurs entiers en acidose, à l'abri des effecteurs immunitaires, particulièrement lorsque l'organisme vieillit, malade (stress, suite d'infection virale) ou meurtri (thérapies agressives).
-
Les similitudes avec la tuberculose posent à associer les champignons et les tumeurs. Elle repose sur 5 critères :
-
-
-
les champignons, comme le cancer, ont une capacité de développement dans tous les tissus, sauf le muscle et les tissus nerveux (il existe des tumeurs du tissu nerveux mais elles touchent les cellules non nerveuses : les cellules gliales qui appartiennent aux tissus du soutien nerveux),
-
les champignons et le cancer se développent sans jamais s'accompagner de fièvre,
-
ils entraînent une débilitation progressive, d'abord locale, puis très vite au niveau de tout l'organisme,
-
ils sont réfractaires aux traitements, tout étant repérés par des cellules immunitaires sans effets,
-
leur développement est favorisé par de nombreuses causes, dont la première est une inflammation chronique (des états inflammatoires forment la cause la plus fréquente d'une hypoxie tissulaire).
-
les champignons, comme le cancer, utilisent des sucres comme source énergétique unique : le métabolisme cellulaire des cellules cancéreuses ressemble fort à celui des levures et des mycoses çad fermenter au lieu d'oxyder des sucres via les mitochondries dans la cellule.
-
...
-
-
A partir de ces constatations, la pathogénie du champignon présente 3 stades :
-
-
-
premier stade : d'abord, le champignon vit dans l'intestin comme une levure saprophyte (ils ne se nourrissent que de déchets organiques de son hôte), il ne dérange pas les tissus, il laisse les épithéliums intacts,
-
-
-
-
-
deuxième stade : le champignon change de forme (polymorphisme) provoque une inflammation locale, les épithéliums laissent pénétrer des filaments mycélium à la fois entre et dans les cellules épithéliales, mais aussi dans les tissus sous-jacentes. Le phénomène s'accentue avec l'acidose locale qui s'auto-entretient, l'hypoxie et la non reconnaissance immunitaire, et entame une modification du métabolisme de toutes les cellules,
-
-
-
-
-
troisième stade : la fatigue de l'organisme vis-à-vis des facteurs débilitants (toxiques, radioactifs, psychiques...) permet au champignon de pénétrer profondément entre et à l'intérieur de milliers de cellules : on est au stade du tumeur, au cours duquel des éléments du mycélium s'échappent et sont emportés dans tout l'organisme par le sang et le lymphe.
-
-
Mais si un champignon (Candida p. ex.) participe à l'élaboration et à la croissance des tumeurs, il existe bien des médicaments antifongiques? C'est vrai, mais les échecs thérapeutiques sont nombreux. Le problème principal c'est la diffusibilité du médicament : les mycéliums sont tapis dans des anfractuosités qu'ils ont eux-mêmes créées, à l'abri de médicaments systémiques. Toutefois, dans bien des cas, des changements d'alimentation (éviction totale de sucre) suffisent pour modifier les conditions et le Candida devient saprophyte.
Voir aussi "Le régime cétogène".
-
-
Une infection parasitaire :
-
De nombreuses études épidémiologiques ont montré un risque important de cancer de la vessie chez les patients atteints de schistosomiase urinaire due au Schistosomia haematobium (une trématode ayant un cycle parasitaire à travers un hôte définitif (homme) et un hôte intermédiaire invertébré (escargots d'eau).
Le rôle de Clonorchis sinensis (une trématode) dans le déclenchement de cholangiocarcinome, un cancer hépatique maligne, a été démontré en Chine, en Corée et au Japon. Dans cette pathologie, l'infection agit comme agent promoteur de la tumeur et non comme agent initiateur.
Theilleria est un protozoaire (cellule eucaryote isolée), pathogène important du bétail transmis par des tiques. C'est le seul cas connu qui transforme une cellule saine en cellule tumorale sans mutations génétiques. C'est une ou plusieurs protéines sécrétées par le parasite qui entraineraient la transformation de la cellule hôte. Qui plus est, le cycle est réversible. Il provoque des maladies de types lymphomes, un cancer touchant les cellules du systèmes immunitaire.
-
-
Des facteurs alimentaires : certains aliments pourraient être impliqués dans le développement du cancer (impact estimé à au moins 35% des cancers) :
-
Les graisses :
Dans l'organisme, les acides gras insaturés assurent l'absorption d'oxygène à travers la membrane cellulaire. Lorsque cette dernière a durci par l'action des mauvaises graisses, la cellule ne peut plus ou faiblement absorber de l'oxygène, devenir cancéreuse, et survivre en anaérobie par la fermentation de glucose (voir : "La théorie de Warburg").
Le cholestérol forme également un composant essentiel des membranes cellulaires. Et puisque les cellules cancéreuses ne sont pas capables de synthétiser elles-mêmes du cholestérol, elles sont obligées de le puiser dans leur milieu. Limiter sa concentration pourrait donc, en théorie, influencer la prolifération et la migration de cellules (cancéreuses).
En effet, la dendrogénine A (DDA), une nouvelle molécule issue d'une voie métabolique du cholestérol ignorée jusqu'ici, pourrait être capable de reprogrammer la cellule tumorale humaine pour la rendre à nouveau normale ![]() . Les scientifiques ont mis en évidence l’effet inhibiteur du cancer de la DDA, à la fois sur des cellules tumorales cultivées en laboratoires et sur des tumeurs implantées chez la souris. Ils ont découvert que la DDA était présente dans les cellules saines, mais qu’elle n’était pas détectable dans les cellules tumorales. Ce qui suggère un lien entre le métabolisme de la DDA et l'oncogenèse... Ils ont observé que la DDA a une forte activité anti-tumorale sur des cancers du sein et sur des mélanomes métastatiques en provoquant la différenciation et la mort cellulaire.
. Les scientifiques ont mis en évidence l’effet inhibiteur du cancer de la DDA, à la fois sur des cellules tumorales cultivées en laboratoires et sur des tumeurs implantées chez la souris. Ils ont découvert que la DDA était présente dans les cellules saines, mais qu’elle n’était pas détectable dans les cellules tumorales. Ce qui suggère un lien entre le métabolisme de la DDA et l'oncogenèse... Ils ont observé que la DDA a une forte activité anti-tumorale sur des cancers du sein et sur des mélanomes métastatiques en provoquant la différenciation et la mort cellulaire.
Cholestérol > Cholestérol-5,6-époxides (5,6-CE) > Dendrogénine A (DDA)
Toutefois, le 27 hydroxycholestérol (27HC), également un métabolite du cholestérol, semble avoir la capacité de détourner les cellules immunitaires pour accélérer la croissance tumorale (étude réalisée chez la souris) ![]() . Le 27HC agit donc sur le système immunitaire et non pas sur le cancer lui-même. Des chercheurs ont observé que le 27HC avait un effet sur la croissance métastatique dans le cancer colorectal, le cancer pancréatique, le cancer du poumon et le mélanome, quel que soit le type de tumeurs. En inhibant l’enzyme synthétisant le 27HC (CYP27A1), les chercheurs ont observé une baisse de la dissémination métastatique. Le 27HC agit probablement en détruisant le nombre de lymphocytes CD8+, permettant ainsi aux cellules cancéreuses d'échapper à la surveillance immunitaires au niveau des métastases.
. Le 27HC agit donc sur le système immunitaire et non pas sur le cancer lui-même. Des chercheurs ont observé que le 27HC avait un effet sur la croissance métastatique dans le cancer colorectal, le cancer pancréatique, le cancer du poumon et le mélanome, quel que soit le type de tumeurs. En inhibant l’enzyme synthétisant le 27HC (CYP27A1), les chercheurs ont observé une baisse de la dissémination métastatique. Le 27HC agit probablement en détruisant le nombre de lymphocytes CD8+, permettant ainsi aux cellules cancéreuses d'échapper à la surveillance immunitaires au niveau des métastases.
Qui plus est, le 27HC est un oxystérol endogène avec de multiples fonctions biologiques et notamment une activité de modulateur sélectif des récepteurs des oestrogènes (SERM). En raison de son action oestrogénique, le 27HC stimule la croissance tumorale dans le cancer du sein et il limite l’action des anti-aromatases.
.png)
Comment le sucre et les féculents peuvent donner le cancer :
On sait depuis longtemps que le diabète est associé à un risque plus élevé de différents cancers : prostate, colon, thyroïde ou ovaires. On supposait que la production excessive d'insuline induite par les féculents augmente l’activité des IGF (insulin-like growth factors), des facteurs de croissance qui stimulent la prolifération cellulaire et inhibent l’apoptose favorisant la prolifération des cellules cancéreuses. Des études récentes suggèrent que le risque de cancer augmente également lorsqu'on adopte une alimentation riche en féculents, même en l'absence de diabète. Des nouvelles études ont montré que l'hyperglycémie prolongée peut augmenter le risque de cancer ![]() .
.
On savait déjà que le sucre stimule la production de GIP (peptide inhibiteur gastrique) dans l'intestin qui va ensuite demander au pancréas de produire l'insuline. Maintenant des chercheurs ont découvert que notre capacité à produire du GIP est contrôlée par une protéine appelée la β-caténine dont l'activité dépend strictement de notre taux de sucre dans le sang. L'activité de la β-caténine était déjà connue pour être un facteur majeur du développement de nombreuses tumeurs en rendant les cellules immortelles, une étape clef dans la progression du cancer ![]() .
.
Qui plus est, la fermentation du glucose par les cellules (glycolyse anaérobie) produit de l'acide lactique qui provoque une acidification des tissus cancéreux, qui favorise encore plus la croissance tumorale...
On peut se demander si certains médicaments contre le diabète diminuent le risque de cancer chez les diabétiques. Des recherches à ce sujet sont actuellement en cours :
-
-
-
-
l’effet protecteur de la metformine ne serait pas uniquement lié à l’influence positive de ce médicament sur la sensibilité à l’insuline, mais également à son action inhibitrice directe sur la division cellulaire. Qui plus est, la metformine inhibe aussi la production du glucose à partir de lactate (gluconéogenèse), réduisant ainsi la libération hépatique de glucose et pouvant provoquer une acidose lactique (en cas d'hyperglycémie). En outre, la metformine réduit le risque de mutation et prévient en particulier la formation d'espèces oxygénées réactives (ROS) par les mitochondries altérées (comme celles qui se trouvent dans les cellules présentant des mutations oncogéniques), et réduit donc également le risque de dommages de l'ADN
 .
. -
la Berbérine (e.a. dans l'Epine vinette (Berberis vulgaris) pourrait être aussi efficace que la metformine. D'ailleurs, la berbérine possède encore d'autres propriétés de metformine : activation d'AMPK (voir "mTOR"), élévation de la sensibilité à l'insuline, réduction de la gluconéogenèse, réduction de l'absorption intestinale du glucose...
-
enfin, il importe de signaler qu’aucune preuve probante n’indique un effet défavorable d’une insulinothérapie de longue durée sur le risque de cancer.
-
-
-
En outre, un excès quotidien de nourriture se transforme en déchets : notre organisme est plus sollicité pour éliminer ses déchets que pour gérer une physiologie de santé.
Note :
Les cellules cancéreuses se nourrissent principalement de sucres sans oxygène (Effet de Warburg : une glycolyse anaérobie suivie d'une fermentation lactique dans le cytosol, au lieu d'une glycolyse partielle suivie d'une oxydation du pyruvate dans les mitochondries). Dans l'oncologie, on exploit cette propriété en administrant des sucres radioactifs. Cette technique permet de détecter des métastases cancéreuses (PET-scan). Une méthode thérapeutique complémentaire, le régime cétogène, est également basée sur cette propriété (voir plus loin). Toutefois, certains cancers sont glycolytiques... (ils continuent à utiliser le glucose comme source d'énergie).
-
-
Une perturbation du bilan aérobie/anaérobie :
-
En temps normal, le glucose est brûlé en transformé en énergie en présence d'oxygène (glycolyse aérobie en formant du CO2 et de l'eau). Toutefois, lorsque l'apport en oxygène au niveau cellulaire est insuffisant, cette combustion aérobie ralentit, tandis que la glycolyse anaérobie devient plus importante, en formant du CO, du lactate (acide lactique) et des H+. Ces derniers entraîneront une diminution du pH intracellulaire de la cellule (acidose lactique). Cette perturbation du bilan aérobie/anaérobie est une des causes de l'acidification tissulaire.
La glycolyse aérobie a lieu dans les mitochondries, la glycolyse anaérobie dans le cytoplasme. Chaque perturbation du système aérobie entraînera une perturbation du bilan aérobie/anaérobie et contribuera à la création d'un milieu qui permettra le développement d'un cancer :
-
-
-
-
sous-utilisation des muscles aérobies, surutilisation des muscles anaérobies (voir : "Le profil sanguin aérobie"),
-
déficience en acides gras essentiels (composants importants des membranes cellulaires et mitochondriales),
-
carence en antioxydants (suggérée par des études épidémiologiques) : la peroxydation lipidique pouvant entraîner des dégâts oxydants au niveau des mitochondries,
-
déficit en carnitine (transporteur d'acides gras vers les mitochondries),
-
excès de cuivre (freine le système aérobie),
-
manque de cofacteurs impliqués dans le cycle de l'acide citrique et dans la chaîne respiratoire : CoQ10, vit B3, acide alpha lipoïque, vit B5, vit B2, acide glutaminique, Mg,
-
insuffisance en biotine (indispensable dans la combustion du lactate),
-
excès de fluor (inhibiteur enzymatique),
-
synthèse des protéines perturbée (carence en vit B5 et en zinc),
-
découpleurs de la phosphorylation oxydative (inhibiteurs de la cession des électrons : CO, cyanides (dans des noix, pépins, graines de lin...), certains antibiotiques, colorants azidiques, barbituriques... ),
-
stress (physique et psychique) : augmente la gluconéogenèse (en épuisant certains cofacteurs communs à la glycolyse aérobie), diminue la production des cytokines Interleukine-2 (anticancer) et interféron (antiviral), perturbe les taux de prolactine, entraînant une suppression du système immunitaire et même des mutations des gènes et d'ADN, augmente les taux sanguins des hormones de stress (noradrénaline, adrénaline et cortisol)
-
-
-
Le mécanisme sous-jacent peut être aussi le suivant : le stress induit une réponse du système nerveux central qui active le système nerveux autonome et l'axe hypothalamo-hypophyso-surrénalien. Les hormones de stress modulent de multiples composantes du microenvironnement tumoral, favorisant notamment la croissance, la migration et la capacité invasive des cellules tumorales, l'angiogenèse, l'activation de virus oncogènes et les modifications de la fonction immunitaire ![]() .
.
Dès que la glycolyse anaérobie l'emporte, elle se maintient. D'une part, la carence en CO2 empêche l'échange d'oxygène par l'hémoglobine, et d'autre part, il n'y a pas de glycolyse aérobie ni de production de CO2 sans apport d'oxygène. Un cercle vicieux de déficience en oxygène et d'acidification s'installe. Une alimentation acidifiante pauvre en minéraux alcalinisants renforcera l'acidification (voir : "Le profil acido-basique"), favorisant l'installation d'un état d'inflammation chronique (réponse immunitaire). Un milieu idéal pour une prolifération cancéreuse : en effet, un cancer ne peut se développer que dans un milieu acide et pauvre en oxygène. Qui plus est, l'acidification du milieu semble favoriser également la formation de métastases...
Fermentation ↑ > Acidification ↑ > Multiplication/Prolifération ↑ des cellules cancéreuses ![]()
 Lutter contre l'acidité provoquée par la tumeur peut donc aider à bloquer la multiplication/prolifération des cellules cancéreuses
Lutter contre l'acidité provoquée par la tumeur peut donc aider à bloquer la multiplication/prolifération des cellules cancéreuses ![]() .
.
En outre, une accumulation de mutations de gènes régulateurs d'une cellule peut entraîner le développement d'un cancer. D'ailleurs dans les cellules cancéreuses, la gestion d'oxygène est contrôlée et adaptée afin de détourner l'état de déficience d'oxygène via un processus de fermentation, sans besoin d'oxygène. Qui plus est, ces cellules cancéreuses modifient les fonctions de signal de la cellule qui règlent la prolifération cellulaire, l'angiogenèse et l'apoptose. Ces modifications permettent la survie tumorale et la croissance dans une situation d'hypoxie.
Ou peut-être l'inverse : se sont des troubles métaboliques qui obligent les cellules dans notre corps de muter, afin de pouvoir vivre dans un milieu pollué, acide et pauvre en oxygène. Comme une stratégie d'adaptation... Dans ce cas, la correction de ces troubles métaboliques pourrait former la solution.
![]() Pourtant, la glycolyse anaérobie joue un rôle très important : elle est cruciale pour le cerveau et les globules rouges qui nécessitent continuellement du glucose. C'est la raison pour laquelle est démarre si vite et se déroule 2x plus rapide que la glycolyse aérobie. En outre, elle permet une combustion du glucose plus importante (20%) que dans le cycle de l'acide citrique (10%). Toutefois, lorsque la balance penche vers la glycolyse anaérobie, elle entraînera des conséquences sur la santé et favorisera un terrain favorable à l'apparition d'un cancer.
Pourtant, la glycolyse anaérobie joue un rôle très important : elle est cruciale pour le cerveau et les globules rouges qui nécessitent continuellement du glucose. C'est la raison pour laquelle est démarre si vite et se déroule 2x plus rapide que la glycolyse aérobie. En outre, elle permet une combustion du glucose plus importante (20%) que dans le cycle de l'acide citrique (10%). Toutefois, lorsque la balance penche vers la glycolyse anaérobie, elle entraînera des conséquences sur la santé et favorisera un terrain favorable à l'apparition d'un cancer.
Symptômes d'une balance aérobie/anaérobie perturbée :
-
-
-
fatigue continuelle
-
lésions motrices récidivantes
-
symptômes psychiques : angoisse, dépression, troubles de la mémoire, troubles du comportement...
-
perturbation du métabolisme lipidique (obésité)
-
déséquilibres hormonaux : les rapports oestrogènes/progestérone et oestrogènes/testostérone (voir : "Hormones stéroïdes" et "Le nutribilan")
-
troubles de circulation (varices, hémorroïdes)
-
métabolisme ferrique perturbé
-
déséquilibre des acides gras essentiels : les rapports DHGL/AA, AA/EPA et DHA déterminent la capacité aérobie (voir : "Le profil d'acides gras" et "Le profil sanguin aérobie")
-
...
-
-
-
-
Une carence en enzymes protéolytiques : autour de la cellule cancéreuse se forme un manteau de fibrine, qui la rend invisible au système immunitaire. Des enzymes protéolytiques (des protéases telles que pancréatine, trypsine, chymotrypsine et celles d'origine végétale : bromélaïne en papaïne) sont capables de dissoudre ce manteau de fibrine, offrant au système immunitaire la possibilité de reconnaître et de détruire la cellule tumorale. Qui plus est, les cellules cancéreuses se prolifèrent difficilement dans le milieu alcalin créé par les enzymes pancréatiques. Toutefois, un régime alimentaire trop riche en protéines et en aliments cuits (dénaturation des protéines telles que les protéasen) entraînera une carence en ces enzymes protéolytiques, permettant à la cellule tumorale de rester invisible et de pousser.
-
![]() Préférer donc une alimentation à base de protéines végétales et d'aliments crus. Un complexe d'enzymes administré à jeun entre les repas peut aider à combler d'éventuelles carences existantes (thérapie enzymatique).
Préférer donc une alimentation à base de protéines végétales et d'aliments crus. Un complexe d'enzymes administré à jeun entre les repas peut aider à combler d'éventuelles carences existantes (thérapie enzymatique).
Des études récentes montrent que p. ex. la bromélaïne par voie orale est aussi efficace qu'une autre thérapie anticancéreuse. La bromélaïne pourrait freiner la prolifération des cellules cancéreuses et stimuler leur apoptose ![]() .
.
-
-
Des facteurs génétiques : seulement 2% des cancers sont d'origine héréditaire (dont les mutations génétiques BRCA1 et BRCA2 : voir plus loin). Ces mutations dérégleraient la fonction des mitochondries. Par contre, la plupart des gens héritent des gènes qui leur protègent contre le cancer.
-
> Les chercheurs s'orientent actuellement sur les transducteurs des gènes, dont la PAK1. Cette kinase pourrait être responsable de l'activation des molécules qui dirigent la division cellulaire, l'invasion tumorale dans tout le corps, la survie des cellules cancéreuses et le développement des vaisseaux sanguins dans la tumeur (angiogenèse).
La Ser/Thr-kinase PAK1 est un transducteur essentiel dans plus de 70% de cancers (e.a. des voies respiratoires, de la prostate et en cas de neurofibromatose). La présence de cette kinase est nécessaire pour la croissance de ces tumeurs PAK1 dépendants.
Des médicaments PAK1-bloquants n'existent pas encore. Toutefois, il existe des produits naturels présentant une activité anti-PAK1, dont la propolis verte d'origine brésilienne, riche en Artépilline C (6 à 8%), qui pourrait être un PAK1-bloquant sélectif (action vue chez la souris).
> Dans les années 1980, une enzyme a été identifiée, la phosphoinositide-3-kinase (ou PI3K) qui s'est révélée être une sorte d'interrupteur principal pour le cancer. La fonction normale de la protéine est d’alerter les cellules de la présence d’insuline, ce qui les incite à pomper le glucose, leur principal carburant. Cette voie de signalisation est cruciale pour la croissance, la prolifération et la survie des cellules, il est donc logique que son dysfonctionnement puisse causer de graves problèmes. Ainsi, si cette voie est trop lente, l’organisme devient résistant à l’insuline et les cellules ne parviennent pas à absorber suffisamment de glucose : c’est le diabète de type 2. Dans le cas du cancer, cependant, la voie passe à la vitesse supérieure, fournissant aux tumeurs un apport surabondant de glucose, ce qui stimule leur croissance.
Il s’est avéré que le gène qui code pour la PI3K est le gène promoteur de cancer qui mute le plus fréquemment chez l’humain et depuis la découverte, il a été impliqué dans près de 80 % des cancers, dont ceux du sein, du cerveau et de la vessie.
Cependant, certains médicaments qui visent à inhiber la PI3K ont connu moins de succès que prévu dans les essais cliniques. Le blocage de l’enzyme devrait, en théorie, empêcher les signaux qui permettent aux cellules cancéreuses d’absorber les grandes quantités de glucose dont elles ont besoin pour survivre, mais en réalité cela ne fonctionne pas toujours de cette façon. Chez de nombreux patients, les inhibiteurs de la PI3K provoquent une hausse de la glycémie, ce qui suggère que ces médicaments destinés à affamer les tumeurs indiqueraient au foie que le corps lui-même est également affamé. En réaction, le foie – qui emmagasine l’excès de glucose sous forme de glycogène – envoie trop de sucre dans le sang, d’où la hausse de la glycémie, déclenchant la libération excessive d’insuline par le pancréas. Pendant ce temps, les tumeurs de ces patients continuent de croître...
Les mutations de la voie PI3K qui causent le cancer augmentent également la capacité de l’insuline à activer l’enzyme. Les recherches précliniques suggèrent que si quelque part dans votre corps, vous avez une de ces mutations PI3K et que vous mangez beaucoup de glucides à élevé, chaque fois que votre insuline augmente, elle va stimuler la croissance d’une tumeur. Les preuves suggèrent ainsi que si vous avez un cancer, le sucre que vous mangez peut le faire grandir plus vite.
D'où la question si l’excès d’insuline ne pourrait pas contrer l’effet des médicaments en réactivant la voie PI3K dans les cellules cancéreuses. Ils ont ainsi émis l’hypothèse qu’une alimentation très pauvre en glucides préviendrait les pics de glycémie et pourrait aider le médicament à faire son travail, affamant la tumeur pendant que les cellules saines utilisent un autre carburant que le glucose, c’est-à-dire de la graisse ou des cétones. La cétose est un état dans lequel l’organisme compte sur le métabolisme des graisses comme principal carburant pour répondre aux besoins énergétiques, plutôt que sur le glucose. Voir "Le régime cétogène".
Note :
Si certains cancers sont dépendants du sucre, d’autres dépendent de niveaux très élevés d’acides aminés comme la glutamine ou la sérine, par exemple. Voir plus haut.
- Une exposition aux rayons ionisants (des rayons qui peuvent casser des liens chimiques pour former des ions) : augmentent le nombre de ROS (voir : "Radicaux libres") dans le cytoplasme, entraînant un stress oxydant. Des rayons utilisés dans le traitement du cancer peuvent donc aussi le provoquer...
- des spécialistes en coronographie (sous contrôle fluoroscopique par rayon X) présentent plus de cancers du cerveau, bien qu'ils portent des protections atténuatrices (tablier de plomb, protège thyroïde) qui ne protègent toutefois pas la tête ni le cou
 .
.
- les patients atteints d'un lymphome non hodgkinien qui ont eu 8 CT-scans ou plus présente un risque 2x plus élevé de développer des affections malignes primaires secondaires
 .
.
- mais également une exposition constante à des rayons non-ionisants (GSM, Wifi, Hotspots, rayons électromagnétiques...: voir plus loin) peut provoquer des dégâts au niveau des fonctions cellulaires p. ex. en perturbant le flux des ions calciques à travers de la membrane cellulaire, en produisant des radicaux libres, en changeant l'expression des gènes...
 . En pleine discussion ...
. En pleine discussion ...
-
-
Une exposition chronique à une lumière excessive en période nocturne : pourrait alimenter les cancers, en partie en abaissant le niveau sanguin de mélatonine, un agent anti-cancer connu
 . D'une certaine façon, avec tous nos gadgets, nous sommes tous devenus des travailleurs nocturnes...
. D'une certaine façon, avec tous nos gadgets, nous sommes tous devenus des travailleurs nocturnes...
-
- La malchance : selon une étude, de nombreuses formes de cancers sont attribuables à un facteur malchance qui revient à voir une mutation se produire dans un gène impliqué dans la progression tumorale, indépendamment de paramètre relevant du style de vie. Toutefois, les cinquante dernières années de recherche épidémiologique internationale ont montré que la plupart des cancers qui sont fréquents dans une population sont relativement rares dans une autre. Ces tendances variant aussi dans le temps. De quoi renforcer l’idée selon laquelle les expositions environnementales et le mode de vie ont un rôle majeur dans l’apparition des cancers, par opposition à la variation génétique ou au hasard...

 .
.
 Des recommandations dans la prévention du cancer
Des recommandations dans la prévention du cancer
La prévention primaire consiste à vouloir réduire l’apparition de cas nouveaux pour une maladie donnée. Cela veut dire simplement : agir en amont. Par exemple, en jouant sur l’alimentation ou en expliquant les risques liés aux hormones, trop souvent inconnus du grand public. Dans le "war against cancer", trop peu d'intérêt a été accordé aux directives de prévention relatives à l'alimentation, l'exercice physique et le contrôle du poids. Les résultats sont plutôt tristes : une diminution de 1.8% de décès après 40 ans de recherche anti-cancer! Qui plus est, ce pauvre résultat est obtenu essentiellement grâce aux campagnes anti-tabac.
Il existe n'existe pas d'aliments ou de nutriments anticancer en soi. La consommation régulière d'un aliment, si bon antioxydant ou anti-inflammatoire soit-il (tomate, curcuma...) ne suffit pas pour éviter un cancer. Car de nombreux autres facteurs interviennent.
Mais il faut aussi éduquer l'homme, favoriser le Nutri-Score pour lui apprendre, c’est pousser les industriels à avoir des recettes plus équilibrées et moins de produits ultra-transformés, et remettre les gens au fourneau, entre autres.
En suivant ces recommandations, on peut diminuer le risque (de rechute) de cancer d'un tiers (source : World Cancer Research Foundation) :
-
-
l'allaitement : diminue les taux de certaines hormones impliquées dans le développement de cancer chez la mère ; il a été constaté également que les bébés allaités durant les premiers 6 mois de leur vie présentent un plus faible risque de développer un cancer ;
-
-
-
arrêter de fumer ; le tabagisme est tout au plus complice, mais pas coupable : aux E.U. le nombre de cancers du poumon ne s'améliore guère, bien que la consommation de cigarettes s'essouffle outre-Atlantique depuis des dizaines d'années et que 1 cas de cancer du poumon sur 5 n'a jamais fumé ... Pourrait-on envisager le stress comme cancérigène? Le cancer, une maladie de l'âme...?
-
-
-
un poids correct : éviter le surpoids mais aussi le poids insuffisant ; le surpoids abdominal en particulier multiple les risques de cancer du col d'utérus, du sein et de l'endomètre après la ménopause, de la prostate, du rein, du côlon... ;
-
Une alimentation équilibrée :
Une alimentation équilibrée et un mode de vie sain : un peu simpliste ? Peut-être, mais ce sont les seuls facteurs qu'on peut maîtriser.
Pour montrer l'influence de l'alimentation sur l'apparition du cancer, il faut se baser sur des études d'observation. En effet, les études ne sont possibles que sur le court terme et se heurtent à des problèmes pratiques et éthiques. Il est difficile d'imposer un certain régime alimentaire à un groupe spécifique de la population pendant plusieurs années tout en l'interdisant à un autre groupe. Les conclusions d'études alimentaires sont, dès lors, généralement nuancées : le lien varie de "possible" à "convaincant", en passant par "probable", avec toutes les nuances possibles.
D'abord, la disposition d'un microbiote optimal est cruciale : les espèces bactériennes qui le composent exercent des fonctions cruciales pour notre santé. En effet, la flore intestinale (en particulier les bactéries gram+) stimule les réponses immunitaires d’un individu pour combattre un cancer lors d’une chimiothérapie ![]() .
.
Afin de garantir un microbiote intestinal optimal :
-
-
éviter les sucres "raffinés" ajoutés (1g = 4kcal) : une alimentation trop riche en calories (= 225 - 275 kcal par 100g) est nocive pour la santé : les risques de cancer sont directement corrélés à la présence de l'hormone IGF-I qui est libérée lors de consommation de sucre

 ; en effet, les glucides majoritairement consommés dans les pays occidentaux ont un index glycémique élevé, ce qui stimule la voie insuline et les facteurs de croissance associés comme l'IGF-1.
; en effet, les glucides majoritairement consommés dans les pays occidentaux ont un index glycémique élevé, ce qui stimule la voie insuline et les facteurs de croissance associés comme l'IGF-1.
-
-
-
éviter
-
-
les graisses hydrogénées et les graisses riches en AGPI de type oméga6 (telles que les huiles de tournesol, de soja et de maïs) dans presque tous les produits industriels et les fritures ;
-
-
un régime riche en graisses (dont aussi l'acide linoléique (LA), un AGPI de type oméga6) pourrait stimuler le développement du cancer et accélérer sa dissémination, puisqu'un excès subit une oxydation avec formation de radicaux libres, inducteurs du cancer,
-
par contre, l'acide oléique (un AGMI dans l'huile d'olive) exerce un action protectrice ;
-
-
-
-
-
-
en outre les oméga3, souvent présents dans les huiles les plus instables, peuvent se transformer, sous l'influence de la lumière, en agents cancérigènes. Ce qui est aussi cancérigène, c'est la cuisson à l'huile portée à haute température, notamment quand est passé "le point de fumée" (107°C pour l'huile de tournesol, 227°C pour l'huile d'arachide) ;
-
-
---> Chaque jour, varier le choix des aliments riches en oméga3 : petits poissons d'eau froide, noix, grains de lin, oeufs...
![]() L'utilisation d'huile, étalée sur une poêle plate, permet d'éviter ces hautes températures, du fait de la dilution avec l'eau présente dans les aliments. Ce n'est pas le cas pour la cuisson au wok, où la surface est plus petite et le feu concentré!
L'utilisation d'huile, étalée sur une poêle plate, permet d'éviter ces hautes températures, du fait de la dilution avec l'eau présente dans les aliments. Ce n'est pas le cas pour la cuisson au wok, où la surface est plus petite et le feu concentré!
-
-
éviter le lait entier et ses dérivés (en particulier les hommes, seuls victimes du cancer de la prostate) : en effet, le lait contient différents facteurs de croissance (IGF, TGF, EGF) destinés aux veaux. Des facteurs de croissance étrangers à notre organisme pourront être impliqués dans le développement du cancer chez l'homme : les nouveaux traitements en cancérologie font appel à des anti-angiogéniques ou anti-facteurs de croissance...
-
-
-
limiter (< 500g/semaine!) la consommation de viande rouge et de charcuterie (pour leurs traitements de conservation, tels que fumer, saler...) ;
-
Le "World Cancer Research Fund" (WCRF) recommande l'abstinence de charcuterie.
-
Par contre, la cuisson au barbecue et à la plancha, qui noircit la surface de la viande, provoque l'apparition d'hydrocarbures polycycliques, fortement cancérigènes et d'autant plus quand la viande est trop cuite. Au fond, en mangeant la viande crue ou mijotée, et accompagnée d'aliments tels que légumes ou pâtes, on écarte une bonne partie du danger steak-frites.
-
Associées à la spermine (issue de la méthionine (cycle de méthyle), la putrescine (+ dérivé la spermidine) et la cadavérine sont des polyamines issues de la dégradation des protéines. Les polyamines agissent comme des hormones de croissance, et sont essentielles à la division cellulaire, à la régulation de leur croissance et leur mort (apoptose). Toute cancérisation induit une synthèse de polyamines. Et en retour toute synthèse de polyamines est à l’origine d’une cancérisation. Cela explique qu’une présence de polyamines en excès soit considérée comme anormale et serve de pronostic dans le cadre de certains cancers (dosage de polyamines érythrocytaires est un nouveau marqueur de survie spécifique dans le cancer du rein à cellules claires).
-
-
-
- Comparativement aux personnes qui suivent un régime omnivore, celles qui ont adopté un régime végétarien ont 16% moins de risque de développer un cancer, tous types de végétarisme confondus

 ;
;
-
-
limiter la consommation d'alcool : l'alcool contient trop de calories "vides" (1g alcool = 7kcal) : en outre, l'alcool pourrait endommager directement l'ADN ; en outre, suivant "La Fondation contre le cancer" en France, le risque de cancer augmente dès un verre de vin par jour
 ;
;
-
-
-
préférer des légumes (et des fruits), des céréales complètes et des légumineuses :
-
-
la couleur des végétaux provient des substances particulières (anthocyanes) qui ont chacune des conséquences spécifiques sur certains cancers,
-
d'autre part, c'est dans les fruits et légumes qu'on trouve le plus de produits cancérigènes : nitrates, nitrites, pesticides, fongicides et autres produits chimiques : privilégier le bio est une bonne démarche, mais n'élimine pas le besoin de laver les aliments, voire de les brosser et de jeter les feuilles extérieures des salades et des choux,
-
les jus de fruits sont à consommer avec modération, à cause de leur apport calorique,
-
éviter la consommation d'aliments à base de soja non fermenté (voir plus loin),
-
...
-
-
-
-
préférer des bonnes graisses : nous avons besoin de graisses saturés et insaturés tels que :
-
-
certains acides gras saturés utilisés comme source directe d'énergie par le tissu cardiaque et les muscles (MCFA : medium-chain fatty acids ou MCT : Medium Chain Triglycerides) p. ex. dans le beurre, l'huile de noix de coco : voir "Lipides, des acides gras saturés",
-
des acides gras essentiels insaturés pour p. ex. le développement intellectuel des enfants (DHA),
-
des acides gras (essentiels) insaturés : agissent comme aimants d'oxygène et donc comme comme agent anticancer : lorsque une cellule est saturée d'oxygène, elle ne peut pas devenir cancéreuse, puisqu'une cellule cancéreuse ne peut pas vivre et se proliférer dans un milieu riche en oxygène
-
...
-
-
Des suppléments alimentaires peuvent aider, rien de plus : chacun décide seul de son comportement alimentaire.
-
-
la thérapie enzymatique orale (à base de pancréatine, bromélaïne, papaïne, trypsine, chymotrypsine) : des enzymes peuvent jouer un rôle dans la prévention du cancer et aider à :
-
-
prévenir l'acidose tissulaire
-
évacuer des toxines
-
freiner l'inflammation
-
éliminer des virus, bactéries et mycoses (voir plus haut)
-
renforcer l'immunité
-
lever les blocus sanguins et lymphatiques
-
favoriser l'absorption de nutriments alimentaires
-
dissoudre l'excès de fibrinogène (voir aussi : "Les maladies cardiovasculaires")
-
...
-
-
-
-
toutefois, lorsqu'un cancer a déjà été diagnostiqué et traité (chimiothérapie, radiothérapie...), outre des aliments caloriques et riches en protéines, des suppléments peuvent aider.
-
-
-
-
les vitamines ACE (antioxydants, suggéré par des études épidémiologiques), la vit B1 (production d'énergie via la décarboxylations oxydatives)
-
la vitamine E, les caroténoïdes : diminuent la toxicité des cytostatiques tels que la doxorubicine, la bléomycine...
-
minéraux :
-
-
Se : antioxydant puissant
-
Ge (germanium) : apport supplémentaire d'oxygène aux cellules; se trouve dans l'ail, le ginseng, des eaux de source...
-
Ca/Mg : activation du système du complément (voir "Réponse immunitaire")
-
Mg, Zn, Se, Mo : soutien de la détoxication surchargée en cas de chimiothérapie
-
-
la taurine : ramène le sodium hors de la cellule (durant leur développement, les cellules cancéreuses ont tendance à accumuler du sodium),
-
la mélatonine, le GSH, la cystéine... : activent le thymus (immunité)
-
le squalène : antioxydant, protège contre les effets néfastes de la radiothérapie, augmente les niveau de DHEA
-
le carbonate de lithium : il peut contrer la leucopénie liée à la radiothérapie
-
des cytostatiques naturels tels que le Gui (Viscum Album) et l'écorce de l'arbre de Taxus,
-
des substances naturelles présentant une activité anti-angiogenèse : aspirine
 , Thé vert (polyphénols), Curcuma (curcumine), Soja (génistéine), tomates (lycopènes), cerises (alcool de périllyle), graines de lin (lignanes), ail (diallyl sulfide), épinards (luteïne), cartilage de requin : pourraient contenir des substances capables d'inhiber l'angiogenèse (la formation de vaisseaux sanguins indispensables à la croissance des cellules cancéreuses)
, Thé vert (polyphénols), Curcuma (curcumine), Soja (génistéine), tomates (lycopènes), cerises (alcool de périllyle), graines de lin (lignanes), ail (diallyl sulfide), épinards (luteïne), cartilage de requin : pourraient contenir des substances capables d'inhiber l'angiogenèse (la formation de vaisseaux sanguins indispensables à la croissance des cellules cancéreuses) 
 , toutefois sans études à l'appui.
, toutefois sans études à l'appui. -
prudence : des préparations dont l'efficacité n'a pas été prouvées (suffisamment) :
-
-
le laetrile (vit B17, amygdaline) dans les puits d'abricot : une théorie est que les cellules cancéreuses contiennent de grandes quantités de la bêta-glucosidase ; cette enzyme décompose non seulement le lactose en glucose (par hydrolyse) mais aussi l'amygdaline en libérant le cyanure, un produit chimique toxique qui tue alors des cellules, en particulier les cancéreuses


 ; des cellules saines par contre contiennent peu de cette enzyme, mais sont riches en l'enzyme rhodanese, capable de transformer instantanément le cyanide en substances inoffensives. Une étude réalisée en 2022 montre une faible activité anticancéreuse chez l'animal mais pas chez l'homme
; des cellules saines par contre contiennent peu de cette enzyme, mais sont riches en l'enzyme rhodanese, capable de transformer instantanément le cyanide en substances inoffensives. Une étude réalisée en 2022 montre une faible activité anticancéreuse chez l'animal mais pas chez l'homme  .
.
-
le 3-BP, le DCA (dichloroacétate) : pourrait détruire des cellules cancéreuses en induisant l'apoptose : le DCA supprimerait l'action des PDK et pousserait les cellules cancéreuses à abandonner leur voie métabolique préféré (la glycolyse anaérobie) en les stimulant leur consommation d'oxygène : le DCA augmenterait tellement l'activité des mitochondries que ces derniers préféreraient se suicider (théorie de Warburg : voir aussi plus loin). Toutefois, le DCA semble présenter des effets indésirables majeurs : il s'agit en effet d'un dérivé de chlore et est donc potentiellement toxique
 .
.
-
le Pau d'Arco : plante brésilienne, contient du lapachol, un agent antitumoral.
-
le rubidium (Rb, élément alcalin comme les autres éléments du groupe tels que Na, K, Li... : voir "Le système périodique des éléments") : pourrait corriger le taux de pH trop acide des cellules cancéreuses.
-
la bromélaïne : pourrait détruire la couche protéique protectrice autour des cellules cancéreuses, facilitant ainsi leur détection par le système immunitaire.
-
-
-
![]() Prudence toutefois, en cas de traitement anticancéreux, l'administration de certains compléments est à éviter! Voir l'information sur "Fondation contre le cancer", en particulier l'information sur les préparations contenant des antioxydants/minéraux/vitamines seuls ou en association.
Prudence toutefois, en cas de traitement anticancéreux, l'administration de certains compléments est à éviter! Voir l'information sur "Fondation contre le cancer", en particulier l'information sur les préparations contenant des antioxydants/minéraux/vitamines seuls ou en association.
![]() Prudence aussi, certains médicaments peuvent interagir avec des chimiothérapies orales. Des anti-acides tels que les IPP (Inhibiteurs de la pompe à protons) peuvent diminuer leur efficacité. En effet, de nombreux médicaments oraux ont besoin d'un environnement suffisamment acide pour se dissoudre proprement et être absorbés correctement.
Prudence aussi, certains médicaments peuvent interagir avec des chimiothérapies orales. Des anti-acides tels que les IPP (Inhibiteurs de la pompe à protons) peuvent diminuer leur efficacité. En effet, de nombreux médicaments oraux ont besoin d'un environnement suffisamment acide pour se dissoudre proprement et être absorbés correctement.
En outre,
-
-
s'exposer à la lumière solaire avec modération mais suffisamment pour assurer une production suffisante de la vit D. Des taux plus élevés de vit D réduisent le risque de cancer
 et de 13% la mortalité par cancer
et de 13% la mortalité par cancer  ;
;
-
-
-
éviter une exposition constante aux rayons non-ionisants (2-4G, Wifi, Hotspots, rayons électromagnétiques...), voir aussi : "Le stress, Côté pratique") : des millions de gens sont exposés involontairement à des rayonnements dont on ne connaît pas encore suffisamment les conséquences pour le corps. Il ne s'agit pas d'une simple relation dose à effet, mais probablement d'un processus stochastique après une période de latence, comme c'est le cas chez les cancers. Suivant le principe de précaution, il faut être très prudent tant que l'on ne connaît pas les conséquences pour les humains, plantes et animaux

 ; si ces ondes provoquent un cancer, elles le font d'une manière subtile, probablement en perturbant le mouvements des particules chargés. En effet, dans chaque cellule vivante, des flux d'ions chargés entrent et sortent des cellules (K, Na, Ca...) et une perturbation de ces flux peut renforcer ou freiner l'activité cellulaire au point qu'elle provoque une croissance/multiplication cancéreuse...
; si ces ondes provoquent un cancer, elles le font d'une manière subtile, probablement en perturbant le mouvements des particules chargés. En effet, dans chaque cellule vivante, des flux d'ions chargés entrent et sortent des cellules (K, Na, Ca...) et une perturbation de ces flux peut renforcer ou freiner l'activité cellulaire au point qu'elle provoque une croissance/multiplication cancéreuse... . Le conseil de santé des Pays-bas (Nederlandse Gezondheidsraad) mentionne que le lien entre l'exposition à ces rayons et la survenue de cancer et d'autres maladies ou affections n'est ni prouvé ni probable. En ce qui concerne les rayons 5G (> 6 GHz), le nombre de résultats d'études scientifiques est insuffisant. Chez le rat, un lien a été montré entre l'exposition aux rayons électromagnétiques (téléphone portable) et le développement de tumeurs malignes
. Le conseil de santé des Pays-bas (Nederlandse Gezondheidsraad) mentionne que le lien entre l'exposition à ces rayons et la survenue de cancer et d'autres maladies ou affections n'est ni prouvé ni probable. En ce qui concerne les rayons 5G (> 6 GHz), le nombre de résultats d'études scientifiques est insuffisant. Chez le rat, un lien a été montré entre l'exposition aux rayons électromagnétiques (téléphone portable) et le développement de tumeurs malignes  .
.
-
-
-
veiller au choix des cosmétiques : en particulier les produits pour nourrissons sont sur la sellette : parabènes, aluminium, phénoxyéthanol, arylamines, diéthylène-glycol... ces substances entrant dans la composition de cosmétiques sont régulièrement accusées. Beaucoup d'inconnues persistent sur l'effet cocktail de ces produits (les interactions entre constituants) ;
-
L'alumine, extraite d'un minerai, la bauxite, est présente dans une multitude de produits de consommation. Agent levant dans le pain, conservateur dans les charcuteries et les plats préparés, anti-agglomérant dans le sel, colorant dans les confiseries... l'aluminium se cache derrière les additifs et même dans le lait infantile (avec risque de passage de la barrière hémato-encéphalique). Il entre aussi dans la composition de cosmétiques - il facilite la pénétration des crèmes, durcit le vernis, blanchit les dents, bloque la transpiration - et les laboratoires pharmaceutiques l'utilisent comme adjuvant dans des médicaments et des vaccins. L'Autorité européenne de sécurité des aliments, qui a tiré la sonnette d'alarme il y a trois ans, conseille de ne pas consommer plus de 1 milligramme d'aluminium par semaine et par kilo de poids corporel. Mais comment éviter la surdose ? La quantité d'aluminium utilisée n'est jamais précisée sur les emballages et il n'existe aucune réglementation sur son utilisation. Pourtant, les études sur la nocivité de l'aluminium se multiplient.
-
-
respecter le bien-être mental : soigner le repos interne en gérant les moments de stress : un stress, même intense, ne peut pas provoquer le développement d'un cancer. Toutefois, il peut accélérer le développement d'un cancer existant puisque le stress nuit au système immunitaire de défense ;
-
-
-
connaître ses antécédents familiaux ;
-
-
-
être à l'écoute de son corps : la modification d'un grain de beauté, la persistance d'une toux, un amaigrissement ou une fatigue inexpliqués
 , un ganglion indolore au niveau du cou ou des seins, une alternance de diarrhée et de constipation, du sang dans les selles ou des urines, des différences permanentes de déglutition... : autant de symptômes qui doivent inciter à consulter un médecin.
, un ganglion indolore au niveau du cou ou des seins, une alternance de diarrhée et de constipation, du sang dans les selles ou des urines, des différences permanentes de déglutition... : autant de symptômes qui doivent inciter à consulter un médecin.
-
De nombreuses études démontrent l'efficacité des exercices physiques dans la prévention, le traitement et l'après cancer :
En effet, l'activité physique :
-
-
-
stimule les mécanismes de régulation et de défense de l'organisme qui luttent contre le cancer (en améliorant la circulation des cellules immunitaires dans le sang). Elle agit en réduisant la quantité de tissu graisseux, principal site de stockage des toxines cancérigènes ;
-
-
-
-
-
ensuite, en modifiant en profondeur l'équilibre hormonal, elle réduit les excès d'oestrogènes et de testostérone qui stimulent la croissance de cancers, en particulier des cancers du sein, de la prostate, des ovaires, de l'utérus ou du testicule ;
-
-
-
-
-
augmente la sensibilité des récepteurs insuliniques, réduisant ainsi la glycémie, et par conséquent, la sécrétion d'insuline qui contribue, entre autre, à l'inflammation des tissus (liée à la dissémination des tumeurs) ;
-
-
-
-
-
favorise l'évacuation des selles (diminution de 40 à 50% du risque de cancer du côlon) ;
-
-
- favorise la production par les muscles de myokines, des substances qui ont un effet inhibiteur avéré sur les tumeurs. Il active également le BDNF, une substance qui agit directement sur le cerveau et aide à lutter contre le fameux « cancer brain fog », une perte de concentration et des troubles de la mémoire dont souffrent de nombreux patients. Voir "Bouger, bouger, bouger".
-
-
-
arrête les idées noires... : l'angoisse de rechute est nuisible pour le patient. il est normal d'être inquiet et triste. Certains auront besoin de se laisser aller, d'autres d'être pris en charge ou encore de nier partiellement leur maladie. D'autres encore puiseront leur force en reprenant la maîtrise de leur corps et de leur esprit. L'impact des différentes attitudes psychologiques dans la lutte de la progression de la maladie est inconnu. Il est certain que les sentiments d'impuissance et d'abandon face au stress tendent à favoriser la progression d'un cancer existant. Au contraire, pour mieux réagir au stress, il existe des méthodes comme la cohérence cardiaque, la méditation ou encore l'EMDR (voir aussi : "La dépression") qui peuvent réduire le risque de rechute.
-
-
L'activité physique est recommandée à chaque stade du cancer : des études démontrent que l'activité physique diminue le risque de rechutes de 50% ![]() .
.
Voir aussi : "Start to run" pour ceux qui veulent débuter.
Pour les adultes en cours de traitement pour un cancer OU dans l'année qui quit l'arrêt du traitement (chirurgie, radiothérapie, chimiothérapie...), il existe une solution pratique pour être physiquement actif : RaViva, un programme d'exercice organisé par la Fondation contre le Cancer en Wallonie et à Bruxelles.
Les taux de certains facteurs sont importants :
L'insuline :
-
-
-
l'hyperinsulinémie et/ou la résistance à l'insuline semblent impliqués dans la cancérogenèse colorectale et mammaire (et éventuellement de la prostate) : les cellules malignes seraient activées par des taux sanguins d'insuline trop élevés. En effet, l'insuline est une hormone anabolisante favorisant e.a. la croissance tumorale. En cas de résistance à l'insuline, les tumeurs se développeront plus rapidement.
-
-
La vitamine D :
-
-
-
est impliquée dans la différentiation et la prolifération des cellules (une cellule cancéreuse a perdu son caractère différencié, par le dérèglement du programme génétique spécifique qu'elle avait acquis) ;
-
freine le cycle de vie cellulaire ;
-
stimule les gènes suppresseurs de tumeurs (régulateurs négatifs de la prolifération cellulaire) ;
-
agit en association avec des facteurs de croissance pour assurer une différentiation normale des cellules ;
-
facilite l'apoptose chez des cellules anormales ;
-
-
Plus la division cellulaire est rapide, plus le risque d'erreurs lors de la réplication d'ADN sera grand. Lorsque le cycle de vie cellulaire est freiné, moins de fautes seront générées et plus de temps sera disponible pour corriger la plupart des erreurs d'ADN. Cependant, la capacité de correction d'ADN d'une cellule est limitée. La vitamine D contrôle les gènes et les enzymes impliqués dans la réparation et dans la mort programmée cellulaire (apoptose).
-
-
-
les cellules de certains tissus (seins, prostate, poumons, peau, ganglions lymphatiques, côlon, pancréas, cortex surrénal, cerveau...) possèdent l'enzyme 1-OH-ase et produisent "pour usage local" leur propre calcitriol à partir de la vitamine D3 (à condition d'un apport suffisant de vit D3) ;
-
-
-
-
-
certaines cellules présentent des récepteurs nucléaires de vitamine D cytosoliques ou membranaires : îlots de Langerhans (pancréas), monocytes, lymphocytes B et T, neurones, cellules prostatiques, cellules ovariennes, cellules hypophysaires, cellules endothéliales de l'aorte, glande thyroïde, estomac, intestins, cellules souches (ou cellules indifférenciées) myéloïdes dans la moelle osseuse... ;
-
-
-
-
-
il existe des nombreux gènes suppresseurs de tumeurs, et lorsqu'ils mutent ou lorsque quelque chose dérange leur expression, le risque de cancer augmente. Une production "locale" et "à la demande" de la vitamine D activée dans certains tissus (seins, prostate...) ne stimule pas seulement l'expression de ces gènes suppresseurs de tumeurs mais augmente également la production de ces protéines afin de ralentir le cycle de vie cellulaire à des points critiques de contrôle, laissant la possibilité à d'autres systèmes de réparer d'éventuels problèmes ou mutation avant de procéder à la phase suivante du cycle cellulaire. Dans des cellules mammaires normales, l'implication de la vitamine D (en association avec d'autres facteurs de croissance) assure une différentiation normale des tissus mammaires... ;
-
-
-
-
-
et même, si certaines mutations ne peuvent pas être réparées ou si la cellule a déjà subie une transformation maligne, la vitamine D peut stimuler l'apoptose cellulaire.
-
-
---> la vitamine D exerce donc une action biologique sur une large série de processus métaboliques et de maladies et agit comme facteur autocrine dans ces tissus pour réguler leur propre division cellulaire (important dans la prévention de p. ex. cancer prostatique ou mammaire).
![]() La vitamine D freine ainsi la croissance cellulaire, un facteur qui peut réduire la mortalité par cancer de plus de 12%
La vitamine D freine ainsi la croissance cellulaire, un facteur qui peut réduire la mortalité par cancer de plus de 12% ![]() . D'autres méta-analyses indique une réduction significative de la mortalité par cancer, mais pas de l'incidence
. D'autres méta-analyses indique une réduction significative de la mortalité par cancer, mais pas de l'incidence ![]() . La vitamine D est ainsi la molécule anticancer la plus efficace, présentant plus de bénéfices que n'importe quel traitement anticancer disponible.
. La vitamine D est ainsi la molécule anticancer la plus efficace, présentant plus de bénéfices que n'importe quel traitement anticancer disponible.
Toutefois, des suppléments seuls ne feront pas l'affaire ; le régime dan son entier, tous les composants des aliments sur une longue période, détermine son impact sur la santé. Ils peuvent aider, mais ne remplacent pas une alimentation saine.
La vitamine A :
Il existe de fortes indications du pouvoir anticancéreux de la vitamine A en doses élevées, en particulier dans le traitement du cancer pulmonaire et de la peau. La vitamine A influence fortement l'expression des gènes responsables de la différentiation cellulaire et qui freinent prolifération cellulaire, deux mécanismes biochimiques importants dans la prévention et le traitement du cancer. Toutefois, en cas de surdosage de la vitamine A, elle agit comme antagoniste de la vitamine D!
La vitamine K : la vitamine K2 possède des propriétés anticarcinogène.
La vitamine C : la vitamine C possèderait une activité anticancéreuse (doses massives) : voir plus loin.
Le sélénium : le sélénium est un antioxydant qui, en association avec les vitamines C et E, et avec des caroténoïdes, freine la pathologie par radicaux libres; il freine également l'angiogenèse et stimule l'apoptose.
Le DIM (Di-indolyméthane) : est une substance naturelle, produite dans le milieu acide de l'estomac, à partir d'indol-3-carbinole (I3C), un composant des choux, des radis et de daïkon (radis d'hiver). Cette substance présente des propriétés antimutagènes et anticarcinogènes.
Un rapport correct entre acides gras essentiels oméga3 et oméga6 :
Ce rapport contrôle tous les facteurs d'inflammation et s'il est non équilibré, il contribue au développement de toutes les pathologies inflammatoires comme le cancer. La viande, le lait, le beurre, le fromage et les oeufs issus des animaux de ferme nourris au maïs et au soja (au lieu des pâturages, riches en acides gras oméga3!), la viande rouge, le pain blanc et les farines blanches (qui agissent comme du sucre) sont aussi incriminés dans la genèse du cancer.
Il ne s'agit pas de proscrire des aliments mais bien de rééquilibrer son assiette en optant pour une alimentation (anti-cancer) plus saine.
Les AGPI du type oméga3 et leurs métabolites sont les ligands naturels du peroxisome proliferator activated receptor gamma (PPAR-γ). Etant donné l'influence importante des PPAR-γ sur la prolifération, la survie et la différenciation cellulaire, les AGPI du type oméga3 peuvent être considérés comme des agents anticancer potentiels ![]()
![]() .
.
 Prévention primaire : des aliments et des styles de vie anti-cancer ?
Prévention primaire : des aliments et des styles de vie anti-cancer ?
L'alimentation et le mode de vie interviennent donc dans le développement de plusieurs cancers ; pour certains, ce rôle est même très important. Combinée au manque d'activité physique, elle explique sans doute une partie de l'augmentation des cancers. C'est vrai, une partie seulement, car les cancers sont causés par la réunion de nombreux facteurs. Toutefois, la fréquence non négligeable de certains cancers soulève la question de sa prévention.
En général, l'idée maîtresse aujourd'hui est qu'il y a un modèle alimentaire, largement inspiré du modèle méditerranéen, qui protège de nombreuses maladies, dont les cancers. Beaucoup de légumes, fruits et fibres, poisson et peu de fromage et de viande (pas de problème avec le poulet et la dinde).
Le vrai problème, aujourd'hui, est surtout la progression de l'obésité et du déséquilibre alimentaire. La consommation de sucres cachés, une alimentation trop riche en produits gras d'origine animale ne cessent de s'étendre au détriment des fruits et des légumes.
Ce qu'il faut éviter ou au moins limiter : les aliments hypercaloriques, la viande rouge et la charcuterie, le sel et l'alcool. En particulier ces aliments sucrés hypercaloriques sont de l'engrais des tumeurs, parce que :
1. Afin d'assurer la prolifération constante, les cellules cancéreuses ont besoin d'un apport constant en glucose. En effet, contrairement aux cellules normales, les cellules cancéreuses ont difficile à utiliser des corps cétoniques (obtenus par combustion d'acides gras) comme combustion. Toutefois, certaines tumeurs pourraient aussi utiliser les corps cétoniques, ce qui fait que la place du Keto comme stratégie anti-tumorale efficace est débattue. Les expériences réalisées montrent que le régime cétogène seul n'affecte pas la croissance tumorale, mais il améliore le temps de survie médian lorsqu'il est combiné à la chimiothérapie.
2. Des cellules normales brûlent prioritairement du glucose en présence d'oxygène, un processus qui a lieu dans les mitochondries (glycolyse aérobie). Des cellules cancéreuses par contre utilisent pour fonctionner prioritairement la glycolyse anaérobie, un processus de fermentation relativement peu rentable (par rapport à la combustion en présence d'oxygène dans la chaîne respiratoire). Pourquoi? Etant donné qu'elles doivent se protéger contre les mitochondries (qui ont comme tâche primaire l'incitation à l'apoptose des cellules anormales), les cellules cancéreuses doivent faire appel à un système de production d'énergie qui fonctionne sans oxygène : la fermentation de glucose dans le cytosol. La fermentation n'étant pas possible avec les acides gras, cela veut dire que les cellules cancéreuses ont un énorme besoin de glucose (voir : "La théorie de Warburg").
3. Ce changement leur confère un avantage prolifératif. En effet, une cellule en division a besoin de nucléotides principalement lors de la phase S de la division mitotique. Le point de départ de la synthèse nucléotidique dans la voie des pentoses phosphates (ou voie PPP) est le ribose-5-phosphate, qui est également un dérivé d’un métabolite glycolytique, le ribose-6-phosphate. Ce dernier est aussi un précurseur dans la synthèse de nombreux acides-aminés.
La cause primaire d'un cancer serait donc le passage dans des cellules normales de la respiration oxydative à la glycolyse anaérobie (la fermentation). D'ailleurs, en radiologie, on mesure dans les cellules cancéreuses la glycolyse afin de déterminer le "stade" de l'évolution cancéreuse : le lactate produit par la lactate déshydrogénase (LDH) à partir du pyruvate émis par la glycolyse anaérobie (valeur LDH < 175). Plus le taux de la LDH est élevé, plus l'activité des mitochondries est perturbée (Effet de Warburg). Et plus la glycolyse anaérobie est utilisée, plus la tumeur est maligne.
Les expériences réalisées montrent que le régime cétogène seul n'affecte pas la croissance tumorale, mais il améliore le temps de survie médian lorsqu'il est combiné à la chimiothérapie. Il serait donc possible d'affaiblir un cancer avec un régime cétogène (p. ex. H05 - G75 - P20, correspondant à un ratio 3:1 ou 4:1 entre "Graisses"" et le couple "Protéines + Hydrates de carbone"), principalement composé de bonnes graisses saturées et insaturées (huile de noix de coco, huile d'olive, beurre, oeufs, avocats, noix... et en évitant les huiles végétales traitées riches en acides gras oméga6) et d'un apport limité de protéines en général (1g/kg de poids corporel = 50 à 70g de protéines par jour, afin de ne pas charger trop les reins), en particulier pauvres en acides aminés branchés (afin d'inhiber la voie métabolique mTOR puisqu'un excès de protéines peut augmenter le risque de cancer) et en glutamine (des cellules cancéreuses peuvent utiliser la glutamine comme source éventuelle de glucose via la gluconéogenèse). Un tel régime fait régresser la glycémie normale à jeun de 100mg/dl de sang vers des valeurs glycémiques de 55-65mg/dl, tandis que les niveaux de corps cétoniques (bêta-hydroxybutyrate, acétoacétate, acétone) augmentent considérablement, puisque la combustion de graisses domine maintenant.
Chimiquement parlant, le bêta-hydroxybutyrate (BHB) n’est pas une cétone, mais sur le plan physiologique, il est assimilé aux cétones car il apparaît partout où il y a production d’acétoacétate (corps cétonique).
Ainsi, manger des "bonnes" graisses diminuera d'une façon paradoxale les taux de graisses dans le sang (triglycérides...) et augmentera les taux de HDL-cholestérol. En effet, ces "bonnes" graisses n'interféreront ni avec la gestion hormonale (leptine, insuline...) ni avec la voie métabolique mTOR (inversement, cette voie est stimulée davantage par leucine, IGF-I, insuline et glucose!). Un de ses grands avantages réside dans le fait qu’il permet d’éviter la perte de masse corporelle, et tout particulièrement la fonte musculaire. Le régime cétogène est d’ailleurs particulièrement efficace pour enrayer les résistances à la perte de poids.
Un suivi hebdomadaire est conseillé de : lipides sériques, glucose, cétones, insuline, protéines.
4. La fermentation du glucose par les cellules produit de l'acide lactique qui provoque une acidification des tissus cancéreux, qui favorise encore la croissance de la tumeur.
5. Plus on mange de sucre, plus le taux de sucre sanguin monte et plus le pancréas fabrique d'insuline. Or, l'insuline stimule la production de l'IGF-I (Insulin-like growth factor-I), une puissante hormone de croissance responsable de la prolifération des cellules saines mais aussi cancéreuses ![]() . En déclenchant des changements épigénétiques, la restriction calorique pourrait aider à limiter la formation de métastases (vu chez des souris atteintes de cancer mammaire)
. En déclenchant des changements épigénétiques, la restriction calorique pourrait aider à limiter la formation de métastases (vu chez des souris atteintes de cancer mammaire) ![]() . Prolonger l'intervalle du jeûne nocturne pourrait être une stratégie simple de réduire les risque de récurrence du cancer du sein et d'autres cancers
. Prolonger l'intervalle du jeûne nocturne pourrait être une stratégie simple de réduire les risque de récurrence du cancer du sein et d'autres cancers ![]() .
.
Les conséquences biologiques et les potentiels bienfaits du jeûne commencent à être étudiés en cancérologie: des effets positifs de certains régimes et de jeûnes sur la prévention et parfois même sur le traitement de certaines tumeurs solides ont été observés.
Des cellules normales saines deviennent des cellules cancéreuses parce qu'elles ne reçoivent plus d'oxygène, parce qu'elles ne savent plus respirer. Des acides gras insaturés assurent la respiration cellulaire. En conclusion : un style de vie avec un régime composé principalement de bonnes graisses, d'un apport limité de protéines de qualité et de peu d'hydrates de carbone (sucres, fructose, céréales), et accompagné d'exercices physiques (oxygène!), sans tabac ni alcool. Prévenir le cancer est en effet plus simple que le traiter!
ATTENTION : le régime cétogène cause certains problèmes, si bien qu'il est fortement déconseillé de le suivre sans surveillance médicale.
-
-
-
il peut provoquer une très forte fatigue, le corps ayant besoin de s’habituer à ce nouveau fonctionnement sans réserves de sucres.
-
le régime cétogène peut entraîner une hyperlipidémie (qui s'inverse à l'arrêt du régime), une perte de poids corporel, un déficit en fibres (possible de combler avec du psyllium ou de la pectine) et en potassium (étant donné la privation de légumes riches en sucres).
-
sont toutefois autorisés, les légumes pauvres en sucres (tels que : chou vert, asperge, aubergine, concombre, brocoli, céleri, laitue, poireau, cresson...) et fruits pauvres en sucres (tels que : avocats), ainsi que toutes les graisses, viandes, volailles, poisson, œufs, fromage, crème, noix...
-
-
![]() Ce mode d’alimentation spécifique permet réellement d’aider les malades du cancer et d’accompagner leurs traitements médicaux. En l’état actuel des connaissances, il est encore impossible d'affamer un cancer chez un patient (on ne peut affamet les tumeurs qu'en laboratoire).
Ce mode d’alimentation spécifique permet réellement d’aider les malades du cancer et d’accompagner leurs traitements médicaux. En l’état actuel des connaissances, il est encore impossible d'affamer un cancer chez un patient (on ne peut affamet les tumeurs qu'en laboratoire).
![]() Le jeûne intermittent (voir "La restriction calorique") peut vous aider à vous habituer à un régime cétogène.
Le jeûne intermittent (voir "La restriction calorique") peut vous aider à vous habituer à un régime cétogène.
Note :
Certains centres appliquent ces nouvelles approches thérapeutiques : p. ex. NatureWorksBest Cancer Clinic. Toutefois, je ne dispose pas d'éléments suffisants permettant de juger ou de recommander ces initiatives. Par contre, une revue systématique de 59 études chez l'animal portant sur l'association entre le cancer et la restriction calorique, le régime cétogène et le jeûne intermittent, montre dans 90.9% des études que la restriction calorique avait un rôle anticancer ![]() .
.
Ce qu'il faut manger :
Si les relations entre l'aliment et le cancer ne font plus de doute, les mécanismes par lesquels les fruits et les légumes exercent un effet protecteur sont loin d'être totalement compris mais laissent déjà suffisamment d'ouvertures pour formuler des conclusions :
Commençons par les crucifères :
-
-
ils jouent un rôle très important dans la réduction du risque de cancer. Les brocolis, les choux, les choux-fleurs, les choux-frisés ou de Bruxelles, le cresson, le chou-rave, le navet et, même, le rutabaga sont des sources irremplaçables de glucosinolates (---> isothiocyanates ITC), des molécules phytochimiques aux propriétés anticancéreuses reconnues! Bien que la cuisson diminue leur action, par destruction de l'enzyme la myrosinase, il existe dans l'intestin une myrosinase d'origine bactérienne qui prend le relais. Toutefois, tout le monde ne possède pas cette enzyme... (de plus, les glucosinolates sont en grande partie détruits lors de la cuisson des légumes).
-
-
-
-
ces glucosinolates modifieraient favorablement le métabolisme des cancérigènes via une inhibition sélective des enzymes impliquées dans l'activation des carcinogènes et en induisant les enzymes de la phase II de la détoxication. Au cours de cette seconde phase, différents carcinogènes peuvent être neutralisés par la conjugaison avec soit l'acide glucuronique, soit avec la glutathion. Une alimentation saine, riche en fruits et légumes (et donc en antioxydants), peut freiner le processus de carcinogenèse.
-
-
P. ex. Le sulforaphane :
-
-
-
-
le glycosinolate de sulforaphane (SGS) dans le brocoli (crucifères) est converti en "sulforaphane" après sa digestion par des bactéries intestinales. Le "sulforaphane" est un antioxydant indirect, qui ne neutralise pas lui-même des radicaux libres, mais qui active des mécanismes protecteurs :
-
-
activation des enzymes de détoxication phase 2, qui exercent à leur tour une longue activité antioxydante. Des enzymes de détoxication phase 2 protègent l'ADN (molécule qui à une charge électrique négative) contre des molécules électrophiles (des molécules qui possèdent une charge électrique positive). Ces dernières vont venir se coller sur le ruban d'ADN, empêchant ainsi sa reproduction normale, avec productions d'erreurs (mutations).
-
le sulforaphane pourrait réduire dans des tissus cancéreux l'expression de lncRNA (vue dans des cellules cancéreuses de la prostate
 ) et limiter la formation de colonies de cellules cancéreuses.
) et limiter la formation de colonies de cellules cancéreuses. -
amélioration du métabolisme des carcinogènes par inhibition sélective des enzymes impliquées dans l'activation de substances carcinogènes ; en effet, le sulforaphane agit comme inhibiteur de la déméthylation au niveau du noyau cellulaire : une méthylation des protéines nucléiniques mets les gènes sur "ON", une déméthylation sur "OFF". En inhibant la déméthylation, les gènes (dont les gènes suppresseurs de tumeurs tels que p53) restent actifs.
-
-
le sulforaphane est considéré comme composé anticancer, antidiabétique et antimicrobien. La méthylation d'ADN joue un rôle crucial dans le développement de presque tous les cancers. Il joue un rôle dans l'activation de plus de 200 gènes (dans la protection cardiaque, dans la gestion de la tension artérielle et la fonction rénale...) et influence même des bactéries (inhibition de H. pyroli (ulcères gastriques)).
-
lors de sa préparation culinaire, le SGS du brocoli risque de fuir vers l'eau de cuisson. Les modes de cuisson nécessitant peu d'eau (vapeur, wok) apportent donc plus de SGS. Dans un supplément alimentaire, il est recommandé d'opter pour un extrait complet de brocoli, afin de garantir la stabilité du SGS.
-
-
-
P. ex. Le PEITC (Phénéthyl isothiocyanate) :
-
-
-
-
Le PEITC inhibe la prolifération des "cellules souches cancéreuses (CSC)" (voir plus haut) : normalement la cytokine TRAIL induit l'apoptose dans les cellules cancéreuses mais les CSC sont souvent résistantes à TRAIL. D'après des études, les effets anti-prolifératifs du PEITC sur les CSC pourraient résulter en partie du contrôle positif exercé par PEITC sur les voies de l’apoptose liées à TRAIL : PEITC en combinaison avec TRAIL favoriserait une voie apoptotique
 .
.
-
-
-
-
-
-
Le mode de préparation peut fortement nuire aux pouvoir anticancer des crucifères (choux)

 :
: -
-
les surgelés sont "blanchis" dans l’eau bouillante. Cette opération réduit de 60% à 80% leur teneur en antioxydants. L’activité de la myrosinase est elle aussi affectée par le blanchiment.
-
en cuisine, le micro-ondes détruit 97% des flavonoïdes, et 74% de l’acide sinapique (un précurseur du sulforaphane). L’activité de la myrosinase, est inhibée en 2 minutes de micro-ondes.
-
la cuisson à l’eau bouillante détruit 66% des flavonoïdes et 90% de l’activité de la myrosinase.
-
à la cocotte-minute, c’est presque la moitié d’une autre substance antioxydante qui est perdue dans l’eau de cuisson.
-
on peut poêler rapidement le chou, mais c’est la cuisson à la vapeur – moins de 7 minutes - conserve le mieux les substances antioxydantes et l’activité de la myrosinase.
-
le mieux étant de le consommer cru.
-
-
-
-
-
les crucifères contiennent d'autres agents protecteurs comme des flavonoïdes (polyphénols) et du sélénium ;
-
-
-
en outre, ils peuvent moduler le métabolisme des oestrogènes et pourraient ainsi réduire les risques de cancer oestrogéno-dépendants comme le cancer du sein.
-
-
-
ces crucifères, consommés régulièrement, aident le corps à se débarrasser des métaux lourds qui augmentent le risque de cancer et d'autres maladies.
-
Ensuite les légumes solanacés :
-
-
aubergine, tomate, pomme de terre, poivrons... : ils contiennent des Solasodine Rhamnosyl Glycosides (SRGs ou BEC) présentant des propriétés anticancer (cytotoxicité sélective). Seules les cellules cancéreuses posséderaient des récepteurs SRG et leur fixation entraînerait l'apoptose cellulaire
 .
.
-
-
-
la tomate : contient également du lycopène, un caroténoïde, aussi présent dans les pastèques, les papayes et les abricots... ; le lycopène est un puissant antioxydant liposoluble. Pour améliorer son assimilation, le consommer avec un filet d'huile ou des tranches de mozzarella...
-
Les autres légumes :
-
-
des légumes à feuilles vertes : possèdent un score ORAC élevé (= capacité antioxydante, voir : "Les antioxydants").
-
-
-
l'avocat : riche en vitamine E (antioxydant) et en GSH (Glutathion réduit) (neutralisation des radicaux libres et dans la détoxication), en bêta-sitostérol (phytostérols).
-
-
-
le cumin : renferme des huiles essentielles, de l'acide oléique (comme l'huile d'olive) et la thymoquinone, un élément aux propriétés anti-cancérigènes : stimulation de l'apoptose de la cellule cancéreuse, inhibition de la néo-vascularisation des cellules cancéreuses après une chimiothérapie, activation du système immunitaire...
-
-
-
le curcuma : contient de la curcumine aux propriétés anticancéreuses, antioxydantes et anti-inflammatoires. Il se trouve dans le curry indien.
-
--> Afin de faciliter son assimilation, il est nécessaire de mélanger le curcuma à un corps gras (l'huile d'olive p. ex.) et à du poivre!
-
-
le soja : des aliments à base de soja non fermenté contiennent des isoflavones, des phyto-oestrogènes qui
-
-
présentent une action oestrogénique faible dans un environnement oestrogénique fort (avant la ménopause), par compétition au niveau des récepteurs oestrogéniques : ils arrivent à contrer les effets négatifs des oestrogènes humains... : ces phyto-oestrogènes peuvent donc protéger contre le cancer du sein ;
-
présentent une action oestrogénique dans un environnement oestrogénique faible (après la ménopause), avec le risque de stimuler le cancer du sein, selon l'hypothèse que, dans un environnement à faible teneur en oestrogènes tel qu'on le rencontre chez les femmes ménopausées, les phyto-oestrogènes agiraient comme des agonistes des oestrogènes et stimuleraient la croissance tumorale (vue chez l'animal). D'autres chercheurs par contre, estiment que cette hypothèse est fausse étant donné que le tissu mammaire est toujours riche en oestrogènes, même chez la femme ménopausée

 .
.
-
-
-
-
-
des condiments/épices :
-
-
ail, oignon... mais également : graines de moutarde, raifort, wasabi... (contiennent des quantités considérables d'isothiocyanates, qui, chez l'animal, freinent la croissance cancéreuse et préviennent la migration des cellules cancéreuses). Attention : le vrai wasabi est rare! En général il est remplacé par le raifort + colorants verts (E133, E102)! Les deux appartiennent à la famille des brassicacées (crucifères).
-
-
-
le persil, le céleri (et e.a. la Camomille romaine) contiennent de l'apigénine (flavonoïde) aux propriétés anti-inflammatoire et pouvant induire l'apoptose des cellules cancéreuses
 . En effet, l’apigénine s’associe à la hnRNPA2 et perturbe l’épissage alternatif (voir plus haut). Grâce à l’apigénine, les cellules cancéreuses redeviennent mortelles! La consommation régulière de céléri, d'artichauts et de certaines herbes comme l'origan serait ainsi capable de conjurer le risque de cancer du pancréas
. En effet, l’apigénine s’associe à la hnRNPA2 et perturbe l’épissage alternatif (voir plus haut). Grâce à l’apigénine, les cellules cancéreuses redeviennent mortelles! La consommation régulière de céléri, d'artichauts et de certaines herbes comme l'origan serait ainsi capable de conjurer le risque de cancer du pancréas  .
.
-
-
-
Les fruits :
-
-
en particulier les baies rouges (mûres, framboises, fraises au score ORAC élevé) peuvent inhiber la carcinogenèse et contiennent beaucoup de polyphénols et de caroténoïdes qui modulent l'expression d'enzymes, comme la COX2 (voir : "La réponse inflammatoire"), et de certains gènes associés au développement tumoral ;
-
-
-
les raisins, les cacahuètes ... : contiennent du resvératrol et de l'acide ellagique, des polyphénols dotés de propriétés protectrices anti-inflammatoires contre les maladies cardiovasculaires, le cancer et certaines maladies neurodégénératives. On le retrouve également dans le vin rouge ;
-
-
-
la grenade : in vitro, l'extrait de grenade freine la croissance des cellules cancéreuses (mammaire, prostatique, du côlon, pulmonaire). D'après des études chez l'animal, l'administration orale de l'extrait de grenade freine le développement des tumeurs pulmonaires, cutanées, intestinales et prostatiques et diminuent les valeurs de PSA

 .
.
-
-
-
l'ananas : contient de la bromélaïne, une enzyme protéolytique (lysant des protéines digestives). Chez l'animal, la bromélaïne était plus efficace que le 5-FU (5-fluorouracile), un médicament anticancer utilisé depuis presque 40 ans et présentant des effets secondaires néfastes
 . Des enzymes protéolytiques (telles que les enzymes pancréatiques) pourraient stimuler certaines cytokines particulièrement importantes dans la réaction anticancéreuse (e.a. interféron et TNF), diminuer des états inflammatoires, augmenter l'action des macrophages (élimination des cellules cancéreuses, voir : "La phagocytose") et dissoudre des fibres de fibrine (les cellules cancéreuses pourraient échapper à notre système immunitaire grâce à leur manteau de fibres de fibrine).
. Des enzymes protéolytiques (telles que les enzymes pancréatiques) pourraient stimuler certaines cytokines particulièrement importantes dans la réaction anticancéreuse (e.a. interféron et TNF), diminuer des états inflammatoires, augmenter l'action des macrophages (élimination des cellules cancéreuses, voir : "La phagocytose") et dissoudre des fibres de fibrine (les cellules cancéreuses pourraient échapper à notre système immunitaire grâce à leur manteau de fibres de fibrine).
-
---> Administrer des enzymes à jeun, lorsque l'estomac est vide (sinon elles seront utilisées pour faciliter la digestion)!
Autres :
-
-
le Thé vert : contient des grandes quantités de catéchines (polyphénols) aux propriétés anticancéreuses : l'EGCG ou l'épigallocatéchinegallate est capable d'induire l'apoptose des cellules cancéreuses ; en outre, son action est renforcée par la vit A

 . Préférer le Thé vert japonais plus riche en EGCG que le Thé vert chinois, le plus répandu ;
. Préférer le Thé vert japonais plus riche en EGCG que le Thé vert chinois, le plus répandu ;
-
-
-
le poisson : certains acides gras, en grande quantité dans les huiles de poisson, inhiberaient le développement des tumeurs cancéreuses... : voir aussi plus loin "Alimentation et cancer" ;
-
-
-
le petit-lait : les protéines présentes augmentent considérablement la concentration du GSH (Glutathion réduit), une des substances les plus importantes dans la protection contre les radicaux libres... (à utiliser en complément avec la chimiothérapie) ;
-
l'huile d'olive : contient de l'oléocanthal (composé phénolique antioxydant) capable de tuer sélectivement les cellules cancéreuses
 . L’oléocanthal s’attaque aux lysosomes des cellules cancéreuses en inhibant l’action d’une enzyme, ce qui déstabilise la membrane lysosomale et permet la rupture de la membrane, ce qui induit la mort cellulaire. Parce que les cellules cancéreuses sont beaucoup plus actives métaboliquement, et grandissent plus vite que les cellules saines, leurs lysosomes sont par nécessité beaucoup plus grands et apparemment plus fragiles.
. L’oléocanthal s’attaque aux lysosomes des cellules cancéreuses en inhibant l’action d’une enzyme, ce qui déstabilise la membrane lysosomale et permet la rupture de la membrane, ce qui induit la mort cellulaire. Parce que les cellules cancéreuses sont beaucoup plus actives métaboliquement, et grandissent plus vite que les cellules saines, leurs lysosomes sont par nécessité beaucoup plus grands et apparemment plus fragiles.
-
Reste la flore intestinale :
Nos intestins abritent une flore composée de 1014 bactéries appartenant à plus de 1.000 espèces différentes. Ces bactéries vivent en équilibre les unes avec les autres et constituent un écosystème qui interagit en permanence avec l’organisme.
Via la digestion des aliments, les bonnes bactéries nous procurent la plupart des substances alimentaires. Elles protègent l'organisme contre les bactéries nuisibles en réprimant leur croissance. Elles peuvent engendrer une compétition pour la nourriture et empêcher ainsi la colonisation de la flore par des bactéries néfastes. En outre, elles stimulent la croissance et le développement des différents organes, dont le plus important est le système immunitaire. Qui plus est, on a déjà observé chez la souris que certains types de bactéries jouent un rôle dans la latence et l'apparition des lymphomes, un cancer lymphocytaire du système lymphatique. Certains types de bactéries présents dans la flore intestinale pourraient favoriser la formation de lymphomes ou, au contraire, l'inhiber ![]() .
.
Quand on change son régime, on change inévitablement aussi sa flore intestinale, ce qui peut influencer le risque de développer une maladie.
-
-
les meilleurs résultats sont obtenus par un régime méditerranéen sans produits laitiers et céréales : ces 2 aliments sont responsables de la plupart des intolérances (lactose, gluten). Pourquoi pas les remplacer par de la viande maigre/poisson gras, par plus de légumes (sans limitation) et par de la vitamine D?
-
-
-
-
en neutralisant le déséquilibre acido-basique par des légumes et des protéines maigres (rapport 3:1), on diminue ses besoins en calcium et assure un apport suffisant en potassium et magnésium ;
-
-
-
-
-
en éliminant les céréales, on élimine les risque d'intolérance au gluten et de nombreuses calories supplémentaires ; par rapport aux céréales, un apport plus important de légumes apportent plus de fibres et de nutriments, indispensables pour maintenir une bonne santé ;
-
-
-
-
-
en restaurant le rapport oméga6/oméga3 (inférieur ou égal à 5:1), on réduit l'inflammation et ses conséquences négatives sur la paroi vasculaire ;
-
-
- la fermentation : la maîtrise du processus de fermentation consiste à favoriser une flore utile au détriment d’une flore indésirable afin de prévenir les risques sanitaires pouvant survenir chez les consommateurs puisque certaines fermentations susceptibles de se produire dans des denrées alimentaires sont indésirables

 . Au cours du processus de fermentation se forment différentes enzymes protéolytiques. Ce sont ces protéases qui améliorent la santé du côlon en transformant des protéines en acides aminés, pouvant servir de substrats aux bactéries potentiellement bénéfiques.
. Au cours du processus de fermentation se forment différentes enzymes protéolytiques. Ce sont ces protéases qui améliorent la santé du côlon en transformant des protéines en acides aminés, pouvant servir de substrats aux bactéries potentiellement bénéfiques.
Dans la nature, il y a une règle : plus la biodiversité est élevée, mieux c'est. Dans la nature de nos intestins, aussi. Dommage que beaucoup de biodiversité microbienne est déjà perdue (évalué à 38% ![]() ).
).
Note :
Dans les années 70 à 90, le gouvernement finlandais a mis en place une politique de nutrition santé : agriculture à vocation santé, filières oméga3, enrichissement en sélénium, plus de fruits et légumes, un meilleur rapport oméga6/oméga3... Les résultats? Alors qu'en Europe la prévalence des cancers augmentait de près de 80%, en Finlande elle diminuait de plus de 40%... Voir L'expérience finlandaise pg 120 ![]() . Qu'est ce qu'on attend?
. Qu'est ce qu'on attend?
 La prévention secondaire : le dépistage du cancer :
La prévention secondaire : le dépistage du cancer :
Un examen sanguin ne permet jamais de détecter un cancer. En effet, de nombreux paramètres peuvent être élevés pour des raisons autres que le cancer. Mais l'inverse est également vrai : votre sang peut être parfaitement normal, alors qu'une maladie se cache quelque part...
Le dépistage est perçu comme participant à la prévention, ce qui est vrai pour les cancers du col de l’utérus et les cancers colorectaux, car on dépiste des états précancéreux, évitant ainsi leur apparition ; mais cela est faux pour le dépistage du cancer du sein, dont le bénéfice est perçu comme beaucoup plus grand qu’il ne l’est en réalité, pour le cancer de la thyroïde ![]() , de même que pour le dépistage du cancer de la prostate, qui fait plus de mal que de bien.
, de même que pour le dépistage du cancer de la prostate, qui fait plus de mal que de bien.
Un bon dépistage recherche un cancer avant qu'il existe : le frottis vaginal (dans la prévention du cancer du col de l'utérus), contrôle de grains de beauté (cancer de la peau), dépistage de polypes intestinaux (cancer de l'intestin). Tous les autres programmes de dépistage recherchent des cancers existants : mammaire, de la prostate, pulmonaire... Et ça inquiète les gens.
La transformation d'une cellule normale en cellule tumorale s'accompagne de nombreux changements ; le phénotype de la cellule tumorale est caractéristique et tend à démontrer l'adaptation de la cellule à la prolifération cellulaire : des différences morphologiques apparaissent, des modifications des métabolismes sont importantes, à la surface de la cellule de nouvelles propriétés sont observées, la dépression de gènes normalement réprimés conduit à l'expression de marqueurs (protéines oncofœtales), un clone cellulaire peut apparaître et posséder un marqueur spécifique du clone.
Marqueurs biologiques tumoraux :
-
-
Thyroïde : TCT (thyrocalcitonine), ACE (antigène carcino embryonnaire), Tg (thyroglobuline
-
Bronches : NSE (enolase neuron specific), Cyfra 21.1 (cytokératine), EGFR (Epidermal Growth Factor Receptor), ALK, BRAF, KRAS
-
Sein : ACE, CA15-3, Rab27B (mesure du pouvoir métastatique), HER2
-
Estomac : CA72-4, ACE, HER2
-
Foie : AFP (alphafoetoprotéine)
-
Partie colorectale : ACE, CA19-9 (Cancer Antigen 19-9)
-
Prostate : IGF-I, PSA (antigène prostatique spécifique)
-
Pancréas : CA19-9, EphA2
-
Vessie : TPA (antigène polypeptique tissulaire)
-
Intestins : ACE, CA15-3, MCA, KRAS
-
Ovaires : CA125, CA72-4
-
Voies biliaires : CA19-19
-
Col d'utérus : SCC (antigène du carcinome malpighien), ACE
-
Testicules : hCG (gonadotrophine chorionique humaine)
-
...
-
Il existe donc très peu de marqueurs spécifiques d'un cancer particulier. L'augmentation isolée d'un marqueur ne prouve pas du tout que l'on va trouver un cancer. En revanche, la recherche d'un marqueur élevé chez un patient que l'on sait atteint d'un cancer particulier, se justifie. Sa surveillance, pendant et après le traitement, permettra de vérifier si celui-ci est efficace et, beaucoup plus tard, de savoir s'il existe un risque de récidive.
Toutefois, certains marqueurs sont assez spécifiques d'un organe précis pour qu'on les recherche de manière spécifique à partir d'un certain âge (comme le PSA dont l'élévation est caractéristique d'une maladie de la prostate (pas forcément d'un cancer)).
Les dernières avancées technologiques nous permettent de détecter au moyen d’une simple prise de sang les cellules tumorales circulantes (biopsie liquide). L’intérêt d’un tel test est surtout pronostique. Ainsi, si après une cure chirurgicale suivie d’une chimiothérapie d’un cancer, des cellules tumorales sont encore présentes dans le sang, le patient a clairement dans son corps une niche de cellules tumorales et son pronostic est défavorable.
Note :
- Le test ISET (Isolation by Size of Epithelial Tumor cells) est basé sur la cytopathologie (identification visuelle des cellules cancéreuses) plutôt que sur l'utilisation de biomarqueurs. Ses développeurs revendiquent un taux de détection de 95 % et un très faible taux de faux résultats positifs. La technologie ISET est basée sur le fait que les cellules tumorales circulantes (CTC) provenant de cancers solides de tous types sont de dimension plus grande que les cellules sanguines classiques. Filtrer le sang pour isoler les CTC sans perte ni dommage reste cependant un défi de taille. Le test ISET utilise un appareil ainsi que des filtres spécialement conçus pour éliminer tous les érythrocytes et pratiquement tous les leucocytes de l'échantillon, ce qui rend la mise en œuvre du procédé de cytopathologie bien plus simple et précise.
- Le Multi-cancer Eary Detection Test (Galleri) : le test sanguin n'est pas encore approuvé par la FDA...
- Le test par RMN : test sanguin diagnostique, qui utilise la métabolomique par résonance magnétique nucléaire (RMN), a récemment été établi comme le premier test à être capable de déterminer le statut métastatique d'un cancer sans connaissance préalable du type de cancer primaire.
- Le test MCED : un autre test sanguin qui analyse l'ADN tumoral circulant (ADNc) excrété par les cancers métastatiques pourrait permettre d'établir des plans de traitement personnalisés.
Mais le dépistage, est-il utile?
Un jour, chaque grande tumeur a été petite, mais chaque petite tumeur ne devient pas nécessairement grande. Le dépistage permet de découvrir des petites tumeurs qui n'évolueront probablement plus. En outre, on empêchera pas une tumeur de tuer. Parce qu'elle est aussi petite que les autres au moment du dépistage mais déjà métastasée.
La Suède est un des seuls pays qui possède des statistiques sur le rapport incidence-mortalité (2025). L'image est probablement quasi identique pour la plupart des pays d'Europe et même pour les E.U. ![]() . Les résultats sont clairs : les bénéfices du dépistage sont pour le patient limités : de 45% (1970) à 70% (2019-2023). Entre 1970 et 2023, l’incidence du cancer a augmenté mais la mortalité a diminué. Cela vaut aussi bien pour les femmes que pour les hommes.
. Les résultats sont clairs : les bénéfices du dépistage sont pour le patient limités : de 45% (1970) à 70% (2019-2023). Entre 1970 et 2023, l’incidence du cancer a augmenté mais la mortalité a diminué. Cela vaut aussi bien pour les femmes que pour les hommes.
Aux E.U., les médecins américains recommandent que certains cancers soient dépistés moins souvent chez les patients, pour minimiser leur risque d’avoir des tests de suivi ou des traitements des tumeurs inutiles, quand celles-ci sont peu susceptibles de provoquer des inconvénients ![]() .
.
En outre, il faut tenir compte non seulement de la quantité de vie (décès) mais également de la qualité de vie (angoisse, effets secondaires d'examens et de traitements, tels que, p. ex. dans le cas de cancer de la prostate, d'impuissance et d'incontinence) et de l'analyse coûts/bénéfices d'un dépistage généralisé. Faux positifs, surdiagnostics, conséquences psychologiques négatives, complications somatiques, procédures invasives de suivi, mortalité, effets secondaires des traitements instaurés... : quel est l'impact des effets délétères de tels dépistages réalisés par définition sur une masse de personnes? ![]() .
.
Prenons :
-
-
le dépistage du cancer du sein chez la femme :
-
En Belgique, ce dépistage est organisé pour les femmes entre 50-69 ans (selon le KCE, il n'y a pas de plus-value démontrée pour le dépistage du cancer du sein chez les femmes âgées de 70-74 ans). Grâce au dépistage, le nombre de décès causé par un cancer mammaire a diminué de 16%. Cela signifie que le dépistage n'aide nullement les autres 84% des femmes avec un cancer du sein : elles succombent à la maladie. En effet, en intervenant tôt dans le processus, on détecte beaucoup de petites tumeurs au pronostic incertain. Probablement, elles ne deviennent jamais grandes, mais en réalité la femme n'a à ce moment plus le choix : il faut l'ablation complète ou partielle du sein. Le dépistage n'a jamais diminué le nombre d'ablations du sein, au contraire, il l'a augmenté. Bien que le dépistage tel quel soit "relativement" inoffensif, une mammographie provoquerait peu de radiation (mais pourquoi personne ne propose l'échographie?), il est évident que, lorsque qu'une tumeur a été détectée, la femme recevra une radiothérapie, et donc des quantités énormes de radiation. Ce qui est fort nuisible! Qui plus est, la compression du tissu mammaire peut potentiellement favoriser la dissémination des cellules cancéreuses.
Côté statistique :
-
-
-
dans le groupe-cible, moins de 2.5% des femmes décèdent d'un cancer mammaire. Le dépistage permet de diminuer le risque de 16%, en donc le taux de mortalité de 0.4% jusqu'à 2.1%. Par contre, le risque d'un diagnostic de cancer du sein augmente de 3%! Etant donné qu'il n'y pas de tests qui permettent de distinguer les tumeurs qui disparaîtront spontanément et celles qui tuent, toutes doivent être traitées. Ainsi, par 1000 femmes suivies par dépistage durant 25 ans, 4 seront sauvées (0.4%). Ou formulé autrement : pour prévenir 1 cas fatal, il faut effectuer environs 3000 mammographies : donc 1 cas sur 3000, mais on ne sait pas quel cas. Le dépistage est donc une loterie avec un gagnant et beaucoup de perdants. Des perdants qui voient diminuer leur qualité de vie, bouffés par la peur, le stress, les soucis et le surdiagnostic. 30 à 40% entre eux décédera d'ailleurs plus tard de troubles du système cardiovasculaire...
-
les chiffres montrent que le taux de rémission à 5 ou 10 ans va en s’améliorant. En réalité, il s’agit là surtout d’une conséquence de la généralisation du dépistage : comme les cancers sont diagnostiqués de plus en plus tôt, le temps séparant les verdicts et les décès est allongé statistiquement, mais sans réel profit pour les patients.
-
-
Malgré le dépistage organisé en Belgique, on n'observe pas une diminution significative des taux de mortalité chez les femmes atteintes d'un cancer mammaire : voir figure 58 page 88 du rapport "Cancer Incidence in Belgium 2008" et pour "2020", édité par le "Belgian Cancer Registry".
Aux Pays-bas par contre, les chiffres de mortalité du cancer du sein sont disponibles jusqu'en 2021 mais ne montrent aussi aucune diminution significative : en effet, pour la période 2006-2011, bien que l'incidence de cancer mammaire augmentait de 12516 à 14070 cas, la mortalité diminuait à peine de 3350 à 3283...
Sur le plan mondial, au total chez 1.7 million de femmes un cancer mammaire a été diagnostiqué en 2012 (= 25% des cancers chez la femme). Soit une hausse de 20% par rapport à l'année 2008... Et 522.000 femmes en sont décédées... (soit 30.7%). Selon une étude sur près de 90000 femmes canadiennes, une mammographie annuelle pour les femmes âgées de 40 à 59 ne réduit pas les décès par cancer du sein ![]() .
.
L'utilisation de la mammographie complétée par une échographie augmente bien le nombre de cancers détectés (en général des cancers aux stades précoces, de stade 0 et 1) et le nombre des faux positifs mais ne diminue pas la mortalité ![]() !
!
Le dépistage du cancer mammaire présente des inconvénients :
La spécificité d'une mammographie dans le cadre d'un programme de dépistage varie selon l'étude et selon le moment du dépistage entre 96% et 98%. Cela signifie que par groupe de 100 femmes qui participent à un programme de dépistage, 2 à 7 femmes seront confrontées à des faux-positifs. Ces faux résultats positifs peuvent être à l'origine de poussées d'anxiété chez des femmes en bonne santé et exercer des effets négatifs sur leur santé ![]() .
.
Les premiers résultats d'une étude des réponses obtenues par dépistage montrent une valeur prédictive de 14%. Autrement formulé : seulement une sur sept femmes présentant une mammographie positive, est réellement atteinte d'un cancer du sein.
Le dépistage augmente donc l'incidence d'un cancer du sein. En effet, un tiers des tumeurs trouvées par dépistage ne présenterait aucune valeur clinique.
Suivant une étude menée en Norvège ![]()
![]() , il en résulte qu'on ne peut pas attribuer au dépistage du cancer du sein proprement dit qu'une baisse de 10% de la mortalité (2.4 morts par an/100.000), ce qui n'est pas statistiquement significatif. Le New England Journal of Medicine (NEJM), qui a publié cette étude, se demande même si ce bénéfice limité contrebalance les inconvénients du dépistage, à savoir les faux positifs et le sur-diagnostic, avec les traitements inutiles qu'ils entraînent
, il en résulte qu'on ne peut pas attribuer au dépistage du cancer du sein proprement dit qu'une baisse de 10% de la mortalité (2.4 morts par an/100.000), ce qui n'est pas statistiquement significatif. Le New England Journal of Medicine (NEJM), qui a publié cette étude, se demande même si ce bénéfice limité contrebalance les inconvénients du dépistage, à savoir les faux positifs et le sur-diagnostic, avec les traitements inutiles qu'ils entraînent ![]()
![]() . Déjà en 1995 dans un article publié dans "The Lancet", l'éventuel bénéfice du dépistage avait été remis en question... En juillet 2011, le prestigieux BMJ (British Medical Journal) a publié une étude similaire
. Déjà en 1995 dans un article publié dans "The Lancet", l'éventuel bénéfice du dépistage avait été remis en question... En juillet 2011, le prestigieux BMJ (British Medical Journal) a publié une étude similaire ![]() . Une étude publiée en 2013 et réalisée par Peter Gotzsche de la Collaboration Cochrane sur 600.000 femmes âgées de 39 à 74 ans nous fournit le résumé suivant :
. Une étude publiée en 2013 et réalisée par Peter Gotzsche de la Collaboration Cochrane sur 600.000 femmes âgées de 39 à 74 ans nous fournit le résumé suivant :
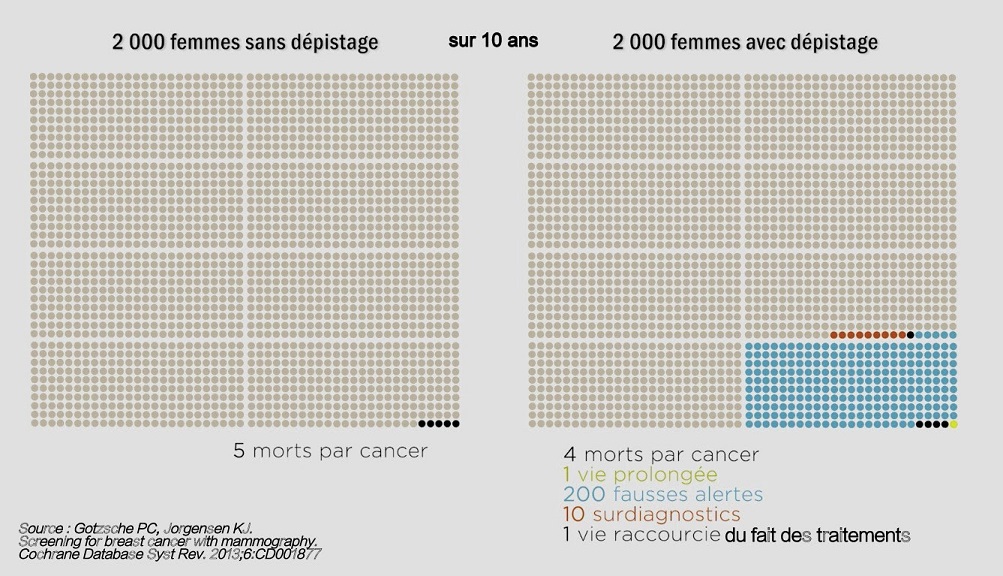
Qui plus est, une interview avec le Dr. Peter Gotzsche (Nordic Cochrane Center) publiée en avril 2015.
En novembre 2012, une étude a été publiée dans le New England Journal of Medicine, prouvant qu'après analyse de 30 ans de mammographie, le dépistage du cancer du sein ne présente pas un bilan bénéfique et n'a aucun effet ou dans le meilleur des cas un faible effet sur la mortalité et sur le nombre de femmes avec un cancer évolué ![]() ... En octobre 2013, le "National Cancer Institute (NCI)" américain a publié dans le Journal of the American Medical Association (JAMA) un rapport dénonçant le sur-diagnostic et le mauvais diagnostic du cancer parmi les responsables de l'accroissements de l'épidémie du cancer : en effet, ce qu'on appelle souvent "cancer du sein" n'est parfois pas un véritable cancer, mais un problème moins grave tels que "Ductal carcinoma in situ (DCIS)" et "Lobular carcinoma in situ (LCIS)", cancers tubulaire et lobulaire, deux types de "Non invasive breast cancer" (cancer stage 0 et 1). Ces femmes seraient traitées pour quelque chose qui n’aurait peut-être jamais causé de problème de santé chez elles. De plus, la détection et l’ablation de ces lésions précancéreuses n’aurait pas réduit l’incidence des cancers invasifs
... En octobre 2013, le "National Cancer Institute (NCI)" américain a publié dans le Journal of the American Medical Association (JAMA) un rapport dénonçant le sur-diagnostic et le mauvais diagnostic du cancer parmi les responsables de l'accroissements de l'épidémie du cancer : en effet, ce qu'on appelle souvent "cancer du sein" n'est parfois pas un véritable cancer, mais un problème moins grave tels que "Ductal carcinoma in situ (DCIS)" et "Lobular carcinoma in situ (LCIS)", cancers tubulaire et lobulaire, deux types de "Non invasive breast cancer" (cancer stage 0 et 1). Ces femmes seraient traitées pour quelque chose qui n’aurait peut-être jamais causé de problème de santé chez elles. De plus, la détection et l’ablation de ces lésions précancéreuses n’aurait pas réduit l’incidence des cancers invasifs ![]() . En février 2014, le BMJ (British Medical Journal) publiait une étude canadienne de suivi durant 25 ans sur près de 90.000 femmes canadiennes : d'après cette étude, le dépistage du cancer mammaire ne diminue pas la mortalité mais entraîne un sur-diagnostic (22%!).
. En février 2014, le BMJ (British Medical Journal) publiait une étude canadienne de suivi durant 25 ans sur près de 90.000 femmes canadiennes : d'après cette étude, le dépistage du cancer mammaire ne diminue pas la mortalité mais entraîne un sur-diagnostic (22%!).
Une mise à jour de la revue systématique (2024) n'a identifié aucune nouvelle étude comparant le dépistage du cancer du sein à l'absence de dépistage. Bien que 26 nouvelles études observationnelles aient été identifiées, la qualité globale des preuves reste généralement faible à très faible ![]() .
.
Admettre que l’on a fait fausse route pendant des années et revenir sur ses pas n’est pas chose aisée. Les médecins suisses l'ont fait en 2014 dans une lettre ouverte publiée dans The New England Journal of Medicine. Des chercheurs hollandais du LUMC (Leids Universitair Medisch Centrum) trouvent que le dépistage du cancer mammaire chez des femmes de plus de 70 ans risque d'entraîner plus d'inconvéniants que de bénéfices. Le Centre fédéral d'expertise des soins de santé (KCE) s'était déjà prononcée contre le dépistage organisé du cancer du sein après 70 ans ![]() .
.
Toutefois, lorsque un membre de famille proche de la femme a succombé à un cancer, le risque de cancer chez la femme est nettement plus élevé. Donc aussi le risque d'un cancer mammaire, en particulier en cas de porteuse familiale d'une mutation des gènes BRCA1 et BRCA2 (chez environ 5% des cancers du sein).
Les personnes porteuses d'une de ces deux mutations ont le choix entre l'ablation des deux seins, ou un suivi rigoureux afin de dépister le plus rapidement possible l'apparition d'un cancer du sein (attention, ces femmes ne naissent pas avec un cancer du sein, mais elles courent un risque accru de développer un cancer mammaire suite à des facteurs épigénétiques). Actuellement, la majorité des personnes concernées choisit ce suivi plutôt que l'ablation. Dans ce cas, on leur conseille d'effectuer un auto-examen de leur poitrine chaque mois, un examen clinique avec échographie des seins tous les 6 mois et, enfin, un examen des seins par résonance magnétique (IRM) ainsi qu'une mammographie tous les ans.
Cette procédure débute généralement à partir de 30 ans, ou au minimum 5 ans avant l'âge le plus jeune auquel un cas de cancer de l'ovaire et/ou du sein est apparu dans la famille. Le programme de suivi est moins intense avant 30 ans. Même en cas de suivi strict de ce programme, 15 à 20% des adultes porteurs décèdent des suites d'un cancer du sein.
Dans le cas où c'est l'ablation des deux seins qui est choisie (cfr. Angelina Jolie), il subsiste malgré tout un risque minime – mais bien réel – de cancer du sein. Il reste en effet toujours une petite quantité de tissu mammaire après l'ablation dans lequel la maladie peut se développer. En Belgique, seule une minorité de femmes concernées choisit cette option, aux conséquences psychologiques évidentes.
Une reconstruction mammaire est effectuée après l'ablation, soit avec les tissus de la patiente, soit à l'aide de prothèses. Un accompagnement psychologique est naturellement conseillé, aussi bien avant qu'après l'opération. Toutefois, les prothèses à base d'eau ou de silicone sont radio-opaques, ce qui rend la détection ultérieure de tumeurs dans les seins plus difficile.
(Source : Fondation contre le Cancer, 05 2013)
Après des années de plaidoyers en faveur de la mastectomie préventive, une nouvelle étude ![]() révèle que cette intervention chirurgicale n'est pas toujours le meilleur choix. Pour les femmes souffrant d'un cancer du sein à un stade peu avancé, il est souvent plus adéquat de sauver la poitrine et de choisir pour la radiothérapie plutôt que pour l'amputation du sein. L'histoire d'Angelina Jolie a provoqué un pic du nombre d'amputations, mais on choisit trop souvent de manière inutile cette intervention...
révèle que cette intervention chirurgicale n'est pas toujours le meilleur choix. Pour les femmes souffrant d'un cancer du sein à un stade peu avancé, il est souvent plus adéquat de sauver la poitrine et de choisir pour la radiothérapie plutôt que pour l'amputation du sein. L'histoire d'Angelina Jolie a provoqué un pic du nombre d'amputations, mais on choisit trop souvent de manière inutile cette intervention...
Note :
Récemment, d'autres gènes ont été découverts dont les mutations augmentent le risque de cancer du sein : le gène RINT1 et les gènes candidats potentiels du cancer MRE11A, RAD50, NBN.
Mais attention, même dans ce cas, pas de panique! En effet, le mode de vie influence pour une grande partie ce risque. Veuillez consulter le "National Cancer Institute, BRCA1 and BRCA2" et en particulier la réponse à la 2ème question "How do BRCA1 and BRCA2 gene mutations affect a person's risk of cancer?".
Note :
Des nouvelles techniques de dépistage sans radiation sont attendues : l'élastographie par coloration (les membranes cellulaires des cellules cancéreuses sont plus raides), la thermographie (par rapport à son environnement, le développement de nouveaux vaisseaux sanguins (angiogenèse) indispensable pour la croissance tumorale produit plus de chaleur). La Fondation contre le cancer indique sur son site web qu'un thermogramme ne suffit pas à détecter un cancer. Dans le cas du cancer, la thermographie s'avère inefficace en tant qu'appareil d'imagerie médicale.
D'autres nouvelles techniques de dépistage nous exposent à plus de radiations : lorsqu'une mammographie classique nécessite la prise de 2 clichés (prise de haut en bas, prise diagonale du côté extérieur du sein), la nouvelle tomosynthèse en 3D, utilisée comme traitement add-on (s'ajoutant à une mammographie classique), nécessite jusqu'à 25 clichés. Les 2 techniques ensemble exposent donc les seins à une radiation totale 3 fois plus intense.
-
-
le dépistage du cancer de la prostate chez l'homme :
-
Le cancer prostatique est une maladie de messieurs âgés (par rapport au cancer du sein qui se manifeste en général chez la femme d'âge moyen). Le risque pour un homme de mourir d'un cancer de la prostate est de 3%. 1410 hommes doivent se prêter au dépistage et 48 d'entre eux doivent être traités pour prévenir le décès par cancer de la prostate d'un seul parmi eux (résumé des deux études dans Tempo médical, 2010; 319:43-46). Le dépistage de ce cancer prévient donc 1 cas fatal pour 48 cas de cancer détectés : on enlèvera donc chez 47 hommes le prostate inutilement (surdiagnostic). D'ailleurs, dans la plupart des cas, il s'agit de tumeurs 1C, des tumeurs chimiques qu'on ne "visualise" que par une augmentation des taux sanguins de PSA (voir plus loin).
La grande étude européenne ERSPC montre un avantage de survie spécifique dans le cancer de la prostate de 21-27% dans une population qui a été dépistée. Mais il faut dépister environ 780 hommes et en traiter 27 pour en sauver un seul 13 ans plus tard. La question est donc de savoir si les inconvénients du dépistage tels que le coût et le fait d'effrayer des hommes inutilement par rapport à un PSA augmenté, ne sont pas plus lourds que les avantages (Pr Steven Joniau (Urologie, UZ Gasthuisberg dans MediQuality 20 sept 2014).
Une échographie et une IRM de la prostate peuvent plus renseigner mais leurs résultats ne sont pas 100% certains. Ces techniques n'offrent non plus la possibilité de faire une différence entre une inflammation et une tumeur. Aucun test (y compris le PCA-3, le TMPRSS-2-erg...) n'est 100% fiable.
Marqueurs plus spécifiques : des exosomes et des Micro-ARN spécifiques. Chez l'homme atteint d'un cancer de la prostate, les taux sanguins de ces deux marqueurs sont 3 x plus élevés vs chez l'homme en bonne santé...
Compte tenu du risque supplémentaire d'un résultat faussement positif de ce test, d'une éventuelle incontinence et impuissance et de dédommagements intestinaux causés par l'intervention chirurgicale et les rayons, la perte de qualité de vie pèsera plus lourd que les bénéfices apportés par une intervention prostatique. En outre, l'évolution naturelle de la plupart des cancers de la prostate (Score de Gleason 1 ou 2 : x2 en 25 ans) est tellement lente que la plupart des messieurs plus âgés décéderont d'une autre cause.
Par contre, les tumeurs les plus agressives et évolutives (Score de Gleason 4 (x2 en 1.5 ans) ou 5 (x2 en 6 mois) nécessitent une traitement combiné. En effet, elles seront opérées et ensuite traitées par curiethérapie et hormonothérapie.
Ces résultats ont été confirmés par d'autres études ![]()
![]() . D'autre part, le Canada a choisi d'abandonner le test PSA comme technique de dépistage, même chez les hommes à haut risque
. D'autre part, le Canada a choisi d'abandonner le test PSA comme technique de dépistage, même chez les hommes à haut risque ![]() !
!
Le dépistage du cancer de la prostate est néanmoins recommandé en Belgique lorsqu'un membre de famille proche a succombé à ce type de cancer. Toutefois, le HAS (4 avril 2012, Haute Autorité de Santé, France) trouve qu'une fréquence plus élevée de cancer de la prostate chez ces groupes d’hommes ne suffit pas à elle seule à justifier de l’intérêt d’un dépistage. Ce dépistage peut cependant jouer un rôle important dans le suivi du patient atteint d'un cancer de la prostate, puisque une élévation rapide de ce marqueur chez ces patients indique une récidive ![]()
![]() .
.
-
-
le dépistage du cancer de la thyroïde :
-
Les nouveaux examens de la thyroïde (à l'ultrason) sont si perfectionnés qu'ils détectent de minuscules tumeurs, qui passaient inaperçues autrefois. En effet, lorsqu'on pratique des autopsies, on s'aperçoit qu'au moins un tiers des gens ont de petits cancers de la thyroïde qui n'ont pas été détectés de leur vivant. Pour d’autres la tumeur peut même régresser naturellement. Toutefois, quand la tumeur est détectée, la tentation est grande d'intervenir. Car le patient est inquiet. Pourtant rien ne permet d'être certain que ces petites tumeurs connaîtront une évolution défavorable...
Bien que le nombre de cancers de la thyroïde détectés a été fortement augmenté, la mortalité par cancer de la thyroïde, est restée stable. En effet, dans la très grande majorité des cas, il vaut bien mieux ne rien faire.
Le dépistage du cancer est donc utile et à recommander chez les personnes appartenant à un groupe de risque. P. ex. la prévalence de cancer (du pancréas, du rein, de l'oesophage et de l'utérus) ne cesse d'augmenter en cas de surpoids et de manque d'activité physique ![]()
![]() . Plus le risque est élevé, plus le dépistage est recommandé. Dans tous les autres cas, il est mieux d'ignorer que de savoir! D'ailleurs, il est certain que nous voyons plus et mieux avec les appareils récents, mais cela ne permet-il de comprendre ce que nous voyons?
. Plus le risque est élevé, plus le dépistage est recommandé. Dans tous les autres cas, il est mieux d'ignorer que de savoir! D'ailleurs, il est certain que nous voyons plus et mieux avec les appareils récents, mais cela ne permet-il de comprendre ce que nous voyons?
Néanmoins, il est possible de distinguer les cellules cancéreuses qui sont agressives de celles qui ne le sont pas par une surveillance active : dans le cancer prostatique, par une biopsie initiale, une IRM un an après, des doses sanguins du PSA régulièrement, et dans la plupart des autres cancers : une biopsie initiale, puis une surveillance échographique ou scannographique. Il est possible ainsi de déterminer ceux qui évolueront mal et les autres, au lieu de systématiquement les opérer.
Pour les petits cancers de la prostate bien localisés, le KCE préconise dans son Rapport KCE 194A (13 jan 2013) la surveillance rapprochée. Cette surveillance active permet parfois d'attendre dix ans avant de traiter sans influencer le pronostic. Il peut également être judicieux de proposer de ne pas traiter d'emblée (watchful waiting) dans le cas d'un patient dont l'espérance de vie est inférieure à dix ans ou qui est atteint d'autres affections graves (diabète, décompensation cardiaque, autre cancer, etc.).
D'autre part, il est difficile d‘échapper à la propagande du cancer-business : incitation au dépistage, appel aux financement de la recherche, chiffres affolants sur l’incidence du cancer, articles rassurants sur les progrès de la médecine, espoirs de nouveau traitements, le point sur les "causes" environnementales et les prédispositions génétiques, le bilan sur les méthodes de prévention, reportages sur la chirurgie reconstructrice, les prothèses, les associations d’entraide, associations de patients, l’accompagnement des malades...
Votre attention pour la confusion entre "amélioration de l'espérance de vie" et "amélioration du taux de survie à 5 ans". Sachez que le taux de survie après 5 ans peut grimper sans aucune amélioration de l'espérance de vie des malades! Des surdiagnostics (compter parmi les malades des personnes dont le cancer, peu avancé, n'aurait jamais évolué assez pour les rendre malades) contribuent probablement à la forte amélioration du taux de survie à 5 ans, sans hausse proportionelle de l'espérance de vie. Au contraire, l'espérance de vie des patients cancéreux restent dramatiquement raccourcie. Parce que la chimiothérapie et la radiothérapie sont cancérigènes.
Un cancer secondaire peut apparaître n'importe quand après une chimiothérapie (ou radiothérapie), parfois 15 ans ou plus à la suite du traitement. Les types de cancer secondaire les plus courants après une chimiothérapie sont la leucémie aiguë, le lymphome non hodgkinien, le cancer de la vessie et le sarcome ![]() . Un enfant sur 6 traité contre une leucémie aura un autre cancer grave dans les 10 ans qui suivent le traitement
. Un enfant sur 6 traité contre une leucémie aura un autre cancer grave dans les 10 ans qui suivent le traitement ![]() .
.
 Prévenir le cancer de la prostate :
Prévenir le cancer de la prostate :
Marqueur biologique tumoral : IGF-I, PSA, (sarcosine ou N-méthylglycine), Kallikréine... et également le nombre de exosomes et de Micro-ARN spécifiques dans le sang.
La disponibilité d'un test spécifique du cancer prostatique (PCA3) présente un progrès considérable dans le diagnostic de ce type de cancer (le test PSA utilisé antérieurement n'est pas en effet un test du cancer de la prostate mais un test de la prostate). Il permet de rechercher dans les urines l'expression d'un gène (le PCA3) spécifique des cellules cancéreuses de la prostate. Le but est de "presser" la glande pour en faire sortir du liquide séminal et voir s'il contient ce gène particulier. La quantité de ce gène est en effet 60x plus importante quand il y a une tumeur!
Le gène de fusion TMPRSS2-ERG est un autre marqueur intéressant. Une réorganisation des gènes est un phénomène fréquent dans les cancers. Dans le cas d'une tumeur prostatique, il s'agira le plus souvent d'une fusion entre les gènes TMPRSS2 et ERG – un phénomène qui peut lui aussi être dépisté dans les urines. Cette fusion génique présente une spécificité de 90% et une valeur prédictive positive de 94% pour la présence d'un carcinome prostatique ; en outre, elle a pu être associée à une forme plus agressive de la maladie.
---> La combinaison de ces deux nouveaux biomarqueurs peut accroître encore leur valeur diagnostique.
Le marqueur kallikréine peut être utilisé pour le suivi des tests PSA anormaux et être un facteur de décision de réaliser ou non une biopsie.
Le test SelectMDx for Prostate Cancer de la société liégeoise MDxHealth pour dépister la forme agressive du cancer de la prostate a été intégré dans les directives 2018 de l'Association européenne d'urologie. Ce test devient ainsi un outil reconnu dans le dépistage du cancer de la prostate. Le test SelectMDx for Prostate Cancer est un test urinaire moléculaire breveté qui contribue à la réduction du besoin de procédures d'IRM et de biopsies de la prostate de près de 50 %, et réduisant ainsi les coûts liés à la santé.
Une équipe étasunienne propose un test urinaire en complément du PSA pour la détection des cancers à haut risque et le suivi : MyProstateScore2.0 of MPS2. Le MPS2 augmente la spécificité et distingue des cancers de haut grade ou de bas grade : il examine 18 gènes différents liés au cancer de la prostate de haut grade. Le MPS2 s'est avéré meilleur pour identifier les cancers de haut grade et, plus important encore, il permet presque d’exclure 100% les Gleason 6 ou en dessous. De plus, le MPS2 était plus efficace pour aider les patients à éviter les biopsies inutiles ![]() .
.
Pour certains cancers, comme le cancer de la prostate ou du sein, les métastases osseuses sont une complication fréquente : tandis que le cancer de la prostate présente une action ostéoblastique (c.à.d. qu'il ajoute une masse non désirée au squelette), le cancer du sein agît d'une façon ostéolytique (il détériore le tissu osseux).
Le dépistage pour les plus de 75 ans est à éviter (utilité non démontrée, inconvénients avérés). Chez les hommes plus jeunes, il n'est pas certain que le fait de traiter un cancer découvert par ce dépistage, amène à de meilleurs résultats, que de le traiter simplement suite aux symptômes ![]()
![]() .
.
Le cancer de la prostate est aujourd'hui le cancer le plus fréquent en Belgique : en 2022, quelque 11 500 nouveaux cas ont été enregistrés; en 2023, il y en avait environ 12 500.
Le risque est principalement lié à notre mode de vie. A considérer l'ensemble des facteurs suivants :
( - )
-
-
le stress est un initiateur du cancer de la prostate ;
-
-
-
une consommation élevée de graisses animales saturées est fortement liée (lait entier ou fromage
 , viande, fritures...) : préférer des yaourts et kéfirs dextrogyres, du fromage blanc, du babeurre... ;
, viande, fritures...) : préférer des yaourts et kéfirs dextrogyres, du fromage blanc, du babeurre... ;
-
des poisson gras et des suppléments riches en acides gras oméga3 de poisson EPA, DPA et/ou DHA, pourraient élever le risque de cancer de la prostate. Par contre, l'acide gras oméga3 d'origine végétale, l'ALA, et les acides gras oméga6 n'augmenteraient pas ce risque.
-
-
-
une consommation élevée de glucides à IG élevé : d'après des études, il résulte que plus on consomme de céréales raffinées pauvres en fibres (riz, pâtes, céréales du petit-déjeuner), plus le risque de cancer non agressif de la prostate est important. Ce lien est également retrouvé avec la consommation de boissons sucrées (sodas). En revanche la quantité totale de glucides consommées dans la journée ne semble pas jouer de rôle significatif

 ;
;
-
-
-
l'obésité / le syndrome métabolique ; l'obésité + le diabète augmente le risque de métastases
 ;
;
-
La prostate est entourée d’un dépôt graisseux appelé tissu adipeux périprostatique (TAPP). Au cours de l’évolution d’un cancer de la prostate, les cellules tumorales peuvent infiltrer ce tissu adipeux autour de cet organe. C’est une étape clé qui signale le début d’une maladie localement avancée car le cancer peut alors progresser vers les organes voisins. Ce phénomène est plus fréquent chez les patients obèses, pour lesquels la taille et le nombre de certaines cellules du TAPP, les adipocytes, sont augmentés. Ces cellules sécrètent les chimiokines, de petites molécules bioactives capables d’attirer d’autres cellules. Les chercheurs ont montré que celles-ci peuvent attirer les cellules tumorales prostatiques, en interagissant notamment avec un de leurs récepteurs, CCR3.
-
-
-
la sédentarité ;
-
-
-
un excès de calcium
 et de phosphore (e.a. ensemble dans le lait);
et de phosphore (e.a. ensemble dans le lait);
-
un excès de sélénium : augmente la mortalité chez des hommes présentant un cancer de la prostate non métastatique
 ;
;
-
-
-
une carence en rayons UV-B (soleil) pour la production de vitamine D : est fréquente. Des études chez le rat montrent que la concentration de récepteurs de vitamine D et de testostérone sur différentes partie de la prostate dépend fortement de la balance testostérone/vitamine D durant le développement avant l'adolescence. Des cellules prostatiques anormales semblent avoir une plus faible capacité de produire de la vitamine D activée "à la demande" ;
-
-
-
On observe une élévation graduelle des taux de PSA à partir de 40 ans. Des valeurs sériques de référence selon l'âge sont p. ex. : moins de 40a (< 1.4 μg/l); 40-49a (< 2.0 μg/l); 50-59a (< 3.1 μg/l); 60-69a (< 4.1 μg/l); > 70a (< 4.4 μg/l);
-
-
-
des faibles taux sanguins de testostérone : le zinc est indispensable pour maintenir des taux normaux de testostérone ;
-
des taux sanguins élevés d'oestrogènes : cela signifie que les androgènes sont trop aromatisés en hormones féminines pouvant entraîner un risque accru d'hyperplasie prostatique, cancer de la prostate, gynécomastie, cellulite, rétention d'eau... (traitement par bloqueur de l'aromatase).
-
-
-
des xéno-oestrogènes : la consommation de quantités importantes de sucres simples, le stress physique et émotionnel et l'exposition aux oestrogènes étrangers augmentent les taux de la leptine et des oestrogènes intracellulaires, induits par des taux sériques élevés d'insuline, de cortisol et de xéno-oestrogènes. Ce même effet synergique a été observé entre, l'augmentation des taux intracellulaires d'oestrogènes et de la leptine, et le développement de maladies telles que : obésité, diabète de type 2, surcroissance utérine, hypertrophie prostatique, cancer de la prostate et mammaire

 . Toutes ces maladies présentent donc le même mécanisme hormonal responsable de son développement.
. Toutes ces maladies présentent donc le même mécanisme hormonal responsable de son développement.
-
( + )
-
-
favoriser la consommation de thé vert, de fibres, de fruits/jus (myrtilles, raisins, sureau...), de fruits riches en pectines (pomme, prune, coing, orange...) et de légumes surtout les légumes rouge-orange tels que les tomates (lycopène), extraits de tomates, les carottes, mais aussi les courgettes, les brocolis et les concombres : ils possèdent en général des taux importants d'antioxydants et de phyto-oestrogènes, mais c'est l'interaction entre les différents composants présents dans les fruits et légumes qui est à la base de leur activité anticancéreuse ;
-
-
-
une alimentation pauvre en hydrates de carbone (sucres) : entraîne 2x moins de cancers de la prostate avec un régime "low carb"
 ;
;
-
des graisses végétales (au lieu de graisses d'origine animale) et des huiles de poisson riche en oméga3
 :
: -
-
préférez des acides gras essentiels mono- et poly-insaturés comme dans l'huile d'olive pressée à froid et dans des noix, mais également des acides gras saturés tels que dans l'huile de coco, le ghî, le beurre clarifié... : ces graisses végétales pourraient diminuer le risque de métastases prostatiques

-
ou préférer des produits laitiers fermentés tels que des yaourts et kéfirs dextrogyres, du fromage blanc, du babeurre...
-
-
---> ce qui correspond à un régime méditerranéen, qui corrèle avec un risque plus faible de cancer de prostate agressif ![]() .
.
-
-
le sélénium (cofacteur de la glutathion peroxydase) et la vitamine E (antioxydant) sont bénéfiques: ils empêchent l'angiogenèse et freinent le développement du cancer prostatique. Eventuellement en association avec d'autres antioxydants tels que la vitamine A et C ; un apport accru de zinc (> 15.6mg/j) pourrait réduire le risque d'issue fatale d'un cancer de la prostate

 ;
;
-
-
-
le zinc (voir plus haut) ;
-
-
-
les isoflavones telles la daidzéine et la génistéine en provenance du soja, jouent un rôle important comme phyto-oestrogènes : en effet les oestrogènes sont les co-initiateurs du cancer de la prostate ;
-
-
l'action des phyto-oestrogènes :
-
-
étant donné que des concentrations élevées d'oestrogènes sont impliquées dans la croissance du cancer de la prostate et dans l'hypertrophie prostatique bénigne, et que les phyto-oestrogènes présentent une action oestrogénique faible dans un environnement oestrogénique fort, leur action peut être bénéfique ;
-
en outre, la génistéine et la daidzéine ont montré la capacité de fixer les récepteurs androgéniques et de stimuler la synthèse hépatique du SHBG (augmentation de la fixation de la testostérone ---> diminution de la biodisponibilité de la testostérone libre) ;
-
inhibition de la 5-α-réductase (freine l'activation de la testostérone) ;
-
inhibition de la 17-β-hydroxysteroïd déshydrogénase (diminution de la conversion de l'androstènedione en testostérone ---> diminution des taux d'androgènes libres) ;
-
-
-
Voir aussi : "Bouger, bouger, bouger".
- la recherche scientifique montre une association entre l'éjaculation régulière - y compris la masturbation - et un risque réduit de cancer de la prostate (Knack 01 2023).
-
-
la vitamine D : possède un effet protecteur contre le cancer de la prostate, en particulier durant son développement (avant la puberté) ; des études in vitro montrent que des associations de vitamine D et A freinent la croissance des cellules cancéreuses du prostate ;
-
-
-
la vitamine K2 pourrait diminuer de plus de 35% le risque de cancer de la prostate ; en outre, la vitamine K présenterait également une action anti-cancer préventive, parce qu'elle pourrait réparer les dommages à l'ADN dans les mitochondries ;
-
 Prévenir le cancer du sein :
Prévenir le cancer du sein :
Marqueur biologique tumoral : ACE, CA15-3, HER2
Dans notre pays, le cancer du sein est le cancer le plus courant chez les femmes (35 % de tous les cancers). Il touche surtout les femmes entre 60 et 69 ans. Depuis 1990, le nombre de diagnostics chez les femmes âgées de 20 à 54 ans a augmenté de 29 % dans le monde. Surtout chez les 30-34 ans, l'augmentation est de 60 %. Par contre, chez les femmes de plus de 50 ans, le risque est resté beaucoup plus stable au cours de la même période (source : KULeuven).
Les pronostics du cancer du sein sont bons : 94.1 % des femmes touchées par un cancer du sein sont toujours en vie après 5 ans (source : VIKZ 2014-2018). Après 10 ans, ce pourcentage est encore proche de 79 % (source : Bordet). Toutefois, ces chiffres n'expliquent pas tout...
L'évolution des cancers du sein dépend avant tout du type de mutations retrouvées dans les cellules cancéreuses. La présence ou non de certaines mutations (au lieu de la taille de la tumeur) représente le critère le plus important pour décider du choix du traitement.
Le plus souvent, les œstrogènes stimulent la croissance des cancers du sein en se fixant aux récepteurs hormonaux situés au niveau de la cellule cancéreuse. Dans ce cas, on dit que la tumeur est ER-positive, c’est-à-dire que des récepteurs œstrogènes (ER) sont présents. Ce type de cancer répond à l’hormonothérapie. Mais beaucoup de patientes évoluent vers une maladie insensible aux œstrogènes avec un mauvais pronostic. Un facteur clé d’une telle évolution est la perte des récepteurs à l’œstrogène (ER) qui est associée à des tumeurs plus agressives et une perte de sensibilité aux traitements endocriniens comme le tamoxifène.
Dans le cancer du sein, l'insuline n'est pas un alliée. Une des principales raisons est que les deux cellules (celles du sein et les cellules cancéreuses) portent des récepteurs insuliniques. Lorsque l'insuline se fixe à son récepteur, elle a le même effet que l'oestrogène qui s'attache à son récepteur : provoquer la division cellulaire. Plus qu'il y a de l'insuline, plus vite les cellules mammaires se diviseront, plus vite elles se divisent, plus le risque de cancer du sein est élevé et plus rapidement les cellules cancéreuses déjà existantes croîtront...
 À l'échelle mondiale, 28,3 % des années de vie en bonne santé perdues à cause du cancer du sein sont liées à des facteurs tels que l'alimentation (viande rouge, charcuterie), le tabagisme, l'alcool et l'activité physique (The Lancet). Surveillez votre poids, contrôlez votre glycémie...
À l'échelle mondiale, 28,3 % des années de vie en bonne santé perdues à cause du cancer du sein sont liées à des facteurs tels que l'alimentation (viande rouge, charcuterie), le tabagisme, l'alcool et l'activité physique (The Lancet). Surveillez votre poids, contrôlez votre glycémie...
 Vérifiez vos seins environ une fois par mois. Soyez attentive aux changements qui persistent pendant plus de deux à trois semaines, et attendez surtout la fin de vos règles avant de vous alarmer. Si cela ne disparaît pas spontanément, consultez votre médecin traitant. Mieux vaut un contrôle de trop que pas assez !
Vérifiez vos seins environ une fois par mois. Soyez attentive aux changements qui persistent pendant plus de deux à trois semaines, et attendez surtout la fin de vos règles avant de vous alarmer. Si cela ne disparaît pas spontanément, consultez votre médecin traitant. Mieux vaut un contrôle de trop que pas assez !
Les seins, en particulier ceux qui vieillissent, sont constitués en grande partie de tissu graisseux. Et le tissu adipeux est le réservoir où sont stockées les substances toxiques ou vénéneuses, comme les microplastiques, les perturbateurs endocriniens ou les pseudo-œstrogènes. Ils sont partout, dans les parfums, les produits ménagers, le plastique et même dans votre nourriture et vos vêtements. Notre corps nous protège en stockant ces toxines dans cette graisse. Votre système lymphatique est responsable du transport de ces déchets dangereux. Il fait en sorte que ces substances quittent votre corps. Par conséquent, pour ne pas bloquer cela, vivez sans soutien-gorge autant que possible ou, au moins, choisissez-en un qui sert moins.
Note :
Pour certains cancers, comme le cancer de la prostate ou du sein, les métastases osseuses sont une complication fréquente : tandis que le cancer de la prostate présente une action ostéoblastique (c.à.d. qu'il ajoute une masse non désirée au squelette), le cancer du sein agît d'une façon ostéolytique (il détériore le tissu osseux).
A considérer l'ensemble des facteurs suivants (tous les risques se cumulent) :
( - )
-
-
le cancer du sein est étroitement lié aux taux de testostérone, au poids corporel, à une masse musculaire faible (sarcopénie), à l'insulinémie et à la présence d'un éventuel syndrome métabolique (hypertension artérielle, HDL-cholestérol bas, triglycérides élevés, hyperglycémie et tour de taille élevé) ;
-
-
-
une exposition excessive aux rayons/radiations à des fins de diagnostic (CT-scan, CT-dentaire), en particulier durant l'enfance et la jeunesse.
-
-
-
le diabète de type 2 : est un facteur de risque important dans le cancer du sein (et du colon)
 ;
;
-
-
-
un déficit en vitamine D durant l'enfance et la puberté (manque d'exposition au rayonnement solaire
 ) peut entraîner le développement de tissus mammaires anormaux, augmentant l'impact d'autres facteurs de risque de cancer mammaire tels que l'alcool ;
) peut entraîner le développement de tissus mammaires anormaux, augmentant l'impact d'autres facteurs de risque de cancer mammaire tels que l'alcool ;
-
Une étude clinique portant sur 512 femmes atteintes d'un cancer du sein en phase précoce ![]()
![]() . Au moment du diagnostic, moins d'un quart des femmes avaient un statut en vit D adéquat : chez elles,
. Au moment du diagnostic, moins d'un quart des femmes avaient un statut en vit D adéquat : chez elles,
-
-
une carence en Q10


-
-
-
une carence en iode : l'iode a une affinité particulière pour les tissus mammaires (durant la grossesse et la lactation) et rend ces tissus moins sensibles aux effets des oestrogènes. On croit que l'iode peut prévenir l'hyperplasie du tissu mammaire, empêchant ainsi le développement d'un cancer du sein.
-
-
-
des xéno-oestrogènes : la consommation de quantités importantes de sucres simples, le stress physique et émotionnel et l'exposition aux oestrogènes étrangers (la pilule, le THS après la ménopause...
 ) augmentent les taux de la leptine et des oestrogènes intracellulaires, induits par des taux sériques élevés d'insuline, de cortisol et de xéno-oestrogènes. Ce même effet synergique a été observé entre, l'augmentation des taux intracellulaires d'oestrogènes et de la leptine, et le développement de maladies telles que : obésité, diabète de type 2, surcroissance utérine, hypertrophie prostatique, cancer de la prostate et mammaire
) augmentent les taux de la leptine et des oestrogènes intracellulaires, induits par des taux sériques élevés d'insuline, de cortisol et de xéno-oestrogènes. Ce même effet synergique a été observé entre, l'augmentation des taux intracellulaires d'oestrogènes et de la leptine, et le développement de maladies telles que : obésité, diabète de type 2, surcroissance utérine, hypertrophie prostatique, cancer de la prostate et mammaire 
 . Toutes ces maladies présentent donc le même mécanisme hormonal responsable de son développement.
. Toutes ces maladies présentent donc le même mécanisme hormonal responsable de son développement. -
-
idem pour le lait entier: le lait entier moderne renferme des quantités importantes d’hormones femelles parce que les vaches sont aujourd’hui traites pendant une partie importante de la période de gestation, ce qui n’était pas le cas autrefois.
-
le lait de vache entier a aussi plus de risque de contenir des pesticides et d’autres polluants qui ont une affinité pour les graisses (voir aussi le point suivant : "des perturbateurs endocriniens").
-
-
-
-
des perturbateurs endocriniens : certaines substances chimiques présentes dans de nombreux produits d'usage courant tels que pesticides, peintures, plastiques, encres, détergents, produits de soin, cosmétiques, filtres UV, certains médicaments... pourraient être impliquées dans le développement de cancer mammaire : e.a. le triclosan, agent antibactérien utilisé dans des produits cosmétiques (savons, dentifrices…) et l’octylphénol, utilisé dans une large gamme de produits industriels (peinture, détergents, caoutchoucs, pesticides…)
 . Une exposition cumulée à une série de perturbateurs endocriniens présents dans notre environnement pourrait effectivement contribuer au développement du cancer du sein
. Une exposition cumulée à une série de perturbateurs endocriniens présents dans notre environnement pourrait effectivement contribuer au développement du cancer du sein  .
.
-
-
-
l'obésité
 :
: -
-
après la ménopause est un facteur de risque explicite : le tissu adipeux est riche en aromatases, des enzymes nécessaires à la biosynthèse périphérique des oestrogènes à partir de l'hormone masculine testostérone (par opposition à la cessation de l'activité ovarienne) : le tissu adipeux produit donc des oestrogènes et les oestrogènes fonctionnent comme facteur de croissance stimulateur du cancer mammaire (et de l'endomètre) ;
-
avant la ménopause est également un facteur de risque explicite : certains polluants (PCBs...) stockés dans le tissu lipidique, agissent comme des oestrogènes (xéno-oestrogènes), perturbent la gestion hormonale et peuvent également provoquer un cancer mammaire ;
-
Des cellules adipeuses qui doivent stocker trop de graisses, peuvent devenir hypertrophiques. Elles se stressent et réagissent d'une façon incontrôlable. Par rapport au tissue normal, le tissue adipeux hypertrophique produit des quantités plus importantes de substances toxiques (telles que des hormones, des facteurs de croissance ainsi que l'Oncostatine M, qui active la voie de signalisation STAT3 dans la cellule cancéreuse)
 .
.
-
-
-
-
l'obésité pendant l'enfance :
-
-
plus les enfants sont trop bien nourris, plus ils grandissent et prennent du poids : pour lancer le cycle menstruel, l'organisme d'une jeune fille nécessite un certain pourcentage de graisse. Actuellement ce seuil est donc atteint plus rapidement :
-
-
on constate que plus les menstruations débutent tôt, plus les jeunes filles sont exposées aux effets des oestrogènes, plus le risque de cancer mammaire est élevé ;
-
en outre, la plupart des femmes sont moins souvent enceintes que jadis, et allaitent moins (la lactation permet une meilleure maîtrise oestrogénique après la naissance) ;
-
-
chez la fille anorexique, le pourcentage de graisse descend trop bas et le cycle menstruel s'arrête :
-
-
on constate que des femmes qui ont été anorexiques antérieurement développent rarement un cancer mammaire ;
-
-
-
-
-
chez la personne jeune ou adulte :
-
-
une surconsommation de glucides > sécrétion excessive d'insuline > taux élevés d'IGF-I et surproduction d'oestrogènes : les oestrogènes fonctionnent comme un facteur de croissance ; chez des femmes atteintes de cancer mammaire, des taux élevés d'IGF-I ont été observés 9 x plus fréquemment ;
-
trop d'acides gras trans (biscuits, pâtisserie) ;
-
trop de graisse animale ou de viande > surproduction d'oestrogènes à partir du cholestérol : un métabolite du cholestérol, le 27HC, fonctionne chez la souris comme l'œstrogène et peut favoriser la croissance tumorale
 ;
; -
trop peu d'exercices physiques
 ;
; -
le stress chronique ;
-
la consommation d'alcool : un risque accru de 30% avec une consommation de 3 verres par jour (1 verre = 10g d'alcool) ;
-
-
1 chope de bière = 1 verre de vin = 1 coupe de champagne = 1 whisky cola = 1 vodka orange = 1 cocktail alcoolisé = même quantité d'alcool (10 g).
-
-
la pilule contraceptive : même si le risque est considéré comme faible, le seul fait de comparer le nombre de femmes qui prennent la pilule et l'incidence du cancer du sein laisse à penser que cela peut engendrer un nombre de cas non-négligeable ; En particulier, une utilisation précoce (peu après le début de la puberté) et prolongée de la pilule pourrait faire augmenter les risque de cancer mammaire

 ; En réalité, la pilule contraceptive est un perturbateur endocrinien (voir plus haut) : en effet, elle perturbe le cycle menstruel qui suivent peu ou prou ceux de la lune, et son horloge interne (biorythme) ;
; En réalité, la pilule contraceptive est un perturbateur endocrinien (voir plus haut) : en effet, elle perturbe le cycle menstruel qui suivent peu ou prou ceux de la lune, et son horloge interne (biorythme) ;
-
-
-
la THS (Thérapie hormonale de substitution) : le nombre de cancer du sein a diminué aux USA et en France depuis que la THS est beaucoup moins prescrite

 ; on a établi une corrélation positive entre le développement du cancer et des facteurs tels qu'une médication oestrogénique, une première grossesse tardive, une thérapie hormonale de la ménopause et une ménopause tardive
; on a établi une corrélation positive entre le développement du cancer et des facteurs tels qu'une médication oestrogénique, une première grossesse tardive, une thérapie hormonale de la ménopause et une ménopause tardive 
 . Malgré les risques de cancer du sein, mais aussi l’augmentation de cancer de l’endomètre (utérus), de l’ovaire, de thrombose veineuse et même d’accident vasculaire cérébral, ces médicaments ont été remboursés ! Afin de prévenir des fractures (parce que même l'avantage cardiovasculaire a été mis en question)!
. Malgré les risques de cancer du sein, mais aussi l’augmentation de cancer de l’endomètre (utérus), de l’ovaire, de thrombose veineuse et même d’accident vasculaire cérébral, ces médicaments ont été remboursés ! Afin de prévenir des fractures (parce que même l'avantage cardiovasculaire a été mis en question)!
-
-
-
l'âge tardif de la première grossesse constitue également un facteur de risque ;
-
( + )
-
-
l'activité physique aérobie réduit de 25% le risque du cancer du sein : bouger réduit les taux hormonaux d'oestradiol et d'oestradiol libre et augmente celui de la SHBG

 . Par rapport aux personnes non actives, les niveaux de fatigue sont moins importants et la fatigue disparaît plus vite
. Par rapport aux personnes non actives, les niveaux de fatigue sont moins importants et la fatigue disparaît plus vite 
 . Qui plus est, une activité physique présente aussi une activité antitumorale. En effet, cette activité antitumorale serait due à une augmentation de l'adrénaline et de la noradrénaline qui se produit suite à un exercice modérément intense, et son effet sur la voie de signalisation génétique connue sous le nom d'Hippo qui, entre autres, contribue à supprimer le développement tumoral
. Qui plus est, une activité physique présente aussi une activité antitumorale. En effet, cette activité antitumorale serait due à une augmentation de l'adrénaline et de la noradrénaline qui se produit suite à un exercice modérément intense, et son effet sur la voie de signalisation génétique connue sous le nom d'Hippo qui, entre autres, contribue à supprimer le développement tumoral  ;
;
-
Voir aussi : "Bouger, bouger, bouger".
-
-
certaines légumineuses (lentilles, soja...) contiennent beaucoup de phyto-oestrogènes (lignanes) qui
-
-
-
-
présentent une action oestrogénique faible dans un environnement oestrogénique fort (avant la ménopause), par compétition au niveau des récepteurs oestrogéniques : ils arrivent à contrer les effets négatifs des oestrogènes humains : ces phyto-oestrogènes peuvent donc protéger contre le cancer du sein ;
-
-
-
-
-
peuvent présenter une action anti-oestrogénique dans un environnement oestrogénique faible (après la ménopause), avec le risque de stimuler le cancer du sein ;
-
-
Dans son rapport de 2003, l’Afssa (France) suggère que le soja pourrait favoriser l’apparition de cancer du sein chez les femmes ménopausées avec des antécédents de cancers du sein. Elle recommande donc aux femmes ménopausées de ne pas consommer plus d’un produit contenant du soja par jour ![]()
![]() .
.
Des études récentes contestent cette position : en effet, les isoflavones du soja ne semblent pas se fixer aux ER-alpha (Estrogen Receptor alfa) mais uniquement aux ER-bêta. Et la stimulation de ce dernier pourrait par contre déprimer l'activité prolifératrice des ER-alpha. L'American Association for Cancer Research confirme cette thèse en 2011 ![]()
![]() et en 2012
et en 2012 ![]() . A lire également :
. A lire également : ![]() en 2013.
en 2013.
Les phyto-oestrogènes et d’autres oestrogènes présents dans la nourriture sont appelés "xéno-oestrogènes" par opposition à ceux que nous produisons naturellement. Certaines combinaisons de traitement anticancéreux comme le palbociclib/létrozole peuvent y être sensibles. Ces traitements sont notamment administrés en cas de tumeurs mammaires œstrogène-dépendantes (ER+). En effet, le létrozole la production d’œstrogènes et donc réduit le signal de promotion de croissance des cellules cancéreuses. Le palpociclib bloque la division cellulaire. Les xéno-oestrogènes sont capables de contrecarrer les effets de la combinaison thérapeutique ![]() .
.
Voir aussi : "Le soja, un cas à part".
-
-
des fibres alimentaires : en général, une alimentation du type méditerranéenne traditionnelle (céréales non raffinées, légumes, légumineuses, peu de viande, peu de fromage, peu de sel et pas de sucre) diminue le poids et de nombreux paramètres (testostérone, oestradiol libre, insuline, glucose, cholestérol, triglycérides sanguins) ; en outre, on observe une augmentation de SHBG et de IGF-I ; grâce leur richesse en fibres, les (céréales), les légumineuses, les légumes et les fruits sont capables de diminuer les taux sanguins d'oestrogènes. Le tissu mammaire des adolescentes et jeunes adultes serait particulièrement sensible à ces hormones
 .
.
-
-
-
l'allaitement réduirait le risque de cancer de 8% par enfant né et allaité ;
-
-
-
un suivi régulier des taux sanguins de vitamine D, dès la naissance ;
-
-
-
la mélatonine en faibles doses dans la prévention du cancer, en fortes doses dans le traitement du cancer mammaire ;
-
-
-
une consommation importante de folates (vitamine B9) serait associée à une réduction du risque de cancer du sein chez les femmes pré-ménopausée

 ;
;
-
-
-
une consommation importante de vitamine B6 serait associée à une réduction du risque de cancer du sein (en particulier non-hormonodépendant)

 ;
;
-
-
-
la femme produit 2 types d'oestrogènes : les "bons" 2-OH oestrone et les "mauvais" 16-OH oestrone (voir : "Hormones stéroïdes"). Les bons protègent contre le cancer mammaire, les mauvais provoquent ce cancer. Pour assurer une bonne protection, il faut 2 x plus de bons que de mauvais. La concentration des 2-OH-E1 peut être influencée positivement par une activité physique régulière, ainsi que par la consommation de choux. Les femmes doivent donc bouger plus ;
-
des suppléments de progestérone : la progestérone est un antagoniste des oestrogènes et peut être utilisée dans le traitement du cancer mammaire (au lieu de ou en complément d'anti-oestrogènes) : en effet, des chercheurs ont trouvé que, dans les cellules cancéreuses mammaires, les récepteurs de progestérone communiquent avec les récepteurs oestrogéniques afin de modifier leur comportement, entraînant ainsi une diminution de la croissance tumorale
 .
.
-
-
-
une consommation journalière de graines de lin (25g) réduit, déjà après 5 semaines, la croissance tumorale chez des patientes postménopausées atteintes d'un cancer mammaire, en réduisant la prolifération et en augmentant le processus d'apoptose
 avec une
action des lignanes comparable à celle du tamoxifène
avec une
action des lignanes comparable à celle du tamoxifène  .
.
-
 Prévenir le cancer de l'estomac :
Prévenir le cancer de l'estomac :
Marqueur biologique tumoral : CA72-4
L'étude sur les relations entre alimentation et cancer apparaît comme très complexe. Une série d'hypothèses ont été confirmées. Parmi elles, le rôle facilitateur de la viande rouge et des aliments transformés sur le cancer de l'estomac est clair.
A considérer l'ensemble des facteurs suivants :
( - )
-
-
une consommation importante de sel et d'aliments conservés par salaison ;
-
les aliments (en particulier la charcuterie) conservés par fumage, marinage, séchage ou chauffage ;
-
l'abus d'alcool ;
-
une infection gastrique chronique par H. pyroli, entraînant un état inflammatoire chronique, pouvant accélérer le turn-over des cellules gastriques, avec un risque accru d'erreurs d'ADN et de transformations malignes ;
-
gastrite auto-immune : provoque aussi un état inflammatoire chronique ;
-
( + )
-
-
végétaux et fruits frais ;
-
des tomates entières (la San Mazarano et la Corbarino) : ces deux types de tomates se sont révélées capables d’inhiber le développement et la croissance de cellules tumorales gastriques. Elles stoppent la capacité de migration de celles-ci, elles arrêtent le cycle de croissance et induisent une apoptose tumorale
 ;
; -
surtout les fruits ont été identifiés comme aliments protecteurs ;
-
 Prévenir le cancer colorectal :
Prévenir le cancer colorectal :
Marqueur biologique tumoral : ACE, CA19-9
Nous savons que 70 % des cas de cancer du côlon sont le résultat d'une inflammation du côlon qui a mal tourné. De telles inflammations se produisent tous les jours, mais normalement les cellules se réparent d'elles-mêmes. Parfois, cela ne se produit pas et des cellules anormales subsistent. Lorsque celles-ci commencent à muter, des polypes se forment, qui peuvent se transformer en cancer.
Le dépistage du cancer de l'intestin lancé en mars 2009 par la communauté française en Belgique pour les francophones âgés de 50 à 74 ans, a obtenu les résultats suivants : sur 10.900 dépistages, 312 se sont révélés positifs (2.9%). "Positif" signifie que ces tests (Hemoccult II test au gaïac, nécessite 6 prélèvements), sur base de prélèvements de selles, montrent des traces de "sang occulte". Mais ce sang ne veut pas dire cancer, ni même maladie : d'autres causes peuvent l'expliquer (simplement avoir mangé du boudin noir p. ex.). Seule une personne sur 10 (donc environ 30 cas) présentait réellement un cancer détecté lors d'un examen complémentaire (coloscopie), ou 30/10.900 = < 0.28%... Des tests immunochimiques (FIT) et les nouveaux tests immunologiques (Hemoccult Sensa) nécessitent moins de prélèvements ![]() .
.
Nous ne connaissons pas la cause exacte. Est-ce lié à l'alimentation, à l'activité physique, à la pollution atmosphérique, aux microplastiques, aux modifications de la flore intestinale ? Le cancer colorectal est un sujet complexe. Il est possible que l'évolution des modes de vie joue un rôle important : sédentarité accrue, consommation accrue de fast-food, etc. Le cancer colorectal pourrait être causé par des bactéries génotoxiques productrices de colibactine (telles que Escherichia coli PKS-positive). La colibactine peut provoquer des mutations dans l'ADN humain après un contact étroit avec les cellules intestinales. Tant qu'il n'y a pas d'inflammation intestinale et que les cellules intestinales sont protégées par une couche muqueuse, il n'y a pas de problème, car sans adhérence à la paroi intestinale, les bactéries génotoxiques ne peuvent pas provoquer de mutations.
Une grande étude internationale menée en 2025 a montré que cette empreinte ADN liée à la colibactine est plus fréquente dans les tumeurs des patients plus jeunes. Il est intéressant de noter que les chercheurs n'ont pas pu retrouver les bactéries elles-mêmes de manière cohérente. Cela indique que l'exposition a probablement eu lieu tôt dans la vie, pendant l'enfance ou l'adolescence, et que la bactérie a pu disparaître par la suite, tandis que les dommages à l'ADN sont restés présents.
Le cancer colorectal est devenu un des trois cancers les plus fréquents en Belgique, touchant près de 8 000 personnes par an (2020). Aux stades précoces, le taux de survie est encore de 88 à 97 %, tandis qu'aux stades avancés, il n'est plus que de 20 %. Le traitement du cancer à un stade plus avancé est également plus douloureux et plus invasif, avec parfois de graves conséquences pour le patient. Le cancer de l'intestin cause plus de 2 500 décès par an en Belgique. Le nombre de cas de cancer colorectal chez les personnes âgées de moins de 40 ans augmente de près de 3 % par an depuis 2004...
Classifications et métastases : cliquer ici.
A considérer l'ensemble des facteurs suivants :
( - )
-
-
le risque de cancer colorectal est plus élevé chez les consommateurs de viande ou de charcuterie à tous les repas ; selon l’Institut National du Cancer (INCA - FR), veau, bœuf, porc, agneau, mouton... consommés en excès favorisent le risque de développer ce type de pathologie. C’est aussi le cas des charcuteries (saucisson, saucisses, bacon, jambon...) e.a. parce qu'on ajoute souvent du sel nitrité (mélange de sel ordinaire et de 0.6% de nitrite de sodium (E250)), afin de garder la couleur rose de la viande fraîche. Cet additif alimentaire courant est accusé d'être cancérigène
 ! Par contre, les végétariens ont moins de cancer du côlon, surtout s'ils mangent un peu de poisson
! Par contre, les végétariens ont moins de cancer du côlon, surtout s'ils mangent un peu de poisson  .
. -
une étude publiée dans JAMA Oncology (2026) a montré que les personnes qui consomment le plus d'aliments ultra-transformés ont un risque 45 % plus élevé de développer des tumeurs colorectales précancéreuses avant l'âge de 50 ans
 .
. -
l'obésité est un facteur de risque explicite ;
-
des maladies inflammatoires de l'intestin (IBS, colite ulcéreuse, Crohn...) : l'état inflammatoire chronique augmente le risque de cancer du côlon ;
-
une carence en vitamine D dans le passé a été associée à une incidence plus élevée en cancer colorectal (BMJ, Nutrients 2025) ;
-
des apports trop élevés d'acide folique ;
-
des traitements prolongés d'antibiotiques : pourraient augmenter le risque de polypes (adénomes colorectaux) ; l'altération du microbiote induite par les antibiotiques peut entraîner un déséquilibre de la flore intestinale et favoriser une inflammation, qu'on retrouve chez les patients atteints de cancer colorectal
 ;
; -
un déficit ou une absence de la guanyline, une hormone locale qui active les récepteurs GUCY2Y
 :
: -
-
cette activation est nécessaire pour reconstituer les cellules cutanées de l'intestin qui se renouvellent en quelques jours
-
leur carence ou absence augmente le risque de division cellulaire anarchique et de cancer
-
en outre, il a été démontré que la production de cette hormone baisse avec l'âge (> 50 ans), ce qui expliquerait pourquoi le cancer du côlon est plus fréquent chez la personne âgée.
-
-
( + )
-
-
des adaptation diététiques offrent les meilleurs résultats dans la prévention du cancer du côlon : une consommation journalière de 35g de fibres en moyenne (7 portions de fruits et légumes ou pain complet) réduit le risque du cancer colorectal de 20 à 40%
 ; les aliments riches en fibres accélèrent le transit intestinal, de sorte que les déchets qui irritent continuellement la paroi intestinale restent moins longtemps dans l'organisme...
; les aliments riches en fibres accélèrent le transit intestinal, de sorte que les déchets qui irritent continuellement la paroi intestinale restent moins longtemps dans l'organisme... -
cette baisse est encore plus importante si on prend l'habitude de bouger davantage ;
-
les acides gras à chaîne courte, tels que le butyrate, renforcent l'intégrité de la paroi intestinale et régulent la fonction immunitaire, tandis que les bactéries Akkermansia muciniphila soutiennent la couche muqueuse protectrice où les microbes producteurs de butyrate se développent bien (voir aussi : "Le microbiote").
-
limiter fortement la consommation de viande, en particulier la viande rouge et la charcuterie ; face à ceux qui consommaient de la viande, les végétariens présentaient 22% de risque en moins d’être touchés par un cancer colorectal
 . Dans le détail, en s’attardant sur les différents types de végétarisme, ce danger était atténué de :
. Dans le détail, en s’attardant sur les différents types de végétarisme, ce danger était atténué de : -
- 16% chez les végétaliens
- 18% chez les ovo-lacto végétariens (qui consomment des produits laitiers et des œufs)
- 43% chez les pescovégétariens (qui consomment aussi du poisson)
-
calcium : le calcium (en supplément ou dans le yaourt) se lie aux acides biliaires et aux acides gras libres dans le côlon. Cela empêche ces acides d'irriter les cellules de la paroi intestinale. Il a également été prouvé que le calcium favorise la croissance correcte des cellules de la paroi intestinale et qu'il contrecarre certaines mutations pouvant entraîner des tumeurs
 Dr. Filip Lardon (UAntwerpen) dans HLN du 3 mars 2025
Dr. Filip Lardon (UAntwerpen) dans HLN du 3 mars 2025 Dr. Filip Lardon (UAntwerpen) dans HLN du 3 mars 2025
Dr. Filip Lardon (UAntwerpen) dans HLN du 3 mars 2025 -
comme dans les tissus mammaires et la prostate, la vitamine D déprime la croissance tumorale et soutient la différentiation cellulaire dans le côlon ; des cellules intestinales normales possèdent des concentrations plus élevées de récepteurs de vitamine D par rapport aux cellules intestinales anormales ou cancéreuses... ;
-
la vitamine B6 pourrait apporter une protection contre le cancer du côlon : il existe une relation inverse entre les taux sériques de la vit B6 (PPal, Phosphate de Pyridoxal-5, la forme active de la pyridoxine) et l'apparition d'un cancer du côlon

 .
. -
aspirine (acide acétylsalicylique) : pouvoir anti-inflammatoire ; de faibles doses d'aspirine réduiraient le risque de cancer colorectal
 .
.
-
 Prévenir le cancer de la peau :
Prévenir le cancer de la peau :
Marqueur biologique tumoral : IDO (indoleamine 2,3 dioxygénase). La présence de cette enzyme dans les ganglions sentinelles indique un risque accru d'issue fatale ![]() .
.
Toute l'année, nous vivons à l'intérieur, sauf les quelques semaines de vacances. Et pour rattraper le temps perdu, nous voulons profiter au maximum. D'ailleurs, l'incidence de mélanomes a grimpé fortement depuis le soleil est devenu une destination de rêve ![]() . Au Royaume-Uni, les personnes âgées de 65 ans et plus ont aujourd'hui 10 fois plus de risques de développer un cancer de la peau que leurs parents au même âge.
. Au Royaume-Uni, les personnes âgées de 65 ans et plus ont aujourd'hui 10 fois plus de risques de développer un cancer de la peau que leurs parents au même âge.
Il ne fait pas de doute que les coups de soleil (brûlures) (en particulier pendant sa jeunesse) peuvent causer le cancer de la peau. Trop is teveel. Toute lésion ou grosseur cutanée suspecte doit donc être vue par un médecin.
Le cancer de la peau qui est redoutable est le mélanome. Toutefois, on ne vous dit pas tout!
Sur 60 millions de Français, 1672 personnes sont décédées en 2012 du cancer de la peau. C'est vrai, cela fait 1672 cas de trop. Mais comparer ces 1672 cas avec les 150.000 Français qui meurent chaque année d'autres types de cancer et les 130.000 Français qui meurent chaque année de maladies cardiaques. Deux maladies de civilisation qui trouvent leur origine e.a. dans une exposition insuffisante au soleil (à côté des causes telles que stress, sédentarité, obésité, alcool, tabac...).
Chaque année, 50 000 nouveaux cas de cancer de la peau sont diagnostiqués en Belgique (2024). Nous sommes passés de 11 373 cas en 2004 à 45 642 en 2019 (Euromelanoma). C'est une augmentation de 400 % en 15 ans. Cette explosion des tumeurs cutanées touche toutes les tranches d'âge, y compris les jeunes de 16 à 25 ans.
En effet, le mélanome (malin), contrairement aux carcinomes (guérissables), est plus rare chez les personnes régulièrement exposées au soleil. Mieux encore, une exposition régulière au soleil, sans excès, pourrait réduire le risque de mélanomes ![]() ! En effet, les personnes qui travaillent tous les jours à l'intérieur dans des bureaux ont plus de mélanomes que les personnes qui travaillent à l'extérieur (qui plus est, le mélanome n'apparaît pas forcément sur les zones de la peau exposées au soleil).
! En effet, les personnes qui travaillent tous les jours à l'intérieur dans des bureaux ont plus de mélanomes que les personnes qui travaillent à l'extérieur (qui plus est, le mélanome n'apparaît pas forcément sur les zones de la peau exposées au soleil).
Les cancers de la peau les plus fréquents sont les carcinomes basocellulaires (NMSC : nonmelanoma skin cancer : 90% des cancers de la peau). Ce sont des cancers des couches basales de la peau. En France, 40.000 à 50.000 nouveaux cas sont déclarés chaque année. En cause, des expositions solaires brutales, agressives et répétées (soleil, bancs solaires : les deux produisent 95% d'UVA et une petite quantité d'UVB (ou même sans UVB avec certains bancs solaires ![]() ). En Belgique, 22967 nouveaux cas de cancers de la peau ont été constatés en 2011 (dont 20801 non-mélanomes). En 2019 : environ 39000 cas dont 35836 carcinomes et 3069 mélanomes! Une fois déclaré, le carcinome basocellulaire possède une malignité "locale" : il ne produit pas de métastases. Cependant, s’il n’est pas traité il peut envahir les tissus environnants
). En Belgique, 22967 nouveaux cas de cancers de la peau ont été constatés en 2011 (dont 20801 non-mélanomes). En 2019 : environ 39000 cas dont 35836 carcinomes et 3069 mélanomes! Une fois déclaré, le carcinome basocellulaire possède une malignité "locale" : il ne produit pas de métastases. Cependant, s’il n’est pas traité il peut envahir les tissus environnants ![]()
![]() .
.
Les cellules cancéreuses (de la peau) sont hyperactives, ont un métabolisme accru et se développent de manière incontrôlée. Cela nécessite un apport sanguin plus important produisant plus de chaleur qui, dans le cas du cancer de la peau, peut être détectée à l'aide de caméras thermiques.
En outre, le carcinome spinocellulaire concerne chaque année environ 10.000 patients en France. Il apparaît plus volontiers chez des sujets ayant été exposés de manière chronique et prolongée au soleil : des routiers, des agriculteurs ou des marins par exemple... . Il se développe à partir de l'épiderme. Plus grave que le carcinome basocellulaire, il peut entraîner des métastases, aux poumons notamment, dans 2% à 5% des cas ![]()
![]() . Les carcinomes spinocellulaires sont souvent précédés de lésions cutanées bénignes que l’on appelle kératoses qui devraient vous pousser à mieux vous protéger (visage, nez) et surtout à consulter un dermatologue.
. Les carcinomes spinocellulaires sont souvent précédés de lésions cutanées bénignes que l’on appelle kératoses qui devraient vous pousser à mieux vous protéger (visage, nez) et surtout à consulter un dermatologue.
Les mélanomes, quant à eux, se développent dans des taches pigmentées et sont très agressifs. Les personnes qui ont déjà eu un cancer de la peau ont également un risque plus élevé de développer à nouveau un cancer de la peau. Les mélanomes par contre sont moins fréquents (10% des cancers de la peau : en Belgique en 2011, 2166 mélanomes sur un total de 22967 cancers de la peau constatés; en 2019, 3069 mélanomes sur un total d'environ 39000 cas de cancer de la peau) mais 73% des décès d'origine cancéreuse cutanée sont attribués aux mélanomes malins (environ 400 décès par ans en Belgique).
-
-
Les mélanomes sont initialement des cellules pigmentaires, qui ne sont pratiquement pas attachées aux cellules voisines, car elles doivent pouvoir se déplacer pour fabriquer du pigment. Si ces cellules pigmentaires dégénèrent, elles deviennent très rapidement des tumeurs métastatiques, qui peuvent pénétrer ailleurs dans le corps. Le mélanome est donc une tumeur maligne développée à partir des mélanocytes (les cellules qui produisent la mélanine, notre pigment cutané, présentes dans la peau, les muqueuses, les yeux et le système nerveux central), ou à partir d'un naevus (grain de beauté) existant. La mélanine protège l'ADN des kératinocytes contre les rayons UV en masquant les noyaux cellulaires, immobilise les dérivés réactifs de l'oxygène et intercepte des ions métalliques. Les personnes à cheveux roux produisent de la phéomélanine et sont plus sensibles aux rayons UV que les personnes qui produisente de l'(eu)mélanine, car la phéomélanine offre une protection moindre contre les UV et est associée à une augmentation des dérivés réactifs de l'oxygène induits par les UVA.
-
-
-
D’abord localisée à l’épiderme, la tumeur s’étend progressivement aux couches cutanées profondes. En l’absence de traitement, les cellules cancéreuses peuvent migrer par voie sanguine ou lymphatique vers d’autres tissus ou organes, où se forment des métastases.
-
Appliquez la règle ABCDE
Pour nous simplifier la vie, les dermatologues ont développé une règle simple et facile à retenir par le grand public. Elle nous permet de surveiller régulièrement nos grains de beauté. Chaque lettre correspond à un adjectif très important, qui permet de qualifier la lésion :
-
-
-
A pour Asymétrie : il s’agit d’un grain de beauté de forme ni ronde, ni ovale ;
-
B pour Bords irréguliers : ses bords sont découpés, il présente des irrégularités ;
-
C pour Couleur non homogène : il possède plusieurs couleurs mélangées ;
-
D pour Diamètre : sa taille augmente (> 6mm) ;
-
E pour Evolution : il change d’aspect, avec le temps.
-
-
Si vous observez un grain de beauté qui montre une modification d'aspect (taille, couleur, forme, épaisseur, contours), pas d’hésitation : vous devez consulter votre médecin. Il vous expliquera comment la surveiller.
On distingue normalement 4 types de mélanome cutané :
-
-
-
le mélanome superficiel extensif (Superficial Spreading Malignant Melanoma, SSMM)
-
le mélanome nodulaire (Nodular Malignant Melanoma, NMM)
-
le mélanome de Dubreuilh ou lentigo malin (Lentigo Malignant Melanoma, LMM)
-
le mélanome acral lentigineux (Acral Lentiginous Malignant Melanoma, ALMM)
-
-
A l'exception du NMM, tous les types commencent par se développer au niveau de l'épiderme, au cours d'un processus d'extension horizontale ou radiale (Radial Growth Phase, RGP). Après plusieurs mois, voire années, la tumeur pénètre plus profondément et entame une extension verticale (Vertical Growth Phase, VGP).
-
-
-
le SSMM donne un exemple classique de croissance en 2 phases. Cette forme, qui est la plus fréquente dans nos régions, apparaît le plus souvent sur des peaux non exposées au soleil.
-
le NMM, symétrique et nodulaire, ne passe pas par la phase radiale et présente d'emblée un envahissement vertical.
-
le LMM, au contraire, se caractérise par une phase RGP de longue durée et peut être présent pendant de nombreuses années avant d'envahir le derme réticulaire. Il se développe principalement dans les régions soumises à une exposition solaire chronique (visage).
-
l'ALMM siège majoritairement sur les zones lisses et glabres de la plante des pieds, de la paume des mains ou sous la plaque unguéale.
-
-
Le rayonnement UV est considéré comme facteur de risque primaire des cancers de la peau par l'OMS . Des liens indiscutables ont été observés pour le développement des carcinomes basocellulaires (outre l'exposition aux rayons UV, le tabagisme est considéré comme un facteur de risque à part entière dans le développement de carcinome spinocellulaire). Chez les mélanomes, les liens sont moins clairs. La plupart des mélanomes apparaissent en effet à des endroits de l'organisme, non exposés au soleil (l'abdomen ou l'arrière des cuisses). Le soleil n'est donc pas la cause? L'excès nuit évidemment. Mais sur quelle durée d'exposition doit-on se baser? S'agit-il d'un problème de rapport UVB/UVA? Une exposition régulière mais intermittente, est-elle moins nocive que des périodes sans exposition suivies de forte exposition? Concernant l’ensoleillement, les études montrent que l’exposition régulière au soleil diminue le risque de mélanome alors que l’exposition occasionnelle l’augmente ![]()
![]() . Toute l'année, nous sortons à peine, mais pendant les congés, nous voulons faire le plein solaire : et bingo!
. Toute l'année, nous sortons à peine, mais pendant les congés, nous voulons faire le plein solaire : et bingo!
En fait, on ne le sait pas. Toutefois, on sait qu'une personne qui expose la plus grande partie de son corps au soleil tous les jours à midi (11-14h : c'est lorsque le soleil est au Zénith qu'on reçoit le plus d'UVB sur terre), sans écran solaire et durant 5 à 10 minutes (s'exposer ne veut pas dire abuser et attendre le coup de soleil), capte suffisamment de rayons UVB pour combler les besoins de vitamine D (plus la surface exposée de la peau est importante, plus la synthèse de la vit D est facilitée et accélérée, plus la durée de l'exposition peut être courte ; une coloration trop rapide de la peau (brunir) doit être évitée parce qu'elle inhibera la synthèse de la vit D). Et cette vitamine protège l'organisme contre une douzaine de différentes formes de cancer... Qui plus est, le sélénium pourrait aussi protéger l'organisme contre certains cancers, tels que le cancer de la peau. Une exposition solaire régulière (assurant des taux suffisamment élevés de vit D) pourrait justement protéger la peau contre le développement de mélanomes sur des parties cutanées non-exposés au soleil. En effet, chez les patients présentant des taux les plus hauts de vit D, on observe des mélanomes moins épais et des chances de survie plus élevées, par rapport aux patients aux taux de vit D les plus faibles ![]() . En outre, il n'existe pas de consensus scientifique sur l'utilisation de crèmes solaires pour réduire le risque de cancer de la peau : certaines études laissent planer le doute en montrant que leur utilisation pourrait même augmenter le risque de mélanome dans les pays à latitude supérieure à 40 degrés
. En outre, il n'existe pas de consensus scientifique sur l'utilisation de crèmes solaires pour réduire le risque de cancer de la peau : certaines études laissent planer le doute en montrant que leur utilisation pourrait même augmenter le risque de mélanome dans les pays à latitude supérieure à 40 degrés ![]()
![]() , ce qui est le cas en Belgique. Les lunettes solaires seraient un peu comme les crème solaires : la lumière solaire contribue grandement à une bonne vision et à la production endogène de vitamine D... Si possible, privilégier la casquette ou le chapeau a large bord, et s'exposer quand même a l'oeil libre pour un temps limité au rayons soalires (plutôt entre 11h et 14h, le soleil étant vertical, il ne "rentre" pas directement dans l'oeil) ...
, ce qui est le cas en Belgique. Les lunettes solaires seraient un peu comme les crème solaires : la lumière solaire contribue grandement à une bonne vision et à la production endogène de vitamine D... Si possible, privilégier la casquette ou le chapeau a large bord, et s'exposer quand même a l'oeil libre pour un temps limité au rayons soalires (plutôt entre 11h et 14h, le soleil étant vertical, il ne "rentre" pas directement dans l'oeil) ...
* En Europe, c'est en Ecosse qu'on observe le plus de cancers de la peau, bien que ce pays ne compte pas beaucoup d'heures d'ensoleillement. En général, le nombre de mélanomes augmente depuis les années 70. Des changements atmosphériques sont probablement impliqués, ainsi qu'une exposition accrue au soleil. Même en utilisant des produits solaires à indice de protection plus élevé, le nombre de cancers de la peau continue à augmenter. En effet, ces indices de protection plus élevés offrent un faux sentiment de sécurité et de protection. En général, les populations à peau blanche (Europe du nord) sont plus sensibles aux effets nocifs possibles du soleil.
* Toutefois, d'après une étude suédoise menée durant 15 années et incluant 38472 femmes (30-49a), il résulte que chez les femmes qui avaient exposé leur corps le plus souvent au soleil, la mortalité (toutes causes confondues) était réduite. En outre, des vacances au soleil, au moins 1x par an, diminuait chez elles l'incidence cardiovasculaire et la mortalité ![]() .
.
* Une crème solaire déprime les signaux d'alarme (érythème et rougeurs) d'une peau trop exposée aux rayons solaires. Une exposition trop intense ou trop longue provoque des dégâts cutanés.
-
-
-
outre des filtres minéraux (qui ne réverbèrent pas tous les rayons UVA ; p. ex. l'oxyde de titane), des filtres chimiques sont ajoutés pour assurer une protection anti-UV plus élevée. En effet, une partie des (longues) ondes UVA arrive quand-même à passer les filtres minéraux.
-
des filtres chimiques (tels que l'octocrylène) par contre s'infiltrent dans la peau et y absorbent les rayons UVA (longs), qui ne sont pas bloqués par les filtres minéraux. Toutefois, ces filtres chimiques peuvent être source de radicaux libres qui peuvent détériorer les cellules cutanées et leur ADN. Des antioxydants seront donc ajoutés (p. ex. le dihydrocalone, vit C, vit E)
 .
. -
on ajoute ainsi souvent de la vit A pour ses propriétés antioxydantes et pour freiner le vieillissement de la peau. Toutefois, la vit A pourrait inhiber l'accumulation du cholestérol sulfate au niveau de la peau et réduire l'activité de l'enzyme transglutaminase (impliquée dans la formation de structures en réseau (cross-linking) dans nos tissus, afin de les protéger contre des infections et contre la perte hydrique)
 .
. -
une crème solaire contient souvent de l'aluminium (comme surfactant) pouvant interférer avec la synthèse de sulfate par l'eNOS.
-
une crème solaire prévient la synthèse de la vitamine D (sulfate) au niveau de la peau.
-
-
Qui plus est, des études ont montré qu'une exposition excessive et répétée aux rayons UVA et des brûlures solaires entraînent le développement de mélanomes et que des concentrations cutanées insuffisamment élevées de vit D favorisent leur croissance.
Les rayons UVA (321-400nm) provoquent des dégâts cutanés, tandis que les rayons UVB (290-320nm) sont indispensables dans la synthèse de vitamine D sulfate. Les deux types de rayons peuvent bronzer et brûler la peau, sauf que les rayons UVB agissent plus rapidement. Par contre, les rayons UVA pénètrent la peau plus profondément, où ils détruiseraient la vit D présente ![]() et joueraient un rôle plus important dans le vieillissement cutané et le développement de cancer de la peau. Les rayons UVB par contre renforcent aussi notre humeur et énergie, soutiennent la régulation de la mélatonine, aident à soulager les symptômes de la SEP et à traiter des troubles cutanés...
et joueraient un rôle plus important dans le vieillissement cutané et le développement de cancer de la peau. Les rayons UVB par contre renforcent aussi notre humeur et énergie, soutiennent la régulation de la mélatonine, aident à soulager les symptômes de la SEP et à traiter des troubles cutanés...
En outre, d'après des études chez des personnes travaillant à l'intérieur derrière des vitres, on a observé plus de cas de mélanome. Probablement parce que les vitres filtrent les UVB et laissent passer les UVA. Ces personnes présentent un apport trop élevé d'UVA comparé à l'apport d'UVB. Parallèlement, elles présentent aussi souvent une carence en vitamine D ![]() &
& ![]() .
.
Une exposition aux rayons solaires derrière une vitre est donc aussi mauvaise qu'une exposition aux rayons d'un banc solaire!
Aussi les pilotes d'avions sont exposés à un risque de mélanome nettement plus élevé. Toutefois, les risques varient selon les différents types d'avions : alors que les vitres en polycarbonate bloquent complètement les rayons UV, le verre feuilleté laisse passer 54 % des rayons UVA, qui sont associés au mélanome. À haute altitude, les nuages et les montagnes enneigées réfléchissent jusqu'à 85 % du rayonnement UV. Cela augmente encore davantage l'exposition du personnel de vol ![]() .
.
En outre, notre horloge biologique nous protège des méfaits des rayons du soleil le matin plutôt qu'en pleine après-midi, où le risque de "coup de soleil" est élevé ![]()
![]() . En effet, la protéine XPA, capable de réparer les dommages solaires à l'ADN, n'est pas active durant toute la journée, mais en particulier dans la matinée...
. En effet, la protéine XPA, capable de réparer les dommages solaires à l'ADN, n'est pas active durant toute la journée, mais en particulier dans la matinée... ![]() .
.
Hypothèse : les dommages provoqués à l'ADN par les UV sont réparés par un système de défense appelé "réparation par excision de nucléotides" qui nous protège ainsi du cancer. Une sous-unité de ce système, la protéine XPA limite son action et cette protéine a une activité circadienne, c'est-à-dire qui varie au cours de la journée. Chez la souris, et probablement chez l'homme, le moment d'exposition aux UV est un facteur contribuant au risque de cancer. Toutefois, la hauteur du soleil sur l'horizon doit être suffisante afin de capter suffisamment de rayons UVB, indispensables pour la production endogène de la vitamine D : c'est à dire, lorsque le soleil est au zénith, entre 11 et 14h, heure solaire (voir : "Vitamine D, Les déficits"). Quelques minutes par jour, chaque jour... (sans protection solaire) seraient suffisantes. Mais "trop is teveel"...
La peau nécessite également des bonnes graisses : d'abord des bonnes graisses saturées, indispensables pour assurer la protection des cellules, ensuite des acides gras essentiels (e.a. dans des huiles non raffinées de première pression riches en acides gras oméga3 (et oméga6) telles que des huiles de lin, de noix..., mais également dans les poissons d'eau froide (maquereaux, sardines, krill...) et dans certaines algues). En dehors du corps, les acides gras polyinsaturés deviennent vite rance en réaction avec l'oxygène dans l'air. Dans l'organisme, ces acides gras insaturés assurent l'absorption d'oxygène à travers la membrane cellulaire. Lorsque cette dernière a durci par l'action des mauvaises graisses, la cellule ne peut plus ou faiblement absorber de l'oxygène, devenir cancéreuse, et survivre en anaérobie par la fermentation de glucose (voir plus haut).
![]() Le bon fonctionnement d'une cellule saine nécessite la présence d'oxygène. Utilisez donc uniquement des bonnes graisses sur votre peau! Dans le cas contraire, les cellules cutanées peuvent s'asphyxier risquant le développement d'un cancer de la peau. En effet, des cellules cancéreuses possèdent non seulement la capacité de survivre en présence d'oxygène, mais également en anaérobie par fermentation de glucose.
Le bon fonctionnement d'une cellule saine nécessite la présence d'oxygène. Utilisez donc uniquement des bonnes graisses sur votre peau! Dans le cas contraire, les cellules cutanées peuvent s'asphyxier risquant le développement d'un cancer de la peau. En effet, des cellules cancéreuses possèdent non seulement la capacité de survivre en présence d'oxygène, mais également en anaérobie par fermentation de glucose.
![]() Le Journal of Investigative Dermatology a présenté l'option d'un vaccin à ARNm contre le cancer de la peau - une variante de la technologie réussie qui a permis de contrôler partiellement le coronavirus. Dans ce cas, le vaccin stimulerait la production de la protéine TR1, qui, dans les cellules de la peau, aide à contrecarrer l'action des radicaux libres de l'oxygène qui peuvent être si dommageables. Pour l'instant, il s'agit d'un concept...
Le Journal of Investigative Dermatology a présenté l'option d'un vaccin à ARNm contre le cancer de la peau - une variante de la technologie réussie qui a permis de contrôler partiellement le coronavirus. Dans ce cas, le vaccin stimulerait la production de la protéine TR1, qui, dans les cellules de la peau, aide à contrecarrer l'action des radicaux libres de l'oxygène qui peuvent être si dommageables. Pour l'instant, il s'agit d'un concept...
On constate que le nombre de diagnostics de mélanomes de faible épaisseur augmente régulièrement depuis plusieurs années alors que la mortalité liée à cette tumeur reste stable. Ce qui laisse à penser que le dépistage concerne, aussi, des lésions qui n'ont pas réellement de risque évolutif ![]()
![]() et que l'évolution des critères du diagnostic anatomopathologique de mélanome dictée par différents facteurs (révision des seuils de malignité, meilleure compréhension de la biologie, vigilance accrue...) a conduit à une " inflation" des diagnostics de mélanome précoce
et que l'évolution des critères du diagnostic anatomopathologique de mélanome dictée par différents facteurs (révision des seuils de malignité, meilleure compréhension de la biologie, vigilance accrue...) a conduit à une " inflation" des diagnostics de mélanome précoce ![]()
![]() .
.
Toutefois, en profitant du temps ensoleillé, vous diminuerez d’autant votre risque de toutes maladies confondues (surtout cancer et maladies cardiaques, mais aussi ostéoporose, sclérose en plaques et dépression), beaucoup plus que vous n’augmenterez votre risque de mourir d’un cancer de la peau.
Note :
Un traitement à base de médicaments anti-rejet (immunosuppresseurs) pour des patients transplantés atténue/supprime les réactions immunitaires de l'organisme. Aussi au niveau de la peau. Cet effet immunosuppresseur augmente le risque de développement cancéreux, sans que le système immunitaire intervient. D'après des études, il résulte que chez environ 15% des patients transplantés rénaux on constate un risque accru de cancer de la peau ![]()
![]() .
.
 Prévenir le cancer du col de l'utérus :
Prévenir le cancer du col de l'utérus :
Marqueur : lésions précancéreuses.
Il faut savoir qu’à partir du moment où l’on est sexuellement actif, chacun d’entre nous est infecté à un moment ou un autre de sa vie par un virus de type HPV, oncogène ou non. C’est très banal. Et dans l’immense majorité des cas, l’infection va partir d’elle-même. Elle sera éliminée par le système immunitaire en 2 à 3 ans.
En revanche, dans une minorité de cas, elle va persister, évoluer lentement durant des années au point d’entraîner un jour, l’apparition de lésions précancéreuses voire encore plus tard, un cancer du col. C’est pourquoi, les spécialistes insistent autant sur l’importance du dépistage par frottis, tous les 3 ans entre 25 et 65 ans. L’objectif de cet examen étant justement de reconnaître la maladie à un stade où elle est encore curable.
Etre infecté n'est donc pas grave, c'est l'absence de dépistage par frottis!
Et les vaccins (GARDASIL°, CERVARIX°)? : ils peuvent assurer une plus grande protection (mais non totale!), pas contre le cancer du col d'utérus, mais contre un facteur de risque de ce cancer, en particulier en cas de présence d'autres facteurs de risque :
-
-
avoir de nombreux partenaires
-
tabagisme actif et passif
-
présence d'AST (affections sexuellement transmissibles) telles que Chlamydia, Herpes genitalis, SIDA...
-
système immunitaire affaibli (maladie, médicaments...)
-
...
-
 Traiter à tout prix?
Traiter à tout prix?
Dans une situation aussi grave que l’annonce d’un cancer métastasié, qui équivaut dans tous les cas à l’annonce de très grandes souffrances :
- il y a ceux qui vont préférer se confier entièrement au corps médical et trouver une sorte de sécurité ou au moins être un peu rassurés par un programme complet de chirurgie, radiothérapie, chimiothérapie, y compris si ils savent au fond d’eux-mêmes qu’au bout du compte il y a la souffrance et la mort.
- il y a ceux qui vont au contraire trouver une forme de réconfort voire d'espérance en se lançant dans une sorte de quête personnelle. Ils chercheront à « trouver leur voie » en allant justement à la recherche des guérisseurs, chamanes ou magnétiseurs qui, sait-on jamais, pourraient réussir... l'impossible.
On sait combien l'espoir et le moral, sont importants et augmentent les chances de guérir, surtout en cas de maladie grave. Ou pas du tout, parce que certains cancers (p. ex. du pancréas) sont sans pitié.
Opération, rayons et chimiothérapie : les armes anti-cancer actuelles de la médecine classique. Les opposants utilisent d'autres mots : hacher, brûler et empoissonner (le modèle "cut, burn, poison"). La chimiothérapie tue les cellules malades mais aussi les cellules saines : la stratégie de la terre brûlée! Ces armes horribles font que le cancer fait peur. Il fait temps qu'on réalise que ce n'est pas le cancer mais le "traitement" qui agresse profondément la qualité de vie. Bien qu'on ne peut difficilement parler d'un "traitement", puisque qu'on ne trait nullement sa cause...
En effet, la chimiothérapie cible toutes les cellules qui se multiplient rapidement, non seulement la tumeur, mais aussi (de manière visible) les follicules pileux du patient et (de manière invisible) son système immunitaire. Une fois la poussière retombée, le patient reste dans un état d'immunodéficience, vulnérable non seulement aux infections, mais aussi à la récidive du même cancer ou à une forme plus agressive de celui-ci. Et la chimiothérapie accélère le processus de vieillissement !
Qui plus est, plus de la moitié des nouveaux médicaments anticancéreux mis sur le marché dans l'UE entre 2009 et 2013 n'ont pas prouvé qu'ils amélioraient la survie ou la qualité de vie des patients par rapport à ceux existants, voire à des placebos, selon une étude du King's College de London et de la London School of Economics (05/10/2017 dans tous les journaux) ![]() . Pire encore, un tiers des oncolytiques ne prolonge nullement la vie, au contraire
. Pire encore, un tiers des oncolytiques ne prolonge nullement la vie, au contraire ![]() &
& ![]() ! Le chimiothérapie est cardiotoxique
! Le chimiothérapie est cardiotoxique ![]() . Elle induit une destruction cellulaire et une dysfonction d'organe qui explique la survenue de complications à type d'insuffisance cardiaque ou d'hypertension artérielle. De nombreuses femmes qui survivent à un cancer après chimiothérapie ont un risque de mortalité cardiovasculaire plus élevé... Le cancer tue, mais la peur d'une rechute aussi...
. Elle induit une destruction cellulaire et une dysfonction d'organe qui explique la survenue de complications à type d'insuffisance cardiaque ou d'hypertension artérielle. De nombreuses femmes qui survivent à un cancer après chimiothérapie ont un risque de mortalité cardiovasculaire plus élevé... Le cancer tue, mais la peur d'une rechute aussi...
Depuis des décennies, la médecine a minimisé ses effets secondaires et elle nous a dit que ses petits inconvénients étaient annulés par ses immenses atouts. Fake news! Aujourd'hui (2018) il y a unanimité pour souligner l'extrême toxicité de la chimiothérapie et sur sa faible efficacité thérapeutique ![]() . Seulement maintenant (Etude TailorX en 2018), on se rend compte que p. ex. 70% des femmes atteintes d'un cancer mammaire au stade primaire ne nécessitent pas de chimiothérapie (Score du test Oncotype DX entre 11 et 25)
. Seulement maintenant (Etude TailorX en 2018), on se rend compte que p. ex. 70% des femmes atteintes d'un cancer mammaire au stade primaire ne nécessitent pas de chimiothérapie (Score du test Oncotype DX entre 11 et 25) ![]() .
.
Que se passerait-il si on ne fait rien? Ne rien faire est quelquefois exactement la chose à faire, puisque le corps humain a une faculté remarquable d'autoguérison. Chaque année des dizaines de milliers de patients sont mutilés inutilement pour des micro-tumeurs qui seraient restées inoffensives sans leur découverte fortuite...
Parfois, un cancer installé régresse spontanément. Même parfois à des stades avancés (métastase) ![]() . Sans radiothérapie ni chimiothérapie. Des cas de régression spontanée de mélanome malin, d'adénocarcinome réla, de lymphome non Hodgkinien, de certains cancers du sang et de neuroblastome chez l'enfant (cancer du cerveau) ont été rapportés.
. Sans radiothérapie ni chimiothérapie. Des cas de régression spontanée de mélanome malin, d'adénocarcinome réla, de lymphome non Hodgkinien, de certains cancers du sang et de neuroblastome chez l'enfant (cancer du cerveau) ont été rapportés.
Dans la plupart des régressions, les patients semblent avoir connu une infection importante après avoir déclaré leur cancer. Des chercheurs pensent qu'une importante maladie infectieuse peut déclencher une telle forte réaction immunitaire, capable de détruire les cellules cancéreuses. Toutefois, les vaccinations (variole, polio, rage, typhus...) et les antibiotiques systématiques ont fortement réduit l'incidence des maladies infectieuses. En effet, notre système immunitaire est privé d'entraînements. Vivre une maladie infectieuse majeure, des fortes fièvres, ... renforce notre immunité tellement qu'elle détruit en même temps les germes pathogènes et les cellules cancéreuses à un stade précoce, avant qu'elles n'aient le temps de grossir et de devenir dangereuses.
 C'est la logique appliquée avec les traitements les plus innovants contre le cancer : l'immunothérapie, la thermothérapie (hyperthermie).
C'est la logique appliquée avec les traitements les plus innovants contre le cancer : l'immunothérapie, la thermothérapie (hyperthermie).
L'immunothérapie :
Contrairement aux autres traitements, l'immunothérapie ne cible pas directement la tumeur mais le système immunitaire du patient. afin de stimuler ses défenses contre les cellules cancéreuses. Ces traitements cherchent à inhiber le contrôle qu’exercent ces dernières sur le système immunitaire et rétablir l'action développée par le système immunitaire du patient contre sa propre tumeur (réduction/élimination).
Notre corps dispose naturellement d'un système immunitaire composé de globules blancs qui attaquent les cellules anormales. Ce système intervient par exemple en cas de virus ou d'infection. Mais notre système immunitaire possède également des "points de contrôle", une sorte de frein qui empêche une réaction immunitaire trop violente en cas de virus. Les cellules cancéreuses abusent de ces "points de contrôle" pour que nos globules blancs ne les reconnaissent pas comme malignes et les "laissent passer".
L'immunothérapie fait appel à des bloqueurs, inhibiteurs des récepteurs situés sur des lymphocytes T (dont des inhibiteurs de checkpoint (-ib)). Ces traitements ne présentent pas les effets indésirables classiques des chimiothérapies, tels que la perte de cheveux, la fatigue et les nausées. De bons résultats ont été obtenus pour le cancer de la peau, le cancer du poumon, les tumeurs de la tête et du cou, le cancer de l'œsophage et de l'estomac, les tumeurs du foie et des voies biliaires, le cancer du rein et le cancer de l'utérus. Très occasionnellement, elle fonctionne également chez les patients atteints de cancer colorectal et de cancer du sein, mais dans ce cas, il ne concerne qu'un groupe limité.
Voir : Immuno-T
Mais ces nouveaux médicaments sont-ils sûrs ?
La question qui se pose aujourd'hui est la sécurité d'emploi de ces nouveaux composants sachant que la destruction des cellules tumorales peut libérer des débris cellulaires toxiques susceptibles d'affecter d'autres tissus ou organes. Notamment les cytokines inflammatoires qui seraient relâchées pourraient avoir des répercussions sur le système cardiovasculaire. Dans les études en cours, on note de fait des effets secondaires sévères dus à la libération de cytokines (cascade/orage de cytokines) chez environ un quart des patients traités ![]() . En effet, un système immunitaire déchaîné peut se tourner contre des organes vitaux tels que intestins, foie, poumon, reins, glandes surrénale et pituitaire, pancréas et parfois le coeur..., provoquant le développement aigu de diabète de type 1 suite à une insuffisance aiguë du pancréas, des inflammations intestinales, une insuffisance rénale... et parfois la mort (hyperprogression tumorale)
. En effet, un système immunitaire déchaîné peut se tourner contre des organes vitaux tels que intestins, foie, poumon, reins, glandes surrénale et pituitaire, pancréas et parfois le coeur..., provoquant le développement aigu de diabète de type 1 suite à une insuffisance aiguë du pancréas, des inflammations intestinales, une insuffisance rénale... et parfois la mort (hyperprogression tumorale) ![]() .
.
Par contre,
- des essais avec une immunothérapie "autologue" basée sur la transfection de propres cellules dendritiques et d'autres cellules présentatrices d'antigènes offrent des résultats prometteurs.
- des études (VIB) sont en cours avec la protéine MLKL afin de provoquer une nécroptose (mort cellulaire immunogène) de cellules cancéreuses : lorsque des cellules meurent d'une telle manière, elles provoquent une réaction du système immunitaire (activation). Ce type de traitement inhibe non seulement la croissance tumorale primaire, mais protège également contre la formation de métastases et contre des tumeurs non-traitées. En effet, le système immunitaire reconnaît aussi des cellules cancérigènes logées dans d'autres sites, grâce à l'effet immunogène suite à la confrontation avec les cellules mortes par nécroptose
 .
. - des résultats positifs ont été obtenus avec un vaccin contre les rotavirus : l'effet "oncolytique" de ce vaccin (c'est-à-dire sa capacité à infecter et tuer les cellules cancéreuses lorsqu'injecté directement dans la tumeur) est basé sur ses fortes propriétés pro-inflammatoires qui sont renforcées par l'immunothérapie
 .
. - les vaccins thérapeutiques contre le cancer basés sur la technologie de l'ARNm constituent une forme innovante d'immunothérapie. Chaque tumeur possède des « antigènes tumoraux » spécifiques, des protéines que le système immunitaire peut reconnaître comme des agents pathogènes. En incluant le code génétique de ces antigènes – sous une forme inoffensive, bien sûr – dans le vaccin sous forme de minuscules particules de graisse, le corps produit lui-même ces protéines. Le système immunitaire les reconnaît comme étrangères et agit contre ces antigènes tumoraux.
- la détection précoce est importante : les cellules cancéreuses libèrent du matériel génétique dans le sang, même aux premiers stades de la maladie. Cependant, il est nécessaire d'en trouver suffisamment dans un échantillon de sang de 7,5 millilitres pour pouvoir le présenter à l'IA. Dans un monde idéal, des échantillons de sang pourraient être prélevés sur tout le monde tous les quelques mois pour voir si l'ADN tumoral circule.
Les vaccins thérapeutiques contre le cancer basés sur la technologie de l'ARNm constituent une forme innovante d'immunothérapie. Chaque tumeur possède des « antigènes tumoraux » spécifiques, des protéines que le système immunitaire peut reconnaître comme des agents pathogènes. En incluant le code génétique de ces antigènes – sous une forme inoffensive, bien sûr – dans le vaccin sous forme de minuscules particules de graisse, le corps produit lui-même ces protéines. Le système immunitaire les reconnaît comme étrangères et agit contre ces antigènes tumoraux.
Aussi le prix des nouvelles thérapies anti-cancer pose problème, il s'agit souvent de milliers d'euros par mois. Mais combien vaut un nouveau médicament? Cela dépend des années de vie en parfaite santé gagnées, exprimées en coût par "Quality-Adjusted Life Year" (QALY), année de vie ajustée sur la qualité. Autoriser leur remboursement peut mettre notre système de soins en péril ![]() . Pour des médicaments qui allonge le délai de "survie" d'un mois ou deux...
. Pour des médicaments qui allonge le délai de "survie" d'un mois ou deux... ![]() . Mourir en janvier au lieu de décembre, avec tous les effets secondaires de la chimiothérapie... et toujours sans espoir de guérir!
. Mourir en janvier au lieu de décembre, avec tous les effets secondaires de la chimiothérapie... et toujours sans espoir de guérir!
 Presque chaque jour, des nouveaux médicaments anti-cancer arrivent sur le marché tels que l'administration de la naltrexone, les thérapie ciblées (contre une protéine spécifique responsable de la multiplication incontrôlée des cellules : imatinib (sarcome), sunitinib (cancer du rein métastatique), gefitinib (contre EGFR dans le cancer du poumon, du sein), crizotinib (anti-ALK dans le cancer du poumon), vemurafenib (anti-BRAF dans le mélanome), olaparib (dans le cancer d'un ovaire avancé) et les anti-mTOR (everolimus, temsirolimus... dans le cancer du sein)) et l'immunothérapie des tumeurs (des anticorps anti-PD-1, anti-PD-L1, anti-CTLA4 e.a. dans le traitement de mélanomes) et peut-être des anciens traitements immunologiques tels que la "Krebsimmuntherapie" et les "Coley's toxins" (injection directe dans la tumeur de bactéries qui libèrent diverses enzymes qui peuvent détruire les cellules tumorales et, comme tout intrus organique, déclenchent un état inflammatoire du système immunitaire pouvant également cibler des masses cancéreuses
Presque chaque jour, des nouveaux médicaments anti-cancer arrivent sur le marché tels que l'administration de la naltrexone, les thérapie ciblées (contre une protéine spécifique responsable de la multiplication incontrôlée des cellules : imatinib (sarcome), sunitinib (cancer du rein métastatique), gefitinib (contre EGFR dans le cancer du poumon, du sein), crizotinib (anti-ALK dans le cancer du poumon), vemurafenib (anti-BRAF dans le mélanome), olaparib (dans le cancer d'un ovaire avancé) et les anti-mTOR (everolimus, temsirolimus... dans le cancer du sein)) et l'immunothérapie des tumeurs (des anticorps anti-PD-1, anti-PD-L1, anti-CTLA4 e.a. dans le traitement de mélanomes) et peut-être des anciens traitements immunologiques tels que la "Krebsimmuntherapie" et les "Coley's toxins" (injection directe dans la tumeur de bactéries qui libèrent diverses enzymes qui peuvent détruire les cellules tumorales et, comme tout intrus organique, déclenchent un état inflammatoire du système immunitaire pouvant également cibler des masses cancéreuses ![]() ).
).
Toutefois, tout ce qu'ils obtiennent jusqu'à présent, c'est le prolongement de la vie (en moyenne) de quelques mois. Autrement dit, si l’on vous diagnostiquait aujourd’hui un cancer du pancréas, ce médicament vous permettrait de mourir début janvier plutôt que début décembre! Cela bien sûr, avec tous les effets secondaires de la chimiothérapie... et sans espoir d'être un jour guéri.
Pourtant, il y a des exceptions comme le propranolol, un médicament générique bon marché contre des arythmies, capable de traiter des sarcomes des tissus mous (hémangiomes, angiomes fraise) avec une réponse clinique de 100% et quasi sans effets indésirables... ![]() . Des résultats similaires ont été obtenus dans le traitement de mélanomes malignes
. Des résultats similaires ont été obtenus dans le traitement de mélanomes malignes ![]() .
.
Le propranolol abaisse la tension artérielle en bloquant l'adrénaline. Si on bloque l'adrénaline, on diminue également la lipolyse, car l'adrénaline est le principal activateur de l'enzyme lipase hormono-sensible. Fondamentalement, on va ainsi limiter l'apport de graisse de ses propres tissus à la tumeur.
Les études pour mettre au point un nouveau traitement nécessite en moyenne 2,6 milliard d'euro et 10 ans de recherche. Une nouvelle indication pour une molécule existante telle que le propranolol nécessite seulement 0,3 milliard d'euro et 6 ans de recherche. L'Anticancer Fund et la Fondation contre le Cancer soutiennent ce dernier projet.
 Des CAR-T-Cells
Des CAR-T-Cells ![]() : des lymphocytes T autologues transformés en médicaments "vivants" (biothérapie):
: des lymphocytes T autologues transformés en médicaments "vivants" (biothérapie):
Les cellules CAR-T (Chimere Antigen Receptor T, cellules T porteuses d'un récepteur chimérique) sont fabriquées individuellement pour chaque patient. En pratique, des lymphocytes T sont prélevés à partir d’un échantillon sanguin puis modifiés génétiquement (par technologie CRISPR-Cas9 avec l'aide de vecteurs viraux) et réinjectés au patient. Ce processus prend 22 jours. En raison des problèmes posés par les vecteurs viraux, une technologie sans virus est attendue : la photoporation (voir TRINCE).
Les modifications génétiques consistent à leur faire exprimer un récepteur artificiel, dit chimérique qui cible l’antigène CD19 (lymphocytes B) présent e.a. sur la plupart des cellules leucémiques. Ainsi, lorsque les cellules T sont réinjectées au patient, elles se lient aux récepteurs et détruisent les cellules leucémiques.
En outre, un mécanisme de vecteur viral est inséré dans les cellules T ce qui fait que lorsqu’elles se lient aux cellules leucémiques, les lymphocytes T prolifèrent puis cherchent et détruisent les cellules leucémiques restantes.
Parce que les cellules CAR-T prolifèrent dans le corps puis deviennent dormantes, elles ont été qualifiées de "médicaments vivants". Une seule injection suffit pour traiter le patient durablement.
La thérapie est très performante. Une seule injection suffit mais traitement très chèr.
La thérapie cellulaire CAR-T est plus efficace pour les cancers du sang et de la lymphe, comme la leucémie, que pour les tumeurs cancéreuses solides, bien que tous les patients n'en bénéficient pas de la même manière. La différence avec les tumeurs solides est que les cellules cancéreuses du sang ont des sites cibles beaucoup plus uniformes sur leur extérieur, de sorte qu'il est plus facile de programmer les cellules T contre elles. Les tumeurs solides sont génétiquement beaucoup plus variables, ce qui rend le défi plus grand. Pour les tumeurs solides, les cellules immunitaires doivent également être rendues si puissantes que le risque d'effets secondaires sur les tissus sains est trop important.
Les effets indésirables peuvent être très sévères voire mortels : lors de l'effet de la thérapie sur les cellules leucémiques, des cytokines se libèrent qui peuvent provoquer des graves infections accompagnées de troubles tensionnels et de fièvre (Cytokine Release Syndrome / CRS / Syndrome de libération de cytokines). Après l'administration de cellules CAR-T, 23% des patients développent des complications infectieuses au cours du premier mois et 14% au cours des 3 premiers mois. Il s'agit principalement d'infections virales et bactériennes. Les infections fongiques invasives sont plutôt rares (1-7%) mais sévères et sont associées à une neutropénie sévère et à un syndrome de cytokine kinase ![]() . Une situation critique peut survenir nécessitant des soins intensifs...
. Une situation critique peut survenir nécessitant des soins intensifs...
Une variante est la technique des cellules CAAR-T (Chimeric Auto-Antibodies Receptor). Ces lymphocytes T avec des récepteurs chimériques ont été conçus pour éliminer les lymphocytes B auto-réactifs ce qui les destine de facto aux maladies caractérisées par des auto-anticorps pathogènes.
Une autre variante concerne les lymphocytes T régulateurs (Treg) qui sont dans les maladies auto-immunes, à l'origine d'un défaut de tolérance, d'un dérèglement de l'immunité et d'une inflammation. Les cellules CAR-Treg ont une capacité importante de suppression des réponses effectrices.
Les cellules NK (notre premier ligne de défense contre les cellules cancéreuses) restent une alternative tentante. Des essais sur des souris sont en cours avec des cellules CAR-NK et suggèrent que les cellules NK pourraient ne pas causer certains effets secondaires des cellules CAR-T, tels que la libération excessive de cytokines et des dommages neurologiques. De plus, nous pouvons produire ces cellules à grande échelle à partir du sang de donneurs sains. Cela contraste avec les cellules T modifiées, qui sont produites patient par patient à partir du sang du patient lui-même...
Autres traitements contre le cancer :
Le problème est que certains traitements ne sont pas suffisamment éprouvés. Ils ne respectent pas les règles des études cliniques, ce qui fait qu'on ne sait pas vraiment si le traitement fonctionne.
 Un autre regard sur le cancer : face à un cancer, il faudrait comprendre qu’agir ne signifie pas forcément détruire. Autrement dit, il s’agit de co-exister avec le cancer, en le rendant le moins dangereux possible. Essayer de le maîtriser (au lieu de chercher à le vaincre).
Un autre regard sur le cancer : face à un cancer, il faudrait comprendre qu’agir ne signifie pas forcément détruire. Autrement dit, il s’agit de co-exister avec le cancer, en le rendant le moins dangereux possible. Essayer de le maîtriser (au lieu de chercher à le vaincre).
N'oubliez pas que nous sommes tous porteurs de cellules cancéreuses. Ce sont notre hygiène de vie, notre patrimoine génétique ainsi que aussi tout simplement la chance (surtout la malchance) qui les font dégénérer en tumeurs. Notre hygiène de vie, c'est notre choix...
* De nouvelles recherches montrent que les mutations cellulaires pouvant causer le cancer sont également fréquentes dans les tissus sains. Pourtant, ces cellules ne forment généralement pas de tumeurs. En effet, les cellules voisines saines peuvent prendre le dessus. Il semble que les cellules dont l'ADN est défectueux puissent être stoppées par les cellules saines présentant des mutations favorables dans leur environnement.
Qu'est-ce qui fait qu'une cellule apparemment inoffensive avec un ADN défectueux se transforme en une tumeur maligne ? Des facteurs externes jouent un rôle. Par exemple, la pollution atmosphérique urbaine, qui endommage les cellules, est liée à un risque plus élevé de cancer. De nombreux produits chimiques, tels que certaines contaminants de l'eau potable et certaines substances présentes dans les cosmétiques, sont également soupçonnés d'être cancérigènes.
L'inflammation est normalement un mécanisme de guérison : en envoyant des cellules immunitaires vers le site d'une blessure, l'organisme peut éliminer les substances irritantes, combattre les infections et déclencher la croissance des tissus. Mais en cas de stimuli continus, tels que les particules de pollution atmosphérique dans les poumons, l'inflammation elle-même peut causer des lésions tissulaires et provoquer l'apparition de tumeurs. Les tumeurs ont d'ailleurs été décrites comme des « blessures qui ne guérissent jamais ».
Une mutation cancérigène courante se produit dans le gène PIK3CA, qui régule la croissance et la survie des cellules et qui, lorsqu'il est muté, peut provoquer une prolifération excessive des tissus. En égalisant le terrain entre les cellules malsaines et les cellules saines, la metformine a pu freiner la croissance des cellules présentant des mutations PIK3CA. À l'inverse, ces cellules mutées se sont développées chez les souris nourries avec une alimentation riche en graisses. Elles se sont également révélées plus nombreuses chez les personnes obèses, ce qui suggère que les traitements de cette affection pourraient prévenir le cancer de l'œsophage.
* La plupart des cancers, quelle que soit son origine, est dépendant de l'énergie obtenue par fermentation pour assurer sa croissance et sa survie. Limiter la disponibilité de glucose et de glutamine représente une possibilité thérapeutique simple et efficace dans le traitement du cancer. Toutefois, il exige la collaboration du patient...
- Mitochondrial enhancement therapy (MET), pour améliorer la fonction mitochondriale : avec un régime strict et très pauvre en glucides et en calories (voir aussi “Le régime cétogène” : avec un rapport Graisses / (Hydrates de carbone + protéines) = 3:1 ou 4:1 accompagné d'une restriction calorique jusqu'à BMR moins 25 - 35% à calculer avec le BMR-calculator), le niveau des cétones s'élève tandis que la glycémie reste faible (état de cétose). Grâce aux taux faibles de la glycémie, les corps cétoniques restent dans la circulation sanguine afin d'être métabolisés, au lieu d'être éliminés via les urines.
Les symptômes d'hypoglycémie ne surviennent pas chez des personnes hypoglycémiques avec des taux cétoniques accrus, parce que la migration progressive d'un métabolisme de glucose vers un métabolisme cétonique (un mécanisme d'adaptation évolutionnaire en cas de disette) protège les cellules normales. Seules les cellules présentant une respiration mitochondriale normale peuvent utiliser des cétones pour produire de l'énergie (parce que le métabolisme cétonique nécessite une chaîne de transport d'électrons intacte).
Des suppléments de cétones peuvent être utiles pour soutenir un régime très pauvre en glucides, sans réduction calorique trop stricte. La thérapie MET réduit l'état inflammatoire, non seulement dans la cellule cancéreuse, mais également dans son micro-environnement, en réprimant les signaux des macrophages (cytokines, facteurs de croissance...) qui stimulent l'inflammation et l'angiogenèse (mais qui sont indispensables dans la réparation des dégâts/blessures). En outre, le jeûne aide à réduire les effets toxiques des médicaments chimiothérapeutiques.
Valeurs sanguines de référence : il est recommandé de débuter avec un jeûne à l'eau pure, afin d'épuiser le plus rapidement possible le métabolisme des glucides (voir aussi "La restriction calorique"). Durant le jeûne ou le traitement MET, la température du corps régresse obligeant le métabolisme des lipides pour produire de la chaleur.
En 6 à 8 jours, il est possible d'obtenir :
- glycémie : inférieure à 55-65 mg/dl (less is better)
- niveau des cétones: en moyenne 3 - 5mmol/l de sang (au moins 1 - 3 mmol/l), et dans le traitement du cancer, en prolonger le jeûne jusqu'à obtention de 4 - 7 mmol/l)
Note :
ATTENTION : Le café et les boissons contenant de la caféine peuvent perturber le métabolisme des glucides et doivent donc être évitées pendant le jeûne.
Voir aussi : "Cancer as a metabolic disease : implications for novel therapeutics"
- La Glutamine
- est une forme énergétique importante pour la plupart des cellules cancéreuses, mais également pour des cellules souches hématopoïétiques à l'origine de toues les lignées sanguines : globules rouges, globules blancs, plaquettes... ainsi que macrophages et dérivés lymphoïdes tels que les lymphocytes B et T, cellules NK, cellules dendritiques... (voir : "La réponse immunitaire"). Ces dernières en particulier pourraient être à la base du phénomène des métastases.
- est également cruciale dans la production de cytokines telles que TNF-alfa, IL-1 et IL-6, qui provoquent la cachexie terminale (maigreur extrême). Des suppléments de phénylbutyrate peuvent, après conversion en phénylacétate, fixer la glutamine en formant de la phénylacétylglutamine, éliminée par voie urinaire. Toutefois, la restriction glutaminique peut élever le métabolisme du glucose. Il est donc recommandé de combiner ce traitement avec la thérapie MET. Lors des expériences chez la souris, une inhibition de la formation de métastases par restriction glutaminique a été observée.
- toutefois, la restriction glutaminique n'est pas si simple, parce que la glutamine est indispensable à toutes les cellules, aussi aux cellules saines. Trouver une nouvelle stratégie, c'est le grand défi!
* La somatostatine pourrait aider à diminuer la glycémie chez des patients atteints de cancer, sans provoquer des effets toxiques, et ce en stimulant l'activité du glucagon.
* L'acide lipoïque (aLA, traitement reconnu des neuropathies diabétiques) et l'hydroxycitrate (acide hydroxycitrique (AHC) e.a. dans Garcinia combogia, utilisé dans le cadre d'un régime amaigrissant) pourraient former un traitement anticancéreuse efficace et non toxique (Pr. Schwartz). Il s’agit de priver les cellules cancéreuses, et uniquement celles-là, des éléments nécessaires à leur croissance et leur multiplication.
L'hypothèse :
Avant qu'une cellule ce divise, elle doit se nourrir. La cellule cancéreuse capte du glucose en quantité plus importante qu'elle peut brûler (l'offre de glucides dans notre alimentation), l'excès de glucose sera fermenté et la cellule ce met à grossir, à proliférer.
 ---> Traiter un cancer revient à limiter la fermentation cancéreuse en limitant l’apport de nutriments à la cellule et les faisant brûler dans la mitochondrie.
---> Traiter un cancer revient à limiter la fermentation cancéreuse en limitant l’apport de nutriments à la cellule et les faisant brûler dans la mitochondrie.
Plus les niveaux de glucose sont élevés, plus de glucose est capté, plus la croissance des cellules cancéreuses est rapide ( ↑ glucose ---> ↑ IGF-I: voir "Le diabète"). Le glucose détermine donc le métabolisme énergétique de la cellule cancéreuse, tandis que l’IGF-I détermine la croissance tumorale (via la route PI3K/Akt/HIF-1alpha). Grâce à cet excès d'énergie, la cellule cancéreuse change son mode de vie et commence à se diviser. Il faut donc intervenir dans le métabolisme de la cellule cancéreuse p. ex. en la privant de glucose (Warburg, théorie de) et/ou avec des suppléments (Schwartz) afin de faire redémarrer la mitochondrie:
- la metformine :
-
-
améliore la sensibilité à l'insuline
-
diminue la gluconéogenèse (production de glucose à partir de lactate) réduisant ainsi la libération hépatique de glucose
-
réduit l'absorption intestinale du glucose
-
présente une action inhibitrice directe sur la division cellulaire

-
influence fortement la composition de la flore intestinale : des études récentes montrent que la metformine exerce une telle influence sur la flore intestinale qu'une partie de ses effets secondaires doivent être attribués à la nouvelle composition de la flore intestinale

-
réduit le risque de mutation et prévient en particulier la formation d'espèces oxygénées réactives (ROS) par les mitochondries altérées (comme celles qui se trouvent dans les cellules présentant des mutations oncogéniques), et réduit donc également le risque de dommages de l'ADN

-
-
l'aLA sous forme de sodium r-lipoate : permet à la cellule tumorale de brûler ce glucose (au lieu de le fermenter) et diminue la synthèse d’ADN et d’ARN (donc la prolifération). L'aLA stimule donc l'activité mitochondriale (l'aLA activerait l'enzyme Pyruvate DésHydrogénase (PDH) et relancerait ainsi la combustion du pyruvate dans les mitochondries).
-
l'hydroxycitrate (extrait du fruits de Garcinia cambogia/Tamarinier de Malabar) : augmente le rendement énergétique de la cellule et empêche la synthèse de membranes en inhibant l'ATP citrate lyase, enzyme indispensable à la synthèse des parrois cellulaires.
-
le LDN (low dose naltrexone) : serve à modérer la captation de glucose par la cellule. Le naltrexone est un inhibiteur des opiacés qui, utilisé en petites doses, présente des propriétés immunomodulantes et non toxiques. Des très faibles doses de naltrexone inhiberont temporairement les endorphines circulantes, entraînant une augmentation de la production d'endorphines endogènes. Ces endorphines augmentent non seulement la sensation de bien-être, elles diminuent aussi des symptômes douloureux et boostent la fonction immunitaire en augmentant le nombre de lymphocytes T ce qui ralentit la progression de la maladie
 . D'où son utilisation dans le traitement de maladies auto-immunes comme l'AR...
. D'où son utilisation dans le traitement de maladies auto-immunes comme l'AR... -
le DMSO (diméthylsulfoxyde) : est un solvant, il franchit facilement les membranes de la peau pour circuler dans le sang. Puisque les cellules tumorales sont riches en eau, elles fixent facilement le DMSO, modifiant l'activité de l'eau à l'intérieur des cellules. On suppose que le DMSO contribue à bloquer la division cellulaire en modifiant l'activité de l'eau...
-
le bleu de méthylène : augmente la respiration mitochondriale (donc la consommation d'oxygène), et donc en conséquence le rendement énergétique. Le bleu de méthylène apparaît comme allié puisqu’il peut agir sur le fonctionnement des mitochondries et limiter l’impact d’un stress oxydatif avec ses propriétés antioxydantes. Le bleu de méthylène est un analogue du flavine adénine dinucléotide (FAD), une petite molécule proche du NAD, qui sert, comme le NAD, à véhiculer les électrons dans la cellule. Comme le FAD ou le NAD, le bleu de méthylène peut véhiculer les électrons et les extraire de la cellule. L'utilisation du bleu de méthylène permet de restaurer la respiration cellulaire.
-
-
L'hypothèse est la suivante : le bleu de méthylène est une molécule très sensible au pH : en milieu basique, il présente une couleur blue; en milieu acide, il est incolore. Sur les cellules dont le pH oscille entre 6.8 et 7.2 (pH de cellules saines), le bleu de méthylène est sans effet ni toxicité. A un pH alcalin, il délivre des radicaux libres. L'excès de radicaux libres stimulerait l'activité mitochondriale...
-
-
Le bleu de méthylène est aussi un traitement reconnu en cas d'intoxication au cyanure, un poison qui bloque la chaîne respiratoire des mitochondries. Résultat : l’eau ne peut plus être synthétisée et il y a un engorgement des électrons au niveau des mitochondries. Ce sont ces électrons que le bleu va retirer de la cellule. En outre, le bleu de méthylène peut partiellement prendre en charge certaines fonctions des mitochondries lorsque leur fonctionnement normal est altéré (Le bleu de méthylène affecte également les enzymes responsables de la dégradation et de la recapture des neurotransmetteurs, tels que la sérotonine, la dopamine et la noradrénaline. Par conséquent, leur effet dans l'organisme dure plus longtemps, ce qui entraîne des effets secondaires toxiques (empoisonnés).
-
-
Combiné à une lumière forte ou à des lasers, le colorant a également des effets antifongiques et antibactériens. C'est pourquoi il est parfois utilisé dans le traitement local des infections buccales et cutanées ou pour désinfecter des matériaux et des surfaces).
-
-
Le bleu de méthylène est utilisé dans le traitement de la méthémoglobinémie : il s'agit d'une maladie rare dans laquelle le sang ne peut pas transporter suffisamment d'oxygène. Le bleu de méthylène aide à rétablir ce processus et est utilisé comme traitement standard.
-
Dans certains cas graves d'hypotension au cours d'une intervention chirurgicale, le bleu de méthylène peut temporairement aider à stabiliser la pression artérielle. -
Utilisation en imagerie médicale : le bleu de méthylène est utilisé comme colorant pour visualiser certaines structures du corps pendant les procédures médicales. -
-
L'effet secondaire le plus dangereux du bleu de méthylène est le « syndrome sérotoninergique », caractérisé par une forte fièvre et une surchauffe, des spasmes musculaires et même la mort. En théorie, le syndrome peut également survenir lors de l'utilisation simultanée d'autres médicaments, tels que les médicaments contre les migraines et les nausées, les analgésiques puissants et les drogues telles que la MDMA. Dans l'UE comme aux États-Unis, le bleu de méthylène n'est délivré que sur ordonnance médicale.
 Note :
Note :
Les hypothèses thérapeutiques du Pr Schwartz ne sont, pour l'instant, qu'au stade expérimental et sont plus efficaces en combinaison avec une radiothérapie et une chimiothérapie. Donc, aucun avis définitif et validé ne peut être encore affirmé.
Regardez ce reportage. A vous de juger.
* Le métabolisme cétonique dans des cellules normales diminue la production de ROS et présente un effet neuroprotecteur... Les corps cétoniques protègent les cellules normales présentant une respiration mitochondriale normale contre des dégâts causés par des ROS, en oxydant dans les mitochondries la co-enzyme CoQ10 (ubiquinone), entraînant une diminution de la concentration du radical libre sémiquinone, une des plus importante sources de radicaux libres dans les cellules. C'est le rôle de la CoQ10 contre la DRM.
La thérapie MET augmente également la phagocytose des macrophages, ce qui sous-entend que des cellules métastasées utilisent, en cas de déficit en glucose, la phagocytose pour "se nourrir". Des expériences chez la souris ont montré une inhibition de la phagocytose par la chloroquine (un antimalarique) combinée à la thérapie MET.
La fermentation du glucose en présence d'oxygène produit des quantités importantes d'acide lactique, une molécule toxique que la cellule cancéreuse doit éliminée au plus vite, utilisant des transporteurs membranaires (Monocarboxylate transporters (MCTs)) qui déterminent le transfert de l'acide lactique à travers la membrane plasmique ![]() . Le 3BP (3-bromopyruvate, analogue à l'acide lactique) utilise les mêmes transporteurs et inhibe (par compétition) l'élimination du lactate, entraînant un effet cytotoxique causé par l'accumulation d'acide lactique à l'intérieur des cellules cancéreuses
. Le 3BP (3-bromopyruvate, analogue à l'acide lactique) utilise les mêmes transporteurs et inhibe (par compétition) l'élimination du lactate, entraînant un effet cytotoxique causé par l'accumulation d'acide lactique à l'intérieur des cellules cancéreuses ![]() . En outre, le 3BP freine également l'enzyme mitochondriale, la Hexokinase II, induisant une inhibition de la phosphorylation du glucose en glucose-6-phosphate (et donc aussi la glycolyse aérobie), une augmentation de la production lactique et enfin l'empoissonnement de la cellule cancéreuse.
. En outre, le 3BP freine également l'enzyme mitochondriale, la Hexokinase II, induisant une inhibition de la phosphorylation du glucose en glucose-6-phosphate (et donc aussi la glycolyse aérobie), une augmentation de la production lactique et enfin l'empoissonnement de la cellule cancéreuse.
Le problème est que certains traitements ne sont pas suffisamment éprouvés. Ils ne respectent pas les règles des études cliniques, ce qui fait qu'on ne sait pas vraiment si le traitement fonctionne.
 Des nouvelles technologies voient le jour : Irreversible elektroporation, Enzyme Therapy (avec des enzymes pancréatiques), Cell Symbiosis Therapy (qui joint partiellement la théorie de Warburg), la thérapie TACE (chimio-embolisation transartérielle, avec interruption de l'irrigation sanguine de la tumeur (= embolisation) et administration directe de la chimiothérapie dans la tumeur), ...
Des nouvelles technologies voient le jour : Irreversible elektroporation, Enzyme Therapy (avec des enzymes pancréatiques), Cell Symbiosis Therapy (qui joint partiellement la théorie de Warburg), la thérapie TACE (chimio-embolisation transartérielle, avec interruption de l'irrigation sanguine de la tumeur (= embolisation) et administration directe de la chimiothérapie dans la tumeur), ...
 ARNm-vaccination : technique particulièrement bien connu dans le traitement de Covid-19. Mais l'ARNm ouvre aussi de nouvelles voies pour combattre le cancer. Contrairement au vaccin ARNm anti-Covid (où l'ARNm, codant la protéine Spike du coronavirus, est fixè sur des micro-billes de graisse), on utilise dans le traitement du cancer des cellules dendritiques d'un patient cancéreux. Ces cellules dendritiques manipulées génétiquement et transfectées avec des ARNm autologues tumoraux ou viraux sont capables d’induire une réponse immunitaire spécifique des lymphocytes T (activation de l'immunité acquise).
ARNm-vaccination : technique particulièrement bien connu dans le traitement de Covid-19. Mais l'ARNm ouvre aussi de nouvelles voies pour combattre le cancer. Contrairement au vaccin ARNm anti-Covid (où l'ARNm, codant la protéine Spike du coronavirus, est fixè sur des micro-billes de graisse), on utilise dans le traitement du cancer des cellules dendritiques d'un patient cancéreux. Ces cellules dendritiques manipulées génétiquement et transfectées avec des ARNm autologues tumoraux ou viraux sont capables d’induire une réponse immunitaire spécifique des lymphocytes T (activation de l'immunité acquise).
La possibilité de les différencier et de les manipuler génétiquement ex vivo en fait un outil de choix pour stimuler des réponses immunitaires contre des antigènes d’intérêt. C’est pourquoi les cellules dendritiques sont largement utilisées en immunothérapie anti-tumorale et anti-infectieuse. Récemment, plusieurs études ont montré que des cellules dendritiques transfectées avec des ARNm autologues tumoraux ou viraux sont capables d’induire une réponse immunitaire spécifique.
 La virothérapie oncolytique
La virothérapie oncolytique ![]() &
& ![]() : c'est surtout le virus de la rougeole qui offre le plus d'espoir dans les recherches de virothérapies actuelles
: c'est surtout le virus de la rougeole qui offre le plus d'espoir dans les recherches de virothérapies actuelles ![]() .
.
Les chercheurs de la Mayo Clinic (2014), travaillaient depuis plusieurs mois sur une version « agressive » du virus de la rougeole, dressée pour tuer les cellules cancéreuses. La rougeole utilisée est une « super-rougeole », version modifiée et ultra-carabinée du virus, à une dose qui n’existe pas dans la nature ![]() . Ce super-virus agit de deux manières :
. Ce super-virus agit de deux manières :
- il a obligé les cellules cancéreuses à se regrouper… puis à s’autodétruire
- son inoculation a brusquement réveillé le système immunitaire qui a également pourchassé les cellules cancéreuses.
L’effet du virus de la rougeole sur le système immunitaire reste en grande partie un mystère.
On sait depuis près d’un siècle que le virus sauvage de la rougeole a des vertus oncolytiques (cancers du sang). Il est aujourd’hui employé en cancérologie et permet parfois des guérisons inespérées. N’est-ce pas l’indice d’un bénéfice apporté par la maladie et dont la raréfaction chez nous pourrait expliquer l’inflation des cancers ? Enfin, l’empressement à justifier la vaccination antirougeole ne doit pas faire oublier ses effets secondaires avérés et ceux que l’on suspecte avec indices sérieux à la clé, comme l’épidémie d’autisme dans les pays industrialisés. Ce n’est pas parce que la maladie semble nuire davantage qu’on ne le pensait que son vaccin doit recevoir un brevet d’innocuité.
Les virus de l’herpès agit contre certaines formes de mélanome, ceux … du rhume sont testés dans le traitement des gliomes, celui de la rougeole peut faire des miracles contre le myélome multiple, un cancer de la moelle osseuse jugé incurable, celui des oreillons contre le cancer des ovaires...
Le vaccin BCG, celui de la tuberculose, est déjà couramment employé en injection locale dans les tumeurs superficielles de la vessie. La réaction inflammatoire qu’il y provoque suscite l’apoptose des cellules malades et semble diminuer le risque de récidive. Qui plus est, l’inflammation vésicale suscitée par l’infection intentionnelle aurait également un impact positif au niveau cérébral, avec une diminution de l'incidence de la maladie d'Alzheimer chez ces patients .
D'autre part, vu que l’agent infectieux et ses toxines n’ont aucune chance d’être brevetés, l’industrie pharmaceutique préfère probablement explorer d’autres stratégies immunologiques contre le cancer, plus sophistiquées et plus rémunératrices.
 La vitamine C (en doses massives par IV ou sous forme liposomale) est dans l'organisme décomposée ce qui produit de peroxyde d'hydrogène (H2O2). Cette substance est normalement détruite dans les cellules par la catalase. Toutefois les cellules cancéreuses ne disposent pas suffisamment de catalase
La vitamine C (en doses massives par IV ou sous forme liposomale) est dans l'organisme décomposée ce qui produit de peroxyde d'hydrogène (H2O2). Cette substance est normalement détruite dans les cellules par la catalase. Toutefois les cellules cancéreuses ne disposent pas suffisamment de catalase ![]() . Le peroxyde d'hydrogène n'est donc pas neutralisé et il dédommage les tissus et l'ADN des cellules tumorales, à l'origine de l'apoptose des cellules cancéreuses
. Le peroxyde d'hydrogène n'est donc pas neutralisé et il dédommage les tissus et l'ADN des cellules tumorales, à l'origine de l'apoptose des cellules cancéreuses ![]() . Qui plus est, puisque les cellules cancéreuses possèdent des particules instables de fer (redox actif), elles deviennent plus sensibles aux dédommagements oxydants (H2O2) provoqués par des doses élevées de vitamine C.
. Qui plus est, puisque les cellules cancéreuses possèdent des particules instables de fer (redox actif), elles deviennent plus sensibles aux dédommagements oxydants (H2O2) provoqués par des doses élevées de vitamine C.
Des hautes doses de vitamine C exercent aussi un effet anti-inflammatoire (l'inflammation est à la base du cancer et de la plupart des maladies) et diminuent des effets indésirables de la chimiothérapie tels que fatigue, nausées, vomissements, douleurs, perte d'appétit et de bien-être.
A lire : Questions and Answers about High-Dose Vitamine C (National Cancer Institute).
A lire : Intravenous Vitamin C (National Cancer Institute - US).
A lire : Oregon State University Research Newsletter Spring Summer 2017.
Qui plus est, la vitamine C permettrait de réduire l’impact des taux élevés de lactate déshydrogénase (LDH) (voir plus haut), et par là de diminuer l’oncogenèse. Dans leur étude, les chercheurs suggèrent que la vitamine C serait potentiellement une arme contre les cancers induits ou favorisés par le stress chronique (origine psycho-émotionnelle du cancer) ![]() .
.
 Statines : inhibent la production du cholestérol. Toutefois, ce cholestérol forme un composant essentiel des membranes cellulaires. Et puisque les cellules cancéreuses ne sont pas capables de synthétiser elles-mêmes du cholestérol, elles sont obligées de le puiser dans leur milieu. Limiter sa concentration pourrait donc, en théorie, influencer la prolifération et la migration de cellules (cancéreuses).
Statines : inhibent la production du cholestérol. Toutefois, ce cholestérol forme un composant essentiel des membranes cellulaires. Et puisque les cellules cancéreuses ne sont pas capables de synthétiser elles-mêmes du cholestérol, elles sont obligées de le puiser dans leur milieu. Limiter sa concentration pourrait donc, en théorie, influencer la prolifération et la migration de cellules (cancéreuses).
 Doxycycline, Azithromycine... : On pense que les mitochondries descendent de bactéries qui se sont jointes aux cellules au début de l’évolution de la vie. C’est pourquoi certains des antibiotiques utilisés pour détruire les bactéries affectent également les mitochondries, mais pas dans une mesure dangereuse pour l’homme. Lorsqu’elles sont présentes dans les cellules souches, les mitochondries fournissent de l’énergie pour la croissance et, surtout, pour la division, et c’est ce processus qui se dérègle qui conduit au cancer.
Doxycycline, Azithromycine... : On pense que les mitochondries descendent de bactéries qui se sont jointes aux cellules au début de l’évolution de la vie. C’est pourquoi certains des antibiotiques utilisés pour détruire les bactéries affectent également les mitochondries, mais pas dans une mesure dangereuse pour l’homme. Lorsqu’elles sont présentes dans les cellules souches, les mitochondries fournissent de l’énergie pour la croissance et, surtout, pour la division, et c’est ce processus qui se dérègle qui conduit au cancer.
Chez les patients atteints d’un cancer du poumon, l’azithromycine a augmenté la survie des patients à un an de 45 % à 75 %. Même les patients atteints d’un lymphome qui étaient « exempts de bactéries » ont bénéficié d’un traitement de trois semaines à la doxycycline et ont montré une rémission complète de la maladie. Ces résultats suggèrent que les effets thérapeutiques de l’antibiotique étaient en fait indépendants de l’infection ![]() .
.
 Acide acétylsalicylique (aspirine) (0.5 à 1.5 comprimé de 335mg/jour pendant au moins 6 mois) pourrait réduire le risque de mortalité chez femmes (F) et hommes (H) pour les : cancers colorectaux : -31% F / -30 H, cancers du sein -11% F, cancers de la prostate -23% H, cancers du poumon -14% H
Acide acétylsalicylique (aspirine) (0.5 à 1.5 comprimé de 335mg/jour pendant au moins 6 mois) pourrait réduire le risque de mortalité chez femmes (F) et hommes (H) pour les : cancers colorectaux : -31% F / -30 H, cancers du sein -11% F, cancers de la prostate -23% H, cancers du poumon -14% H ![]()
![]() Medscape - 2 avr 2017. .
Medscape - 2 avr 2017. .
 Techniques complémentaires : Simonton therapy (basée sur e.a. : thérapie comportementale cognitive, mindfulness, visualisation, méditation, hypnothérapie...), ...
Techniques complémentaires : Simonton therapy (basée sur e.a. : thérapie comportementale cognitive, mindfulness, visualisation, méditation, hypnothérapie...), ...
Le problème est que certains traitements ne sont pas suffisamment éprouvés. Ils ne respectent pas les règles des études cliniques, ce qui fait qu'on ne sait pas vraiment si le traitement fonctionne.
Il est donc difficile de collecter suffisamment de données et de résultats sur la thérapie, ce qui complique la démonstration de l'efficacité du traitement. Or, cela est nécessaire pour que la thérapie soit approuvée en vue d'un remboursement.
 Une équipe de recherche du Japan Advanced Institute a décrit une approche innovante et prometteuse pour le traitement du cancer. Elle fait état d'une espèce bactérienne extraite des intestins de la rainette japonaise qui a montré un taux de guérison de 100 % dans un modèle murin de cancer colorectal humain. Toutes les souris non traitées sont mortes ; toutes les souris traitées ont survécu et sont ensuite devenues résistantes à cette forme de cancer. La bactérie (Ewingella américaine) a été facilement éliminée du corps des souris et il est peu probable qu'elle présente un danger pour l'homme lorsque cette thérapie est appliquée
Une équipe de recherche du Japan Advanced Institute a décrit une approche innovante et prometteuse pour le traitement du cancer. Elle fait état d'une espèce bactérienne extraite des intestins de la rainette japonaise qui a montré un taux de guérison de 100 % dans un modèle murin de cancer colorectal humain. Toutes les souris non traitées sont mortes ; toutes les souris traitées ont survécu et sont ensuite devenues résistantes à cette forme de cancer. La bactérie (Ewingella américaine) a été facilement éliminée du corps des souris et il est peu probable qu'elle présente un danger pour l'homme lorsque cette thérapie est appliquée ![]() ...
...
Note :
* A côté des réactions euphoriques de futures générations de centenaires, on ne peut pas passer sur la qualité de la vie des personnes malades ou âgées. Il s'avère nécessaire de tenir compte d'une qualité de vie suffisante durant ces années supplémentaires. Parfois ne pas savoir, c'est préférable, parce que la qualité prime sur la quantité.
* Mais existerait-il un jour une solution pour le problème du cancer? Du point de vue évolutionnaire, le cancer ne pose pas vraiment des problèmes. Il ne diminue quasi pas la reproduction! Et dès que vous avez des enfants et transmis votre ADN, le "survival of the fittest" ne joue plus...
 Alimentation et cancer
Alimentation et cancer
Voir aussi plus haut : "Prévention primaire : des aliments et styles de vie anti-cancer?"
L'alimentation peut avoir un effet bénéfique sur la morbidité et la mortalité après une intervention chirurgicale, sur la sévérité et la durée des effets indésirables d'une chimiothérapie, sur l'immunité et le bien-être du patient atteint du cancer. Le resvératrol (vin rouge...), l'EGCG (Thé vert) et la curcumine peuvent ainsi renforcer l'efficacité des chimiothérapeutiques, en rendant les tumeurs plus sensibles à leur action. Par contre, dans certains cas, le resvératrol agissait comme chimioprotecteur, entraînant une diminution de la sensibilité à la chimiothérapie ![]() .
.
Les éventuelles recommandations doivent tenir compte des circonstances psychologiques du patient et avoir comme objectif une amélioration de sa qualité de vie.
L'état alimentaire du patient peut se dégrader vers un état de dénutrition entraîné par une modification dans ses habitudes alimentaires sous l'influence de divers facteurs :
-
-
facteurs internes : localisation du cancer (bouche, oesophage, estomac...), dérégulation métabolique due à la tumeur, fatigue causée par la maladie...
-
facteurs externes : effets indésirables de la chimiothérapie (nausées, vomissements, constipation, diarrhée, modification du goût, fatigue causée par la chimiothérapie, mucosite (inflammation des muqueuses buccales ou digestives)..., troubles psychosociaux (tensions, angoisses, dépression, dépendance croissante...)...
-
Une perte de poids involontaire représente un bon indicateur de la dégradation de l'état alimentaire. En effet, par rapport à la personne en bonne santé, les besoins en nutriments chez le cancéreux diffèrent.
On estime que la plupart des cancéreux nécessite des apports plus élevés en énergie et en protéines. Des suppléments protéiques et glucidiques sous forme de poudre permettent leur ajout aux repas (soupe, purée, sauce...) sans modifier le goût. Toutefois, il sera utile de consulter un diététiste pour élaborer des schémas alimentaires respectant les habitudes, troubles et besoins alimentaires du patient.
Mais :
Selon Warburg, des suppléments protéiques et glucidiques stimuleront la croissance tumorale... Des études cellulaires et animales montrent que le sucre rend les tumeurs cancéreuses plus agressives. Mais cela ne signifie pas qu'un régime pauvre en sucre puisse avoir un effet bénéfique sur le cancer chez l'homme ![]() .
.
Les vitamines B — B1 pour l'absorption du glucose, B3 pour restaurer le NAD+ (réparation d'ADN) et inhiber la libération de graisses, B7 pour fournir un accès bypass au cycle énergétique — sont associées à des problèmes énergétiques spécifiques. Des compléments alimentaires à base de ces vitamines ont stoppé la croissance tumorale chez les souris. Ces vitamines soutiennent les enzymes qui permettent aux cellules de revenir à une production d'énergie propre, basée sur l'oxygène.
Chez la souris, des cycles courts de jeûne sévère freinent la croissance tumorale. Qui plus est, ils rendent même la chimiothérapie plus efficaces ![]() et diminuent ses effets indésirables
et diminuent ses effets indésirables ![]() . Pour les cellules cancéreuses, le jeûne est un cauchemar. Dommage que ça n'a jamais été testé chez l'humain... Chez les personnes en mauvais état nutritionnel, le jeûne peut avoir des effets négatifs supplémentaires sur leur état déjà modéré ou médiocre.
. Pour les cellules cancéreuses, le jeûne est un cauchemar. Dommage que ça n'a jamais été testé chez l'humain... Chez les personnes en mauvais état nutritionnel, le jeûne peut avoir des effets négatifs supplémentaires sur leur état déjà modéré ou médiocre.
Par conséquent, ne commencez pas à jeûner vous-même, mais faites-le en consultation avec un médecin.
En outre, les patients atteints de cancer ont un risque augmenté d’ostéoporose. Elle est principalement liée aux facteurs ostéolytiques associés au cancer lui-même et à une perte osseuse par hypogonadisme secondaire au traitement (chirurgie castratrice, radiothérapie, chimiothérapie). D’autres conséquences moins directes des traitements peuvent sans doute être aussi incriminés, comme l’inactivité, ou des apports réduits en calcium et en vitamine D. Ces effets sont relativement bien connus chez les patients atteints de cancer de la prostate ou du sein. Ils le sont un peu moins au cours des cancers du col de l’utérus ou de l’endomètre.
ATTENTION : Certaines substances présentes dans des compléments d'huile de poisson/extraits d'algues à base d'acides gras oméga3 et 6 pourraient être capables de bloquer la chimiothérapie. Il est donc conseillé d'éviter des aliments/compléments alimentaires à base de ces huiles/extraits durant une chimiothérapie ![]() .
.
CONSEIL : A un patient qui présente des nausées lors de ses chimiothérapies, on peut lui conseiller de faire du vélo un quart d'heure avant de débuter la séance de chimio. Cela aura pour effet de réduire ses nausées pendant la chimio ![]()
![]() .
.
 Côté pratique
Côté pratique
![]() Prudence, en cas de traitement anticancéreux, l'administration de certains compléments est à éviter! Voir l'information sur "Fondation contre le cancer", en particulier l'information sur les préparations contenant des antioxydants/minéraux/vitamines seuls ou en association.
Prudence, en cas de traitement anticancéreux, l'administration de certains compléments est à éviter! Voir l'information sur "Fondation contre le cancer", en particulier l'information sur les préparations contenant des antioxydants/minéraux/vitamines seuls ou en association.
10 signes liés au cancer :
10 signaux d'alarme non spécifiques qui justifient une visite médicale surtout chez la personne âgée :
-
-
enrouement ou toux persistante, surtout chez les fumeurs et les anciens fumeurs
-
difficultés à avaler, surtout chez les personnes qui fument et boivent de l'alcool
-
modification chronique du transit intestinal (constipation, diarrhée ou alternance des deux)
-
problèmes pour uriner, surtout chez les hommes
-
perte de poids, fatigue, fièvre persistante sans cause précise
-
perte de sang anormale (pertes vaginales en dehors des règles ou après la ménopause, sang dans l'urine, les selles, le sperme, les expectorations, apparition spontanée d'hématomes, saignements fréquents du nez ...)
-
grosseur ou gonflement, n'importe ou sur le corps (testicule, sein, sous la peau...)
-
modification subite de la poitrine chez la femme (rétraction de la peau, écoulement, rougeur...)
-
modification ou apparition d'une tache pigmentée sur la peau
-
blessure dans la bouche ou sur la peau qui ne guérit pas
-
Il est évident cependant que pour être susceptibles, ces symptômes doivent se répéter ou se manifester pendant une période d'au moins 2 semaines.
L'oncologie intégrative a mis à la disposition une liste de base de suppléments alimentaires accompagnée d'informations utiles dans la communication avec les patients. Cette liste comprend : la curcumine, la glutamine, la vitamine D3, des champignons Maitake et Shiitake![]() , l'huile de poisson (ou des acides gras oméga3), le thé vert, le Chardon marie, l'Astragalus, la mélatonine et des probiotiques. La description de chaque supplément est accompagnée d'information de base, d'études cliniques, d'effets indésirables et d'éventuelles interactions avec des médicaments. Cette information mise à jour pour médecins et travailleurs de santé leurs permettra de mieux évaluer les espérances et les éventuels risques pour leurs patient
, l'huile de poisson (ou des acides gras oméga3), le thé vert, le Chardon marie, l'Astragalus, la mélatonine et des probiotiques. La description de chaque supplément est accompagnée d'information de base, d'études cliniques, d'effets indésirables et d'éventuelles interactions avec des médicaments. Cette information mise à jour pour médecins et travailleurs de santé leurs permettra de mieux évaluer les espérances et les éventuels risques pour leurs patient![]() .
.
Outre les conseils, aliments, vitamines, minéraux et enzymes... traités dans le texte ci-dessus, les substances suivantes, qui agissent au niveau cellulaire, peuvent aider dans le traitement anti-cancer :
-
-
l'argent colloïdal : le nano-argent est un métal non toxique pour l'être humain, mais est capable de tuer la plupart des bactéries, virus, mycoses et parasites pathogènes. Selon RICE, ce sont en particulier les ions d'argent (obtenus par électrolyse), qui sont toxiques pour les bactéries. La solution obtenue contient environ 90% d'ions d'argent et 10% de particules d'argent métallique. Les ions d'argent sont capables de désactiver l'enzyme responsable du mécanisme d'oxygénation chez ces micro-organismes et renforcer ainsi l'action des antibiotiques. En outre, l'argent colloïdal présente une activité anti-cancer par induction de l'apoptose, en diminuant la concentration de la LDH (lactose déshydrogénase, un marqueur de détérioration tissulaire) et en augmentant l'activité du complexe antioxydant SOD.
-
-
laisser sous la langue une cuillère plastique à thé d'une solution de l'argent ionico-colloïdal (10 - 15ppm) durant 30 secondes, avaler ensuite.
-
-
éviter une utilisation prolongée : risque de dépôts d'argent au niveau de la peau, des yeux et d'autres organes.
-
-
commercialisé pendant de nombreuses années comme complément alimentaire à usage interne, l'argent colloïdal est aujourd'hui réservé à un usage "externe" par les autorités européenne (en particulier dans le traitement de brûlures (Sulfadiazine argentique)).
-
-
L’agence américaine de protection de l’environnement (EPA)2 a fixé à 0,005 mg/kg corporel/jour la dose d’argent colloïdal que l’on peut ingérer sans aucun risque. Ce qui équivaut à 0,3 mg/jour/60 kg de poids corporel ![]() .
.
Les produits commerciaux indiquent une concentration en ppm, c'est-à-dire en "parties par million".
Une solution d'argent colloïdal à 40 ppm signifie qu'il y a 40 milligrammes d'argent dans 1 litre d'eau.
Faisons le calcul : pour 60 kg, la dose de sécurité pour vous est égale à 7,5 ml par jour, soit un peu plus d'une cuillère à café .....
A consommer tout au long de l'année, à vie !
La dose entraînant l'argyrie varie, selon les études, de un à deux grammes d'argent par jour sur de longues périodes (Wadhera A, Fung M. Systemic argyria associated with ingestion of colloidal silver. Dermatol Online J. 2005).
-
-
l'acide phytique - IP6 : Inositol hexaphosphate
-
-
-
-
l'acide phytique (IP6) pur est rapidement absorbé et peut donc complexer moins facilement les minéraux présents. Il pourrait être utilisé pour fixer des minéraux tels que :
-
-
Normalement 90% du fer est fixé sur des protéines protectrices (comme transferrine dans le sang et ferritine dans les cellules), car le fer libre peut provoquer une réaction inflammatoire, la formation de radicaux libres et la peroxydation des lipides : le milieu idéal pour le développement de : cancer, dégénérescence hépatique, affections neurovégétatives, diabète, insuffisance cardiaque et athérosclérose (toutes des maladies dans lesquelles le fer joue un rôle important).
Les recherches dans le traitement de cancers sanguins (leucémie, lymphomes) s'orientent actuellement vers la production d'anticorps (antibodies, -ab), capables de se fixer sur les récepteurs de fer sur la surface cellulaire, de les boucher et, en les privant de fer, de tuer les cellules. Cette procédure présente toutefois un risque d'anémie, étant donné que ces anticorps peuvent également se fixer sur les cellules destinées à devenir des globules rouges, qui à l'état normal, se multiplient elles aussi très vite et ont beaucoup de récepteurs de fer à leur surface.
![]() L'alcool et l'aluminium (vaccins?) peuvent déplacer le fer de ses protéines, entraînant une élévation des taux de fer libre dans le sang.
L'alcool et l'aluminium (vaccins?) peuvent déplacer le fer de ses protéines, entraînant une élévation des taux de fer libre dans le sang.
-
-
-
-
l'excès de cuivre (présence indispensable dans l'angiogenèse).
-
-
-
---> L'IP6 n'affecte pas des minéraux tels que Mg et K mais capte d'autres tels que Ca et Zn.
-
-
-
qui plus est, l'IP6 active également les cellules NK, stimule la différentiation cellulaire, réduite la taille des tumeurs et augment l'expression du gène p53 suppresseur de tumeur. L'action apoptotique du IP6 peut être renforcée par l'inositol, entraînant la formation de 2 molécules d'IP3 (inositol + 3 groupements phosphate). L'IP3 peut être considéré comme le interrupteur "marche/arrêt" des cellules cancéreuses

 .
.
-
-
-
-
la mélatonine : est un antioxydant, un chélateur de métaux lourds, augmente l'immunité et régule le sommeil...
-
-
-
-
un manque de sommeil agit inévitablement sur le production de la mélatonine et est mis en relation avec un risque accru de résistance à l'insuline et de prise de poids. Ces facteurs contribuent ensemble au développement du cancer.
-
un manque de sommeil réduit les niveaux de la leptine (une hormone liporégulatrice) et augmente ceux de la ghréline, l'hormone de la faim, contribuant ainsi à une prise de poids (voir : "Entérohormones").
-
-
En outre :
-
-
-
-
la mélatonine freine la croissance des cellules cancéreuses mammaires in vitro et les tumeurs mammaires in vivo

 .
. -
qui plus est, la mélatonine exerce un effet antiprolifération sur les cellules cancéreuses prostatiques

 , inhibe la croissance et la prolifération du mélanome (cancer de la peau)
, inhibe la croissance et la prolifération du mélanome (cancer de la peau) 
 et freine l'angiogenèse.
et freine l'angiogenèse.
-
-
-
-
-
des probiotiques (yaourt vivant, kéfir, choucroute...) et prébiotiques (fruits, légumes, fibres, légumineuses...) pour nourrir les bonnes bactéries : des études in vitro et in vivo ont montré que des probiotiques préviennent le risque de cancer des intestin, du foie et de la vessie et limitent le nombre de tumeurs (probablement par fixation des mutagènes par des bactéries intestinales et en empêchant la prolifération de bactéries pathogènes capables de transformer des procarcinogènes en carcinogènes

 .
.
-
-
-
le Ginseng pure (2g/j) traite efficacement la fatigue extrême, qui accompagne souvent un cancer. On croît que ses substances actives (les ginsenosides) régularisent les taux du cortisol et réduisent les cytokines pro-inflammatoires
 .
.
-
En outre,
Pour le patient cancéreux, il est très important de lui offrir de l'espoir : lui apprendre à croire en lui-même et à ses propres pouvoirs de guérison, lui instruire des techniques de visualisation et de relaxation (yoga), lui apprendre à vivre positivement (remédiation cognitive). Des traumatismes psychiques, des dépressions, des angoisses et d'autres affections psychiques doivent être traités afin de lui offrir la meilleure garantie de guérison.
Cancerphone : 0800 15 801
bVoir aussi : Hope4Cancer
A lire également : THE SEVEN KEY PRINCIPLES OF CANCER THERAPY
* BelSIO : Bien que les chances de survie des personnes atteintes d'un cancer ne cessent d'augmenter, les effets secondaires tels que la fatigue, les troubles de la concentration, l'insomnie et la douleur nuisent considérablement à la qualité de vie des patients. BelSIO souhaite justement s'attaquer à ces symptômes supplémentaires en associant la médecine conventionnelle destinée aux patients atteints d'un cancer à des thérapies complémentaires et holistiques, telles que l'acupuncture et la musicothérapie, ainsi qu'à des interventions sur le mode de vie, comme l'alimentation, l'exercice physique et la gestion des troubles du sommeil. Le traitement ne vise pas à combattre le cancer lui-même, mais à soulager les effets secondaires.
